中国疼痛医学杂志:三叉神经痛发病的分子机制学研究进展
2017-04-14 王婧爱,罗芳,首都医科大学附属北京天坛医院疼痛中心 中国疼痛医学杂志
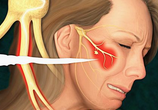
三叉神经痛(trigeminal neuralgia,TN)是一种常见的慢性疼痛,在我国TN的人群患病率为182人/10万,年发病率为3~5人/10万,发病年龄在28~89岁,70%~80%病例发生在40岁以上。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#三叉神经#
38
#研究进展#
48
#三叉神经痛#
43
#神经痛#
52
文章很好,值得分享
67
学习了谢谢分享
67