中国循环杂志:疑难病例:反复胸痛、ST段抬高,原来是“陷阱”
2017-10-30 佚名 中国循环杂志
41岁男性患者因“突发胸痛4小时”入院。入院前4小时无诱因突发胸骨后压榨样疼痛,向后背放射,伴恶心、大汗、面色苍白,持续不能缓解。
临床资料
41岁男性患者因“突发胸痛4小时”入院。入院前4小时无诱因突发胸骨后压榨样疼痛,向后背放射,伴恶心、大汗、面色苍白,持续不能缓解。
入院查体:体温36.5℃,呼吸 18次/min,血压90/50mmHg,脉搏61次/min,双侧桡动脉、股动脉、足背动脉搏动一致,双肺呼吸音清,啰音未及,心界不大,心率 61次/min,律齐。
既往有高血压病史4年,血压控制理想。
急诊心电图:窦性心律,Ⅰ、aVL、V2-V6导联ST段抬高0.3-0.5 mV, Ⅱ、Ⅲ、aVF导联ST段压低0.05~0.2mV(图1A);肌酸激酶同工酶(CK-MB)﹤0.3 ng/ml;肌钙蛋白I﹤0.1ng/ml;肌红蛋白 2.36 ng/ml;拟诊为“急性ST段抬高性广泛前壁、高侧壁心肌梗死”。
急诊行冠状动脉造影:左主干、右冠未见异常;前降支、回旋支开口至中段弥漫性狭窄,最重狭窄80%,TIMI血流3级(图2A)。CAG术中,患者诉胸痛缓解,血压110/60mmHg,心率 65次/min,考虑冠状动脉(冠脉)再通,拟择期行经皮冠状动脉介入术(PCI)。
术后心电图:窦性心律,V4-V6导联T波低平;D-二聚体 14.1μg/ml;肌钙蛋白T7.11 ng/ml;CK-MB 36.73 U/L;白细胞计数 12.81×109/L;心脏彩超:左室前壁及侧壁动度稍减低,左室射血分数 63%;腹部彩超正常。
3天后日患者胸痛再发,呈濒死感,持续不能缓解,心电图:窦性心律,V4-V6导联ST段压低0.05-0.1mV, V2-V4导联T波高耸(图1 B)。
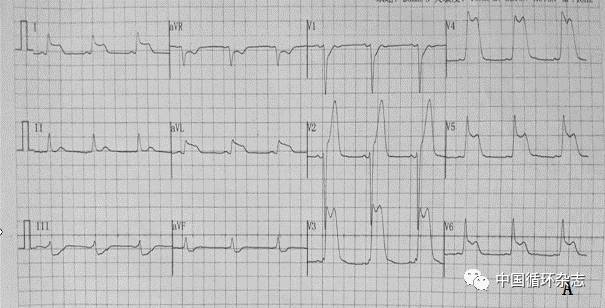
注:A:入急诊科心电图;B:胸痛再发心电图
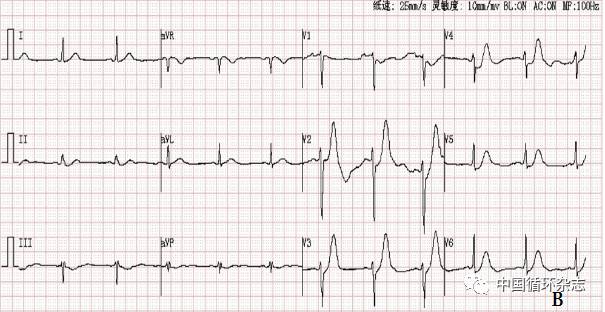
图1 患者心电图
再次行急诊CAG:前降支、回旋支狭窄较前次明显加重,未见血栓影(图2B);在冠脉内注射硝酸甘油并复查造影,未见狭窄减轻;继续行光学相干断层成像(OCT),见前降支、回旋支内膜光滑,无斑块破裂及血栓(图2C);考虑“冠状动脉痉挛”致急性心肌梗死(AMI),于前降支及回旋支行PCI术,术后患者胸痛缓解。
随后,患者出现发热,最高T 39℃,伴咳嗽咳痰,行胸部CT:右侧胸膜下少量炎症,主动脉双腔影;完善胸腹主动脉CTA:Stanford A型主动脉夹层,累及冠窦部,冠脉近端累及高度可疑,心包积液,左侧少量胸水,右肾动脉节段性梗塞(图 2D)。
注:A:入院急诊冠脉造影 :前降支、回旋支开口至中段弥漫性狭窄,狭窄最重处80%;B:胸痛再发冠脉造影: 前降支、回旋支狭窄较A图明显加重;C:胸痛时 OCT:血管内膜光滑,未见斑块及血栓影;D:PCI术后第1次胸部CTA: Stanford A型主动脉夹层,累及冠窦部,冠脉近端累及高度可疑

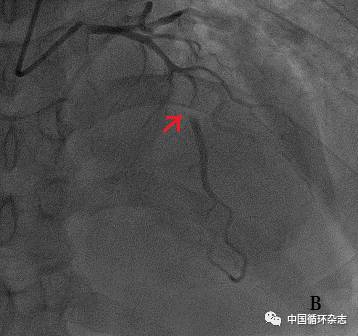
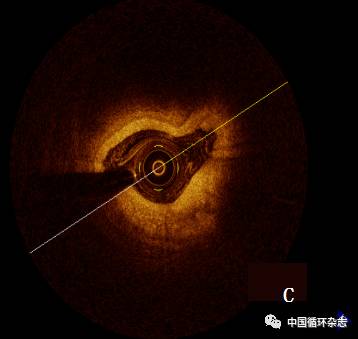
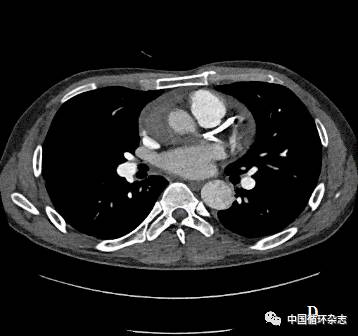
图2 患者影像学检查结果
心胸外科会诊考虑主动脉内膜多个破口,手术风险较大,建议暂保守治疗。严格控制患者血压、心率,胸痛未再发,病情稳定,出院前复查CTA:升主动脉、大部分主动脉弓及局部髂总动脉假腔血栓形成。2个月后随访,患者无胸痛发作,继续口服降压及冠心病药物治疗。
经验总结
本病例以急性胸痛起病,通过多项辅助检查,证实为AAD诱发冠状动脉痉挛致AMI,入院早期AAD被漏诊。
值得我们总结的经验和教训:
1. 仔细询问病史及查体:AAD具有症状多样性,有高血压病史的患者,出现剧烈胸痛向肩背部放射,更需警惕AAD。
2. 尽可能排查AAD:在保障AMI门球时间及病情允许的前提下,尽可能完善鉴别AAD的相关检查。
3. D-二聚体被推荐作为提高AAD诊断筛查率的实验室检查,而该患者在急诊科未及时行D二聚体检测,入院后D二聚体显着增高。如症状上评估AAD风险中危以上,同时伴有D二聚体明显增高,需进一步行主动脉CTA等检查明确诊断,便于有效治疗。
4. 该患者有2次剧烈的冠状动脉痉挛发作,导致急性大面积心肌梗死、血流动力学紊乱,如不及时行PCI术而直接外科手术,风险极大,严重危及生命。患者PCI术后病情稳定,为进一步治疗争取宝贵时间。最近国外学者也有报道,对于AAD诱发的AMI,PCI术可作为AAD外科手术前的一种有效桥接治疗。
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#疑难病例#
40
#ST段抬高#
0
#ST段#
33