英国困难气道学会:英国DAS气管拔管指南
2014-01-25 佚名 xqnmz.
英国困难气道学会:《英国DAS气管拔管指南》提出,拔管是一个选择性过程,计划和实施操作非常重要,目标是确保氧供不中断,避免气道刺激,并且需要指定备案,使得拔管有退路,在拔管失败能后快速有效地恢复通气或进行重插管。 气管拔管是麻醉的高风险期。拔管时发生的绝大部分问题性质都比较轻微,但是这些小而多的问题也可能导致损伤甚至死亡。在许多国际性的气道管理指南中都提及过拔管策略,但是都未进行细致而深
英国困难气道学会:《英国DAS气管拔管指南》提出,拔管是一个选择性过程,计划和实施操作非常重要,目标是确保氧供不中断,避免气道刺激,并且需要指定备案,使得拔管有退路,在拔管失败能后快速有效地恢复通气或进行重插管。
气管拔管是麻醉的高风险期。拔管时发生的绝大部分问题性质都比较轻微,但是这些小而多的问题也可能导致损伤甚至死亡。在许多国际性的气道管理指南中都提及过拔管策略,但是都未进行细致而深入的讨论,而且其策略的重点主要集中于困难气道患者的气管拔管。2012年,英国困难气道学会更新了成人围术期气管拔管安全管理指南。该指南讨论了拔管期和恢复期可能出现的问题,并提出了拔管策略和方法。它着重于强调计划和准备工作,并包括临床上使用的技术和拔管后处理建议等。本文对该指南部分内容进行选译,结合之后的指南解读一文,供广大麻醉医师学习与讨论。
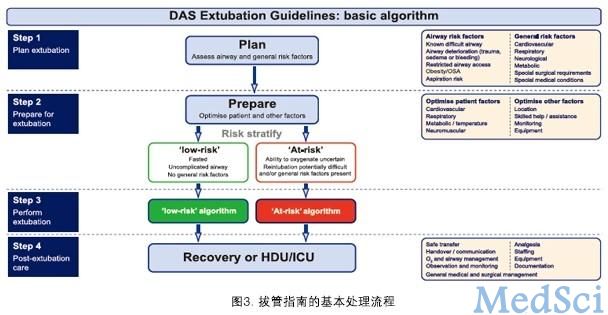
目前很难有对每位患者实施“一刀切”的拔管策略,但普遍认为,良好的准备是气道管理及为每位患者实施合理拔管策略成功的关键。指南的核心内容是它的基本原则。指南提出,拔管是一个选择性过程,计划和实施操作非常重要,目标是确保氧供不中断,避免气道刺激,并且需要指定备案,使得拔管有退路,在拔管失败能后快速有效地恢复通气或进行重插管。指南提出的拔管步骤包括以下四步:
一、计划拔管(Plan Extubation)
低风险拔管(处理流程如图1)是指比较一般的拔管,这种气道在诱导时期表现正常,一直到手术结束也保持正常,并且不存在一般危险因素。高风险拔管(处理流程如图2)是指可能存在潜在并发症风险的拔管,其气道风险因素包括:第一,术前困难气道与饱胃;第二,术中气道恶化(血肿、水肿和手术致解剖异常);第三,术后插管/气切受限(颌骨内固定、颈椎内固定等)。

所有拔管前准备的最终目标是气道的优化,常规因素的评估都是为了保证具备成功拔管的所有条件。拔管计划、拔管前准备都是为了将拔管的风险降到最低,而且这两个步骤都必须在拔管之前完成。麻醉医师应该在手术结束时,拔管前重新做最终评估和气道因素优化,这个重新评估最终决定着拔管计划以及决定拔管失败时重新插管的方案。最终评估必须按照以下顺序执行:
上呼吸道:拔管时必须保证患者的面罩通气,水肿、出血、血凝块、创伤、异物以及气道受损伤可以通过直接或间接喉镜评估。麻醉医师必须牢记,未拔管前直接喉镜的检查可能会留下过份乐观的结果,一旦拔管,气道水肿可能会很快发生。
喉部:气囊漏气试验可以用来评估是否存在水肿,临床上若无气囊漏气试验则不能保证安全拔管,当气囊漏气试验检查出存在气道水肿时则不能安全拔管。肺功能定量评估气囊漏气试验非常灵敏,但缺乏特异性。
下呼吸道:下呼吸道损伤,水肿,感染和有大量分泌物等情况也是重要的拔管禁忌证,如果患者插管困难或者术中氧供不理想,胸片可以用来排除支气管插管、气胸、外科手术造成的肺气肿或其他肺部病变。
胃扩张膈肌上抬会抑制呼吸:如果此时需要通过面罩对上呼吸道进行加压通气,必须经口或经鼻置入胃管来减压。如果气道恢复计划还包括进入声门下气道,那么患者颈部活动度等条件也必须做出评估。
最终评估和一般因素的优化:必须完全拮抗残余肌松作用从而最大限度地提高患者的通气能力,气道保护反射恢复也很重要,可以清楚上呼吸道的分泌物。推荐使用外周神经刺激器使得TOF恢复到0.9以上以减少拔管后气道并发症。加速检测比视觉观察TOF反应更准确。Sugammadex(选择性肌松药结合剂)比肌松拮抗剂新斯的明能更可靠地拮抗罗库溴铵的作用(还有一部分拮抗维库溴铵的作用)。心血管不稳定因素必须被纠正,同时保证体液平衡,患者的体温、酸碱平衡、电解质和凝血功也需维持在一个很好地状态且镇痛完善。
最终评估和一般因素的优化:拔管是一个选择性的过程,必须在严格的监控标准下有控制的进行,必须准备好再次插管的设备和帮手。麻醉医师,外科医师和整个手术团队之间的沟通发挥了重要的作用,边上队员的帮助对“有风险的”患者是必须的。
三、进行拔管
任何拔管技术的应用都必须保证氧供,以下拔管考虑的一般因素与“低风险”组和“风险”组患者都相关。
建立氧储备(预给氧):围手术期解剖和生理变化可以反应气体交换情况,且使得拔管前的预氧化至关重要,为进行麻醉诱导,拔管前预给氧的目的是最大限度的增加肺内氧储存量,使呼出氧浓度提高到0.9以上,并尽可能的接近吸入氧浓度。尽管有研究显示,吸纯氧增加了肺不张,但其临床意义尚未确定。拔管时,最大限度的氧气储存使得在患者呼吸暂停时能继续摄入氧,因此吸纯氧是被推荐的。
患者体位:没有证据可以证明我们能够通用一种拔管时患者的体位,但拔管时对于头高位(倒倾)或半卧位的选择有着增加的趋势,且头高位特别适用于肥胖人群,因为它赋予患者机械呼吸的特点,并提供医师监测和管理气道更熟悉的条件,左侧位和头低位通常用于非禁食患者。
吸痰:若不是在直视镜下吸痰,口咽部的软组织会有被损伤的危险,最理想的情况是采用喉镜,特别在有分泌物、血液或手术碎屑造成口咽污染的情况下,对患者开展可视喉镜检查应该成为麻醉过程中的重要一环,有时甚至需要重复进行,若气道内有血则需要特别警惕,如NAP4强调的“死因血块”的危险,其中血液误吸可导致患者气道阻塞或死亡。用于下呼吸道抽吸的导管和胃管也是有必要的。
肺泡复张策略:对接受麻醉发生肺不张的患者,持久积极的呼气末正压(PEEP)及最大程度的深呼吸,可暂时逆转肺不张,但无证据表明术后会给患者预后带去益处。在被动呼吸持续处于峰值时同时放开管导管换套囊并移除,且合理地排出分泌物可降低喉痉挛和憋气的发生率。
咬合块:在麻醉苏醒时,一个牙垫能防止患者可能因咬下气管导管而发生气管闭塞的情况,气管阻塞时用力吸气或者使用喉罩可以防止阻塞性肺水肿(详见指南原文附录2B),如果空气可以在设备中流通,就不会产生显著的负压,各种设备都已被用作咬合块,包括口咽导气管。当轧制纱布时,将它连接或贴在气管导管上,对在导管被咬下后,放开导管套囊,防止位移和气道阻塞尤为重要。
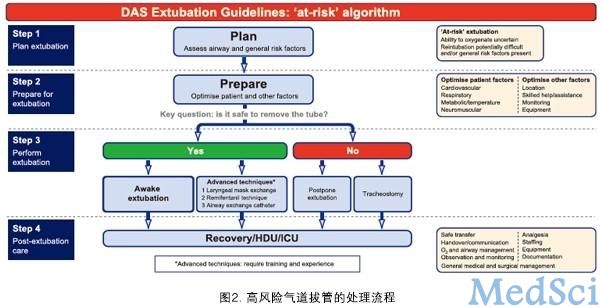
四、拔管后处理
拔管后危及生命的并发症并不局限于术后早期,因此麻醉医师应有持续护理患者的职责。手术患者从转移到恢复过程都需要供氧,若果恢复室离手术室比较远或者患者情况不稳定的话还应该考虑应用便携式监测设备。
人员配备和沟通:应配置训练有素的人员护理患者,直到其呼吸恢复正常且生理状态平稳。应该一个恢复室护士护理一个患者,且恢复室人员从不可少于两个人。同时,一个熟练的麻醉医师能够随时参与恢复室患者紧急情况处理。
监测和预警指标:监测应包括意识状态,呼吸频率,心率,血压,脉搏血氧饱和度,体温和疼痛评分。二氧化碳监测(使用专门设计的面罩)有助于及早发现潜在气道阻塞,在恢复过程中应密切观察患者的需要。脉搏血氧饱和度目的并不是要监测通气,血氧仪在很多情况下不能提供明确的数据,因此不能作为唯一的监测仪。预警体征包括早期的问题,如气道问题(喘鸣、呼吸受阻、激动),手术造成的问题(流失损耗,游离皮瓣血流灌注,呼吸道出血,血肿形成,气道肿胀),回到病房的后期问题涉以及纵膈和气管损伤问题。
呼吸道的穿孔可能会导致纵膈炎的发生,例如困难插管后,伴有疼痛(严重咽痛,深层颈椎痛,胸口疼痛,吞咽困难,吞咽疼痛)、发烧、捻发音特征,患者应该被及早告知纵膈炎的相关症状,并建议他们在发生上述情况后及时寻求医师的诊疗。
气道损伤患者的处理:气道损伤的患者应该调整为头高位,并给予高流量的加湿氧气,监测呼气末二氧化碳,禁止患者进食,以减轻喉部刺激。应尽量防止存在阻碍静脉回流的因素,鼓励患者深呼吸和咳嗽以清除喉部分泌物,阻塞性睡眠呼吸暂停患者,用鼻咽气道可克服上呼吸道梗阻。若患者在家时都需用呼吸设备,那么在恢复室和病房也需应用。
类固醇激素可以减轻直接性气道损伤(手术、麻醉剂、导热、化学药品)导致的气道炎症性水肿,但对于静脉阻塞(如颈部血肿)激发的机械水肿无效。有证据表明,所有的类固醇激素在足够剂量情况下效果相当,如患者出现高风险的气道水肿,应尽快给与固醇类激素并持续至少12小时。拔管前即刻给予单剂量类固醇是无效的。如果发生上呼吸道梗阻/喘鸣,吸入雾化肾上腺素(1 mg)可以减轻气道水肿。吸入氦氧混合气体可能会有所帮助,但会限制吸入氧浓度。
镇痛:良好的术后镇痛可以促进呼吸功能的恢复,应谨慎处理,有效的防呕吐治疗也同样重要。一般流程见图3。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








值得收藏,学习,谢谢分享
50
#困难气道#
42
#拔管#
0