甲状腺炎高发,如何解读甲功报告?
2018-07-31 刘晓丽 检验医学网
桥本甲状腺炎是甲状腺炎的最常见形式,是甲状腺功能减退症的最常见原因。甲状腺炎是一种甲状腺的炎症反应甲状腺功能减退症是由于甲状腺激素的生成减低。桥本甲状腺炎是由自身免疫功能紊乱所致,是由患者自身免疫系统攻击甲状腺而引起的。甲状腺是一个位于喉部,紧贴气管的蝶形器官。患桥本甲状腺炎时,患者的甲状腺肿大(称甲状腺肿)、质硬且韧如橡皮但不柔软。甲状腺组织被浸润其中的淋巴细胞及甲状腺抗体所缓慢损伤。患者在最初
桥本甲状腺炎是甲状腺炎的最常见形式,是甲状腺功能减退症的最常见原因。甲状腺炎是一种甲状腺的炎症反应甲状腺功能减退症是由于甲状腺激素的生成减低。桥本甲状腺炎是由自身免疫功能紊乱所致,是由患者自身免疫系统攻击甲状腺而引起的。甲状腺是一个位于喉部,紧贴气管的蝶形器官。患桥本甲状腺炎时,患者的甲状腺肿大(称甲状腺肿)、质硬且韧如橡皮但不柔软。甲状腺组织被浸润其中的淋巴细胞及甲状腺抗体所缓慢损伤。患者在最初患病的几年中可无任何症状,但最终多会出现不同程度的甲状腺功能减退。这些症状可包括体重减轻、畏寒、疲劳、皮肤干燥、便秘、体弱、健忘、动作缓慢、月经不调及毛发脱落等。
大约在每1,000人中,有1至50人会在某一时刻发病。这一疾病在40岁以上的妇女中更为常见。在有甲状腺疾病家族史或有其它自身免疫性疾病,特别是I型糖尿病或是肾上腺功能减低的人群中更易发生。
实验室检查常用辅助诊断疾病的试验(甲状腺功能试验除外:TSH、T4、T3)是抗甲状腺过氧化物酶抗体(anti-TPO)。这项试验是用于辅助诊断免疫功能紊乱的实验室检测项目。该试验测定一种针对甲状腺细胞中的蛋白质的自身抗体,因此该抗体的浓度增高常表明甲状腺的自身免疫损伤,这一损伤是由于诸如桥本甲状腺炎及Grave’s病所引起的免疫紊乱所导致。
不论是甲状腺疾病或是甲状腺手术后,抽血查甲状腺功能是不可缺少。但甲状腺功能检查项目实在太多,而且不少病友发现化验报告上很多高高低低的箭头(往往提示检查结果异常),这可吓坏了不少病友。其实,这些检查结果的异常有不同的含义,很多根本不需要担心。那么这些结果各有什么含义,不同的疾病又该如何解释这些结果呢?
结果解读
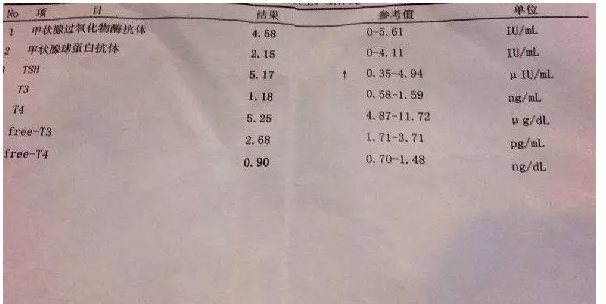
上图是一张常见的检查结果报告单,基本涵盖的常用的检查项目:
1.T3和T4(即三碘甲状腺原氨酸TT3和四碘甲状腺原氨酸TT4):他们是甲状腺激素合成过程中的产物,是兄弟俩,T4比T3多一个碘基团。这两项结果的异常提示甲状腺功能有异常,但往往和临床表现不直接相关,所以T3和T4结果异常不需过度担心。
2.FT3和FT4(游离T3和游离T4):游离T4是发挥甲状腺功能的最主要激素,他的异常往往与甲亢或甲减直接相关,根据FT4的结果高或低可以直接诊断甲亢或甲减。所以说,FT4虽然只占T4很小比例,但他的作用却是大大的,判断甲状腺功能的结果以他为最重要。FT3则是FT4的好兄弟,他与哥哥FT4共同发挥甲状腺激素作用。根据FT3和FT4结果是高还是低,可以直接判断甲亢还是甲减。
3.促甲状腺素TSH:TSH最大的特点是与FT3和FT4相反,即FT3/FT4越高,TSH越低。TSH是预示甲状腺功能的标志,TSH低,提示即将发生甲亢;TSH高,提示即将发生甲减。
4.甲状腺球蛋白(Tg):反映甲状腺合成功能和甲状腺量的指标。良性疾病没有特别意义;对于甲状腺癌患者,如果接受过甲状腺全切除,Tg水平则反映有无复发,即甲状腺来源组织的多少,Tg低于1,或动态变化不升高,则不提示复发。
5.甲状腺抗体(球蛋白抗体、过氧化物酶抗体):不管他们升高多少,只是提示甲状腺炎(桥本氏病),不必在意抗体水平,他们与甲状腺疾病严重程度没有关联,而且,治疗以后抗体水平也不会下降,所以不必太在意。
治疗
桥本甲状腺炎所导致的紊乱常较轻微,当甲状腺激素浓度(T4和T3)正常,且患者无明显症状时,则不需要进行治疗。但是,当甲状腺激素分泌减少的时候,则需要进行甲状腺激素的替代治疗。伴有TSH升高的桥本甲状腺炎患者,可在短期内发生甲状腺激素水平降低。因此一些医生会在TSH升高时,就立即开始激素替代治疗。
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








学习了
49
#甲状腺炎#
35
学习了
0