从机制到临床,谈高血压靶器官保护
2016-12-30 佚名 中国医学论坛报
临床中超过30%的高血压患者可能发生左室肥厚(LVH),LVH 被许多研究者称为高血压干预中除血压外的“第二靶点”。对于高血压患者,从作用机制看,药物如何能在降压之外发挥心脏保护作用?对于合并LVH 的高血压患者,在临床中如何合理选择治疗方案?听上海市心血管病研究所邹云增教授一一道来。 探索降压之外的心脏保护机制邹云增教授ARB 研制初衷:靶向AT1受体从早期危险因素导致心脏血管损伤到后
临床中超过30%的高血压患者可能发生左室肥厚(LVH),LVH 被许多研究者称为高血压干预中除血压外的“第二靶点”。对于高血压患者,从作用机制看,药物如何能在降压之外发挥心脏保护作用?对于合并LVH 的高血压患者,在临床中如何合理选择治疗方案?听上海市心血管病研究所邹云增教授一一道来。
探索降压之外的心脏保护机制

邹云增教授
ARB 研制初衷:靶向AT1受体
从早期危险因素导致心脏血管损伤到后期心衰,心血管事件链全程都有肾素-血管紧张素系统(RAS)参与,经典途径为通过血管紧张素1型(AT1)受体发挥作用。针对RAS的干预手段可在心血管事件链全程发挥作用。
RAS抑制剂包括减少血管紧张素(Ang)Ⅱ产生的血管紧张素转换酶抑制剂(ACEI)和阻断AngⅡ受体的血管紧张素受体拮抗剂(ARB),作用机制不同,前者减少配体,后者阻断受体(图)。高血压靶器官中RAS成分分布存在差异。对于心脏,生理状态下AngⅡ处于维持生理功能的较低水平,数量少于AngⅡ受体,病理情况下该比例发生改变。
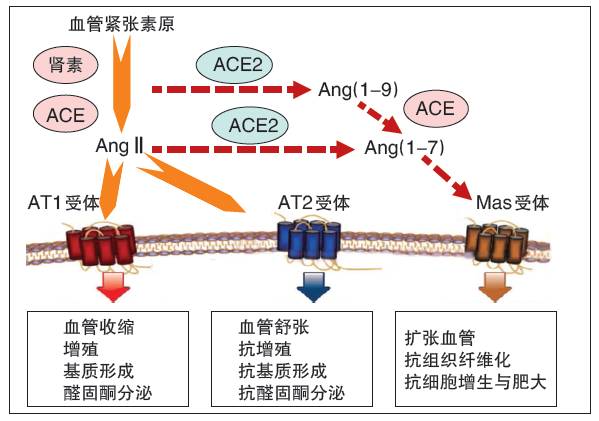
图 RAS抑制机制
对RAS 激活来说,组织中AT1受体激活是重要靶点,这是ARB药物开发的主要目的。1994 年,首个ARB氯沙坦上市,其降压效果强于ACEI,且无咳嗽、水肿等副作用,此后陆续出现更多ARB类药物。
从结构到剂量,ARB 药物存在差异
无论基础研究还是从临床角度看,ARB 药物间存在差异。
ARB 结构决定了对AT1受体的阻断方式和程度。研究发现,ARB 结构存在差别,对AT1 受体的阻断机制不同。除AngⅡ外,AT1 受体还可通过血压升高的机械刺激、针对AT1受体的自身抗体等被激活,上述途径在AT1 受体的结合位点不同。不同ARB与AT1受体结合的部位、方式不同,因此对各种途径阻断程度不同,例如,氯沙坦可同时阻断AngⅡ和机械刺激对AT1受体的激活。
ARB作用还受剂量影响。随剂量增大,受体抑制程度增加,但对受体阻断作用饱和后再增大剂量药物作用也不再增加,反而使副作用增加。不同ARB达到对受体最有效抑制的剂量是不同的。邹教授等发现,对于高血压动物模型,使血压相同程度降至理想水平所需的多种ARB剂量与临床常规剂量存在差异。例如,氯沙坦临床常用剂量为50 mg,但目前研究发现,该剂量下药物尚未发挥最大作用,增加剂量至100 mg可最有效抑制AT1受体。
氯沙坦心脏保护还来自对传统RAS之外的作用
邹教授等近期发表的一项研究显示,即使敲除AngⅡ后,氯沙坦仍较替米沙坦、缬沙坦、厄贝沙坦更有效抑制血压负荷诱导的心脏重塑,可能通过上调ACE2-Ang(1-7)-Max 轴和下调ACE-AngⅡ-AT1轴实现,而替米沙坦、缬沙坦和厄贝沙坦仅在有AngⅡ存在时才会发挥作用(J MolCell Cardiol 2016,97:180)。ACE2-Ang(1-7)-Max 轴不同于传统的RAS,是近年来发现的在调节心血管疾病发生发展方面有关键作用的新成员。ARB除作用于AT1受体外,还可不同程度激活ACE2,使AngⅡ转换为Ang(1-7),升高Ang(1-7)水平,从而发挥心血管保护作用。氯沙坦在调节ACE2-Ang(1-7)-Max轴方面有较强作用,原因在于除阻断AngⅡ作用外,还可阻断机械刺激对AT1受体的激活,而高血压所致心肌损伤主要来自机械刺激,这也是氯沙坦有较强心脏保护作用的原因。具体在临床表现为,氯沙坦降压同时可逆转LVH,其作用已被LIFE研究等验证。邹教授还提到剂量问题,建议将氯沙坦剂量增大至100 mg以增加其心脏保护作用。
总之,由发生机制可见,在心血管事件链全程均可针对RAS干预。不同ARB对AT1阻断有差异。新近研究发现,除传统RAS外,氯沙坦可调节ACE2-Ang(1-7)-Max轴,因此有较强心脏保护,可逆转LVH、改善心血管终点。
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#靶器官#
38
收藏
43
很好,不错,以后会多学习
53