Nature、Cell聚焦:癌症免疫疗法“全新综述”TOP8(附4项突破进展……)
2016-05-26 佚名 生物探索
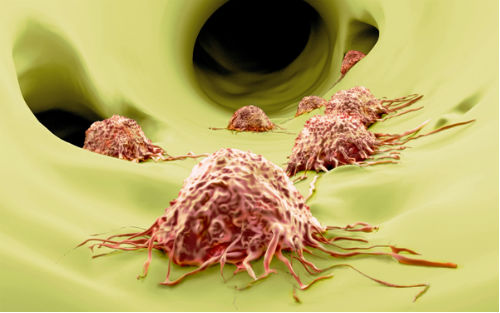
近几年,癌症免疫疗法进入飞速发展阶段,然而尽管这一突破性的技术给科学界带来了很大惊喜,也吸引了一大批制药企业加入这一领域,但包括检查点抑制剂、过继细胞疗法、癌症疫苗在内的各项技术仍存在很多需要克服的障碍。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












#CEL#
22
#Nat#
21
拜读,好文
68
#Cell#
30
这样的汇总越多越好
154