脑膜瘤合并颅内动脉瘤的治疗
2019-12-02 江澈 白红民 公方和 中国微侵袭神经外科杂志
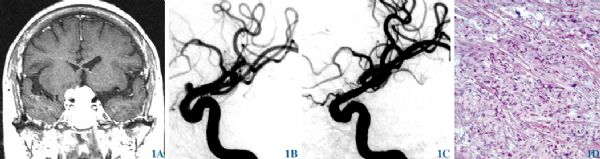
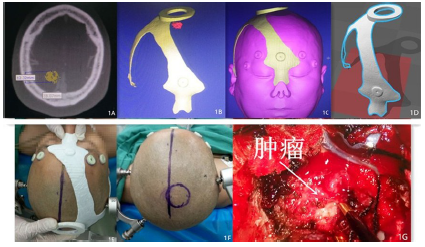
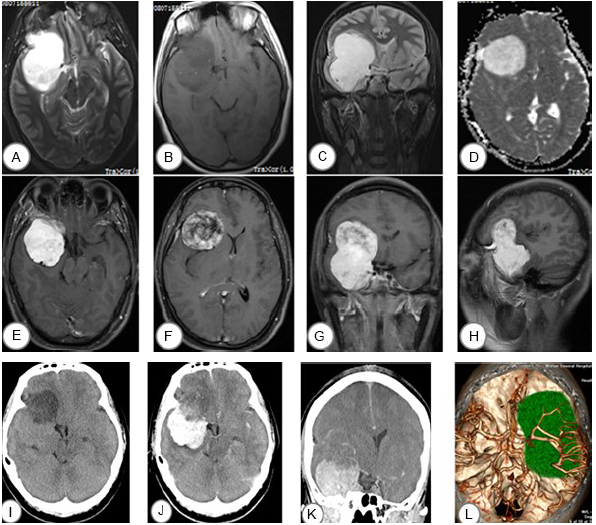
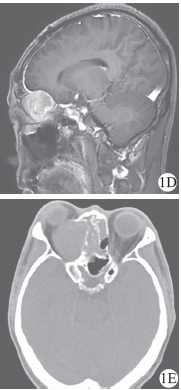
病例1:女,54岁;因“右眼失明伴左眼视力下降4年”于2016年4月入院。病人4年前因鞍结节脑膜瘤行右眉弓入路肿瘤切除术,因CT复查肿瘤复发再次入院。临床表现:左眼视力0.5,颞侧偏盲,右眼无光感。术前检查:垂体激素水平大致正常。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#脑膜瘤#
53