JAAOS:肱骨近端及肱骨干骨折不愈合的治疗
2013-10-28 紫川秀第二 dxy
摘要保守治疗肱骨近端骨折骨折不愈合的发生率在1.1%-10%,而肱骨中段该比例为5.5%。当肱骨骨折保守治疗6-8周,而在X线并没有出现骨折进展愈合迹象时应当给予手术治疗。近期的系列研究显示在肱骨近端骨折不愈合的病例中,超过90%的患者通过锁定钢板和自体骨植骨后均能得到顺利的愈合。对肱骨近端骨折造成肱骨头坏死或肱骨头碎片不能有效固定的患者,肩关节镜可以作为姑息治疗手段。对肱骨干骨折不愈合的患者
摘要
对肱骨近端骨折造成肱骨头坏死或肱骨头碎片不能有效固定的患者,肩关节镜可以作为姑息治疗手段。对肱骨干骨折不愈合的患者,加压钢板+自体骨植骨仍是治疗的金标准,近期的研究支持对骨质减少的患者使用锁定加压钢板,双钢板固定,并行皮质骨支撑。【原文下载】
肱骨骨折约占所有类型骨折的5-8%。对大部分的肱骨干骨折(>95%)和肱骨近端骨折(89.1%),通常推荐采用保守治疗方法,部分患者保守治疗肱骨骨折可出现肱骨骨折不愈合或延迟愈合,因肱骨保守治疗和手术治疗骨折不愈合的原因相类似,因此对这类患者而言,再行手术治疗具有相当的挑战性。
肱骨骨折骨折不愈合的原因很多,包括生理(血供减少,吸烟,内科合并症)和机械(不充分的制动,骨折类型,骨折移位)方面等因素,在对患者进行保守治疗时要充分考虑到上述因素对骨折愈合的影响。
对肱骨骨折不愈合患者进行手术治疗的目标在于提供稳定的机械支撑,允许患者早期功能锻炼并创造有利骨折愈合的微环境。目前治疗肱骨骨折不愈合的策略较多,但切开复位+加压钢板+自体骨移植仍是骨折不愈合治疗的金标准。其他方法如近端萎缩性骨折不愈合髓腔内填植自体腓骨移植骨块,骨质减少骨折不愈合患者的双钢板治疗等也有文献报道和临床应用。
肱骨近端骨折是骨科中较为常见的骨折类型,通常是低能量,非移位或少量移位的骨折类型。对大部分患者而言,这类骨折均能通过保守治疗获得愈合,但对骨折术后6月内不愈合的患者往往可以产生较多影响。Hanson等对124例肱骨近端骨折行保守治疗患者进行研究发现,在1年随访时,只有3%的患者因肱骨骨折不愈合需要行手术治疗。同样的,Court和McQueen等人报道肱骨近端骨折保守治疗骨折不愈合率约为1.1%。
肱骨近端骨折不愈合的相关危险因素已有较多研究。Court等人发现干骺端粉碎性骨折患者约8%发生骨折不愈合,而在肱骨外科颈移位在33-100%的患者中该比例为10%。骨折类型也可能和骨折不愈合相关。两部分外科颈骨折是和骨折不愈合最为相关的一类肱骨骨折。
所有这些看似不相关的因素可能都是因为同一个原因:上述因素导致内侧软组织撕裂,而这部分软组织血运对骨愈合非常重要。吸烟患者骨折不愈合率要比非吸烟患者高5.5倍。其他内科疾病,如糖尿病,骨质疏松,肥胖等均可能对骨折的愈合产生影响,若这类患者进行手术治疗前需要内科医生进行详细,全面的评估。
患者评估
肱骨近端骨折不愈合患者通常主诉疼痛,肩关节僵硬,运动功能障碍等。查体可见肩关节向前抬起功能减弱,伴有或不伴有三角肌及肩胛周围肌群的废用性萎缩。对这类患者需要评估腋神经功能,若怀疑存在腋神经损伤,则需要行肌电图检查。行肩关节中立位,内旋及外旋前后位,胸廓出口位及腋位片等X片评估骨折情况。
对所有骨折不愈合患者,需首先明确骨折不愈合类型(增生性或萎缩性)。在影像学X片上,增生性骨不愈合通常表现为骨折端的骨坏死,同时伴有周围骨痂生长;而萎缩性骨不愈合表现为断端骨质减少,无骨痂形成。通常增生性骨不愈合是由于骨折断端固定不牢靠,但骨折愈合所需要的局部血管和生物学坏境完整;而萎缩性骨折,骨折愈合所需要的局部血管机生物微环境受损,骨折愈合不充分。
对肱骨近端骨折患者,在进行影像学评估时注意观察肱骨头是否存在无菌性坏死,病理性骨折等可能性,同时需要通过X片评估骨质量。对侧肩关节X片有助于提高评估的准确性。若单纯X线不能诊断骨折不愈合,则可以行CT检查。
手术时机
一般长骨骨折超过6-9个月时无愈合倾向时可诊断为骨折不愈合。保守治疗患者,长骨开始愈合或桥接骨痂形成通常在13周左右,若在此时进行X片检查时有骨折不愈合征象时需要进行临床干预。而若保守治疗患者在6周及8周两个时间点连续两次X片检查未出现骨折愈合进展征象,则也可诊断骨折不愈合。
伤后3-6月,若患者怀疑骨折不愈合,同时合并有骨折不愈合的相关危险因素,如术前骨质疏松,显著的骨折移位,软组织包被撕裂等,则推荐进行手术治疗。在这个时间点手术介入可以有效的预防慢性近端肱骨骨折不愈合后形成的盂肱关节不稳定。
非手术治疗
对症状性肱骨近端骨折不愈合患者,非手术治疗只适用与合并严重内科并发症,手术治疗不能耐受;或者预计术后康复功能锻炼不能配合等情况。而对仅有轻微疼痛或轻度功能丧失的肱骨骨折不愈合患者,保守治疗是一个合适的选择。
手术治疗
接骨术(osteosynthesis)
锁定钢板内固定治疗肱骨近端骨折的适应症:骨质量较好,有可置钉的肱骨头部,无明显的内侧皮质粉碎性骨折或骨质减少。临床上通过影像学X片评估肱骨大结节的功能和完整性对选择合适的肱骨近端骨折内固定方案具有重要意义。
对外科颈骨折不愈合患者,可以使用较多类型钢板达到骨折的坚强固定。如3.5mm或4.5mm肱骨近端钢板,角接骨板(blade plate)或4.5mm T型钢板。固定角度的锁定接骨板或角钢板可以为骨质疏松性骨折提供稳定支撑。
单独的大或小结节骨折较肱骨外科颈骨折较少见。是否需要手术取决于骨折碎块的质量和肩袖功能情况。若大结节骨折块足够大,可以使用拉力螺钉加压或支撑钢板+自体骨植骨进行固定。对肩袖功能完好的而肱骨结节粉碎较严重的患者,可以采用张力带固定,或经骨皮质缝合,或肩袖损伤修补时的缝合锚定技术。
上述手术可以通过三角肌胸大肌入路或三角肌间入路完成。若肱骨近端骨折不愈合为小结节部分,则推荐采用三角肌胸大肌入路。目前还有文献报道通过肩关节镜完成肱骨大结节骨折不愈合治疗的案例。
对骨折不愈合的患者,推荐在应用内固定的同时进行断端自体骨植骨。植骨所需的大量骨块可以从髂骨部位获取,但手术医生术前需注意告知患者供体部位可能出现疼痛。若患者无法接受自体骨获取部位的不良后果,则可考虑行异体骨植骨。
近期,已有学者通过Reamer-irrigator-aspirator(RIA)系统获取大量的自体骨进行大块皮质骨缺损和骨折不愈合的治疗。RIA的主要构架是一套髓内扩张系统,通过微创方法置入髓腔后获取大量的皮质/松质骨(corticocancellous bone),该方法可以有效的减少髂骨供体部位术后疼痛的发生率,同时可以获取较多多能间充质干细胞。对需要坚强机械支撑的植骨患者,可考虑使用带血管蒂的腓骨植骨块进行植骨。
切开复位内固定+植骨技术治疗骨折不愈合的效果良好。Healy等报道13例肱骨骨折不愈合患者行内固定+植骨治疗,有12例患者获得骨折愈合。Ring等报道使用角刃片钢板+自体骨移植治疗近端肱骨骨折不愈合,23例患者达到了骨折愈合,术后肩关节功能分级良好至极好的比例为80%,而只有两例患者出现了供体骨部位的疼痛。
Allende等报道使用90度角刃片钢板治疗7例肱骨近端骨不愈合全部获得成功,平均随访时间22月,平均术后愈合时间5.9月,肩关节DASH及Constant评分分别为25及72.7。
固定角度锁定钢板+自体腓骨骨块植骨
Badman等2006年首次应用固定角度锁定钢板联合自体腓骨骨块植骨治疗肱骨近端骨折不愈合。腓骨植骨骨块具有较多优点:为肱骨骨折近端提供高强度支撑;避免髂骨供体部位可能出现的并发症。该方法还可以应用于存在内侧骨皮质粉碎而缺乏支撑的急性肱骨近端骨折患者中。(图1)
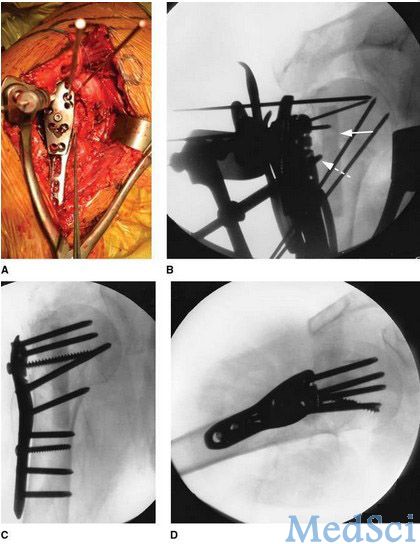
图1:老年严重骨质疏松患者急性肱骨外科颈骨折术中片(A),对应的前后位X片(B)。使用肱骨近端锁定板和髓内腓骨骨块植骨。在B图中,通过钢板孔置入一枚锁定螺钉,固定腓骨植骨块使之处于中间位置,后在钢板锁定孔上置入锁定螺钉固定骨折断端。术中前后位X片(C)及术中腋位片(D)可以看见有多枚锁定螺钉穿透植骨块,植骨块处于髓腔正中,为内侧骨质提供额外的支撑。
既往对肱骨近端骨折患者,使用髓内钉治疗的效果不满意,主要是早期设计的肱骨髓内钉在术后容易出现肩峰撞击,从而需要二次手术去除内固定。尽管如此,大部分患者仍能获得骨折愈合,并获得较好的肩关节功能。
近期,Yamane等人报道了13例肱骨近端骨折不愈合患者使用锁定髓内钉治疗获得满意的治疗效果,但仍有两例患者因近端锁定退出,需要拆除内固定。
非限制性及反向肩关节置换术
患者是否需要行非限制性肩关节置换术取决于以下几个因素:肱骨近端骨折端骨质疏松程度,肱骨头是否存活,大结节及肩袖功能是否完整。若患者同时存在盂肱关节骨关节炎而肩袖功能尚完整时,则可考虑行全肩关节置换术治疗。
Boileau等人对影响肩关节置换术成功率的因素进行了研究,发现肱骨结节完整性和解剖学位置等对肩关节功能影响非常重要。因此他们建议对大转子接骨无法避免的患者如Neer 4型骨折,推荐性反式肩关节置换术。
尽管目前研究已经证明,对肱骨近端骨折不愈合患者行全肩关节置换术可以有效的患者疼痛,但术后患者肩关节功能恢复情况仍存在较多不确定因素。Nyak等人回顾性分析了7例骨折不愈合行半肩关节置换的患者临床数据,发现所有患者术后均能获得较为满意的肩关节日常活动功能,同时疼痛得到显著改善。但所有患者均不能回复至伤前的活动水平。
Antuna等人报道了25例肩关节置换患者的临床结果(21例半肩关节,4例全肩关节),尽管疼痛和肩关节功能得到了显著改善,但较损伤前肩关节功能仍未完全恢复。Duquin等人报道67例行肩关节置换治疗肱骨头骨折不愈合患者的临床结果,术后患者肩关节抬高及外旋得到显著改善,而肱骨大结节骨折愈合率仅52%(35例患者)。肩关节主动抬高功能恢复和肱骨大结节解剖或接近解剖愈合相关。
对肱骨头塌陷,或临床上存在肩袖功能障碍,或影像学上存在肩袖萎缩征象(Guotallier 2级或以上),或肩关节大结节畸形愈合、吸收而合并有近端骨折不愈合或延迟愈合的患者,反向肩关节置换术是一个较好的选择(图2)。Martinez等对18例患者行反向肩关节置换术后的研究结果发现,术后患者肩关节主动向前抬高,外旋,内旋等功能得到了显著改善。14例患者对术后肩关节功能感到满意或非常满意。
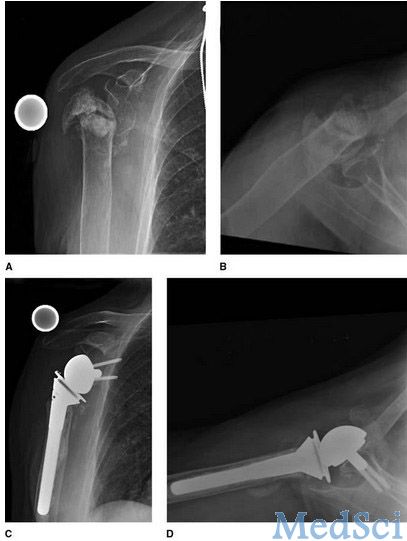
图2:81岁,老年女性,右利手。术前前后位X片(A)及腋位片(B)提示右肱骨近端骨折不愈合,严重的骨质疏松,肱骨大结节部位骨质吸收。术前患者的肩关节活动度,向前可抬高40度。反向肩关节置换术后,术后前后位X片(C)及腋位片(D)。术后4月,患者向前抬举运动角度达到160度。
对大部分的肱骨干骨折患者,使用功能支具固定后均可以达到骨折的顺利愈合。正、侧位片上在20度以内的成角畸形对术后患肢功能影响有限。近期,由Papasoulis等人完成的一项系统评价研究显示,对非手术治疗的患者而言,总体的骨折不愈合发生率约在5.5%,而过去数十年间,病例数超过50例的文献报道研究结果显示肱骨干骨折功能支具保守治疗的骨折不愈合率约在10-23%左右,这和早前的文献报道肱骨干骨折保守治疗效果的结果有所差异。
目前学界对肱骨干骨折不愈合的相关危险因素已经进行了较多的研究。Hwaly等人完成的一项研究结果发现,横行骨折最容易发生骨折不愈合,其次是短斜行骨折。其他的一项研究也得出了相类似的结论。
而由Ring等人完成的一项研究结论却得出了相反的结论,他们在对10年内肱骨干骨折行功能支具保守治疗的患者中发现螺旋形或斜行骨折最不容易愈合(84.4%),而横行骨折骨折不愈合率仅为12.5%。Ekhonlm等对78例患者的研究结果发现,OTA A型骨折患者保守治疗骨折不愈合率较B型或C型更高。
骨折的部位对骨折愈合也存在影响。肱骨近1/3骨干骨折的骨折不愈合率要高于中、远端1/3骨干骨折,可能是由于近端骨折受三角肌牵拉,造成骨折端微动较多;而肱二头肌长头腱滑动进入骨折断端也可能造成骨折不愈合;另外如肱骨近端骨折,支具制动相对较困难等均可能造成上述差异。
肱骨干骨折不愈合的患者通常表现为不能重复使用患肢完成同一重复的动作。高能量损伤和患者合并的内科疾病等均可能对骨折的愈合产生影响。选择合适的支具尺寸和免皮肤激惹材料等可以提高患者对支具治疗的耐受性。在评估骨折情况的同时需要注意对患者的神经情况进行评估以除外可能存在的神经合并损伤。骨折部位的过度运动时骨折不愈合的征象,但因骨折部位可能存在水肿或疼痛而导致该检查患者不能配合。
在影像学X片上,骨折不愈合表现为骨折断端缺少骨痂生长而出现成角,或骨折断端因缺少稳定性而出现增生性骨痂生长。单纯X线不能判断骨折愈合情况时可行CT检查。
其他和骨折不愈合相关的评估检查包括:CBC,代谢标志物等。如:若患者术前即存在开放性骨折的,则需要行炎症标志物检查,以除外骨折部位感染性骨折不愈合;若患者全身一般情况较差,可行血清总蛋白及血清白蛋白检查;其他实验室检查,如vitD等对骨折不愈合病因筛查有所帮助。
手术时机
大多数学者建议,诊断术后4月骨折部位无影像学可见的骨痂生长为骨延迟愈合,术后6月骨折部位无骨痂生长为骨不愈合。目前对保守治疗肱骨干骨折不愈合的手术治疗介入时间点仍存在较多的争议。Toivanen等推荐支具固定6周后无明显骨折愈合迹象即可手术介入治疗。
而其他学者,如Rutger,Ekholm等人则分别在保守治疗后28周,36周后对骨折不愈合进行处理。一项由Papasoulis等人完成的系统评价发现肱骨干骨折愈合的平均时间为10.7周,提示我们对肱骨骨折不愈合患者,10-12周时间点介入应当是较为恰当的。对所有术后6-8周连续的X片检查未出现明显骨折愈合进展的患者应高度怀疑可能存在骨折不愈合。
非手术治疗
非手术治疗不能保证肱骨干骨折愈合,只适用与有严重内科合并症,无法手术处置;患者无临床症状,对功能要求较低等情况。骨刺激生长是另一个方法,包括低电脉冲刺激,声波刺激等。若患者存在滑膜性假关节,骨折间隙大于5mm,骨折断端血供较少情况,则上述方法无效。骨刺激方法目前在肱骨骨折不愈合的临床应用效果仍不明确。
加压钢板切开复位内固定+植骨
宽4.5mm加压钢板切开复位内固定术+骨折部位植骨是治疗肱骨干骨折不愈合的金标准。不同骨折部位可选择不同的手术入路。术中需注意暴露桡神经进行保护。若神经在纤维疤痕组织内,则可辅助行神经松解术。
手术骨折复位时需完全纠正成角畸形,达到良好的关节轴线排列,骨皮质接触最大化以保证坚强内固定。骨折不愈合的断端需进行仔细的清创冲洗,并去除部分骨皮质,刺激骨折愈合。依据骨折部位不同,选择不同手术入路。
在使用4.5mm厚度钢板行骨折固定时保证骨折近端及远端分别至少有6个皮质得到固定,若能达到8个则更佳。为确保骨折内固定后的平衡,推荐骨折断端两侧的钢板延伸长度至少达到肱骨直径的2-3倍以上。在使用3.5mm厚钢板固定时则骨折断端每侧至少需要8个皮质固定(图3)。依据骨折的情况,可以使用钢板或螺钉对骨折断端进行预加压。Ring等报道32例肱骨干骨折不愈合患者行切开复位内固定治疗后全部得到愈合。

图3:19岁女性,右利手,急性左侧肱骨干粉碎性骨折,保守治疗,前后位X片(A)。B图,支具保守治疗12周后,前后位X片图未见明显骨折愈合征象。患者在骨折部位有持续的疼痛和运动。C图,切开复位内固定后X片,使用4.5mm钢板,桥接粉碎骨折两个断端,在局部粉碎骨折部位植骨+DBM。D图,术后6月,前后位X片提示骨折愈合。
扩髓后产生的骨松质,或自体髂骨等在骨折断端的应用可以有效的促进骨折愈合。增生性骨折愈合患者断端骨痂可以作为植骨填植物填植入骨折断端。目前临床上已有去矿物化骨基质(DBM)联合或不联合BMP使用成功治疗骨折不愈合的病例报道。
Hierholzer等人报道无菌性骨延迟或骨不愈合患者分别使用DBM或自体髂骨等进行治疗,两组患者术后愈合情况无显著差异,但自体髂骨植骨患者有44%出现供体部位的疼痛。
Marit等人报道51例肱骨骨干骨折不愈合患者加压钢板固定1年后骨折全部出现愈合。Livani等人也报道了相同的结果。因此推荐对骨折不愈合患者,若患者可耐受供体骨部位疼痛的情况,应当选择钢板固定+自体骨植骨治疗骨折不愈合。
双钢板
目前有两项研究支持对早先内固定骨折断端存在微动而导致骨折不愈合患者再行正交双钢板固定。对骨折断端一侧较短,骨质量较差等患者,可以在原先钢板基础上添加一块新钢板进行正交固定。Rubel等人发现,使用单钢板或双钢板治疗肱骨骨折不愈合患者,临床结果无显著差异。而Prasrn等人报道老年性骨质疏松患者使用双钢板固定,在术后15.2周全部获得骨折愈合。
自体皮质骨骨块植骨
加压钢板联合皮质骨骨块植骨可以应用与严重骨质疏松患者中。使用时将自体皮质骨骨块放置在钢板对侧或髓腔内,钢板螺钉由外向内穿过骨块,将肱骨夹在中间,以提供额外的骨折固定强度。近期两个研究提示上述治疗方法治疗肱骨干萎缩性骨折不愈合有显著效果。
辅助骨折愈合的生物因子
目前临床上已有BMP辅助骨折愈合的应用。但大多应用在胫骨骨折中,尚无肱骨中的应用。近期一项系统评价结论认为BMP应用于四肢骨折愈合的临床疗效目前尚缺乏理论支持。因此目前无法就BMP在肱骨骨折不愈合中的应用给出推荐意见。
总结
早先认为肱骨近端及肱骨干骨折不愈合较为少见;但越来越多的临床文献报道提示肱骨骨折不愈合的发生率可能高于早先的临床预期。对肱骨干或肱骨近端骨折不愈合而骨折轴较好,可以配合制动的患者,功能性支具治疗仍是一线选择。
目前对肱骨骨折不愈合的诊断时间点仍存在较多争议。通过切开复位内固定联合骨折断端植骨术等手术方式可以有效的治疗骨折不愈合。肱骨大结节的完整性和位置,功能对肱骨近端骨折不愈合患者治疗方案的选择有极其重要的作用。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








#AAOS#
44
#AAO#
37
#骨干骨折#
32
#肱骨干#
28
#骨折不愈合#
53
#肱骨#
0
#近端#
29