病例分享|多学科团队助力,同时性转移性直肠癌转化成功并同期切除
2019-02-26 佚名 肿瘤资讯
结直肠癌是最常见的恶性肿瘤之一,肝脏是结直肠癌远处转移的常见器官。同时性结直肠癌肝转移患者的肿瘤生物学行为较差,手术根治切除是患者获得长期生存的重要治疗手段。但手术时机的选择、术前术后辅助性放化疗方案的制定等问题均无高级别证据给予定论,应提倡多学科诊疗团队(MDT)对患者进行全面评估,制订个体化诊疗方案。本文通过一个mFOLFOX6+西妥昔单抗(爱必妥)转化成功,同期切除并获益的病例,介绍目前有关
结直肠癌是最常见的恶性肿瘤之一,肝脏是结直肠癌远处转移的常见器官。同时性结直肠癌肝转移患者的肿瘤生物学行为较差,手术根治切除是患者获得长期生存的重要治疗手段。但手术时机的选择、术前术后辅助性放化疗方案的制定等问题均无高级别证据给予定论,应提倡多学科诊疗团队(MDT)对患者进行全面评估,制订个体化诊疗方案。本文通过一个mFOLFOX6+西妥昔单抗(爱必妥)转化成功,同期切除并获益的病例,介绍目前有关该类患者的临床治疗思路。
病史简介
患者男性,61岁,因“腹胀伴排便困难3个月”于2016年10月16日入院。既往史和家族史无特殊。患者一般情况为BMI 20.4 kg/m2;ADL Ⅰ级;ECOG评分,0分;BSA 1.67m2。体格检查:腹软,腹部无明显压痛,反跳痛,直肠指检距肛7cm未及肿块,指套未见染血。血常规、肝肾功能均正常。肿瘤标记物:CEA 15.2 ng/ml,CA19-9 267.9 U/ml。肠镜检查(2016年9月20日):距肛9cm可见一菜花状肿块,约占据3/4肠腔,质韧,触之易出血,表面污秽,肠镜可顺利通过。活检病理:中、低分化腺癌。分子病理检测:KRAS/NRAS/BRAF均为野生型。心电图、肺功能、心超等未发现明显异常。
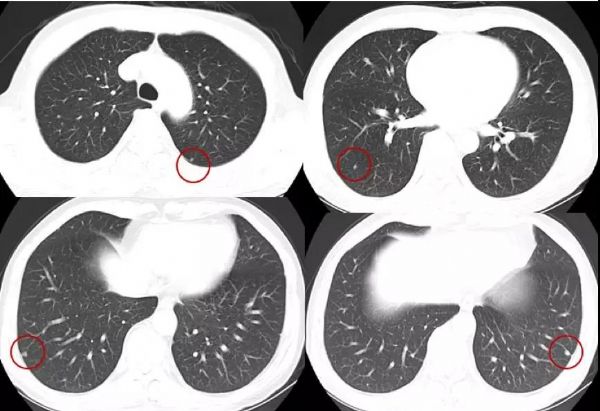
2016年10月14日外院直肠MRI(本院会诊)示:直肠中上段肿瘤,位于腹膜返折处,返折下段直肠外壁局部毛糙,系膜内1枚肿大淋巴结,无侧方肿大淋巴结。EMVI (-),CRM (-)。MRI术前分期:mrT3aN1a。2016年10月18日胸部CT示:两肺多发小结节,结合病史,转移不能排除。
图1.2016年10月18日胸部CT检查结果
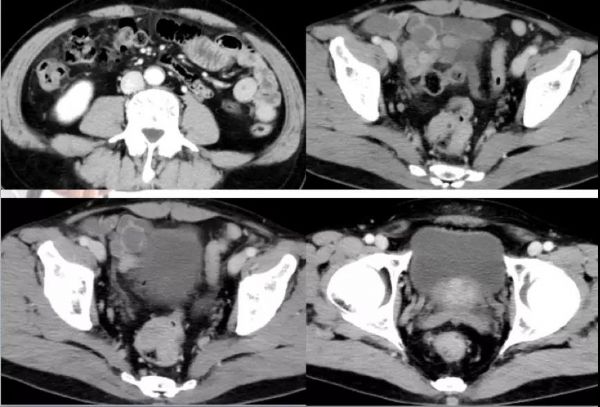
2016年10月19日上中下腹部增强CT结果示:直肠中上段局部肠壁增厚,最厚达1.9cm,管腔狭小,内缘尚规则,浆膜面毛糙,肝内多发类圆形低密度灶。直肠癌伴肝转移考虑。
图2.2016年10月19日上中下腹部增强CT检查结果
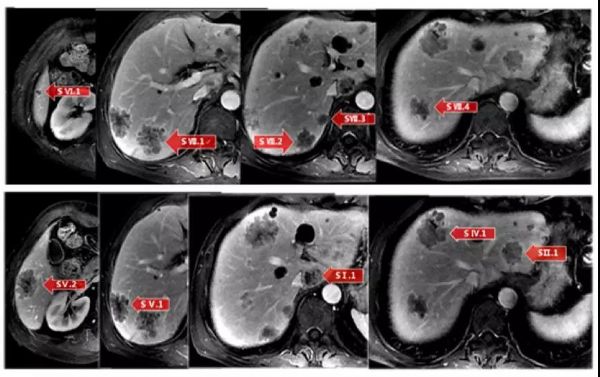
2016年10月23肝脏MRI结果示:左右肝内见多个类圆形及不规则形异常信号灶,肝内多发转移性肿瘤,肝多发囊肿。胆囊多发结石。
图3.2016年10月23肝脏MRI检查结果
第一次MDT讨论
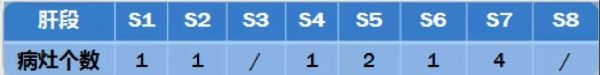
临床诊断:同时性转移性直肠癌。临床分期:cT3aN1aM1,Ⅳ期 (肝转移灶10枚,两肺多发小结节,性质待定,建议动态观察)。原发灶:中高位直肠,可切除,中度风险,无症状。转移灶:初始不可切除(潜在可切除)。治疗目标:缩瘤,争取转化达成NED。治疗策略:患者左半野生,建议采取了两药联合西妥昔单抗的化疗方案,4个疗程后评估可否进行局部治疗。2016年10月24日起予mFOLFOX6+西妥昔单抗(奥沙利铂140mg+氟尿嘧啶650mg+亚叶酸钙650mg+氟尿嘧啶 4000mg civ 46h+西妥昔单抗 800mg,q2w)共4周期。毒副作用:Ⅰ度消化道反应,Ⅱ度骨髓抑制,Ⅱ度痤疮样皮疹。
图4.肝转移病灶个数
? 治疗4个疗程疗效对比
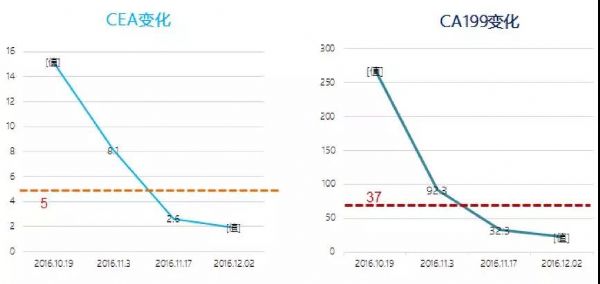
化疗4个疗程后肿瘤标志物显著降低。
图5.化疗前后肿瘤标志物变化
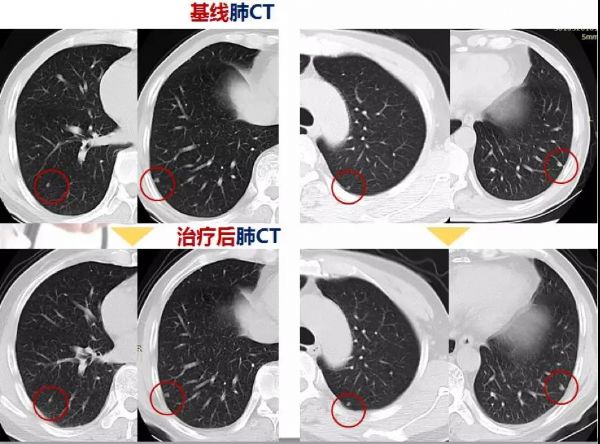
2016年12月15日胸部CT检查结果示:两肺内多发小结节影,对比2016年10月18日CT片基本相仿。
图6.化疗前后胸部CT检查结果对比
2016年12月16日上中下腹部增强CT检查结果示:直肠癌伴多发肝转移,对比2016年10月19日CT直肠内病灶较前缩小,肝内病灶缩小。
图7.化疗前后上中下腹部增强CT检查结果对比
2016年12月23日肝脏MRI检查结果示:肝内多发转移性肿瘤,对照2016年10月23日MRI病灶明显缩小。
图8.2016年12月23日肝脏MRI检查结果
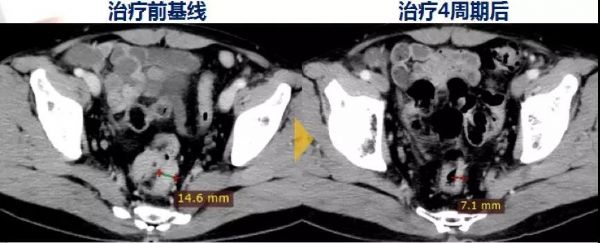
肝转移靶病灶的评估结果示:选取的靶病灶,1枚缩小46.2%,1枚缩小57.4%,都超过了30%,疗效达到了PR。

图9.化疗前后肝转移靶病灶MRI结果对比
第二次MDT讨论
疗效评价:PR。肺多发结节:治疗前后形态大小无变化,基本排除转移,建议PET-CT排查。下一步治疗策略为原发灶,可切除;肝转移灶,9 枚;肝储备功能,ICG 15min: 5.4%,可R0切除;建议行原发灶和肝转移灶同期切除术。2016年12月20日PET-CT结果示:直肠癌伴肝转移术后及化疗后改变,双肺内散在多发小结节影,PDG代谢未见增高。
图10.治疗后胸部CT平扫(薄层)和PET-CT结果
? 直肠癌根治术+肝转移瘤切除
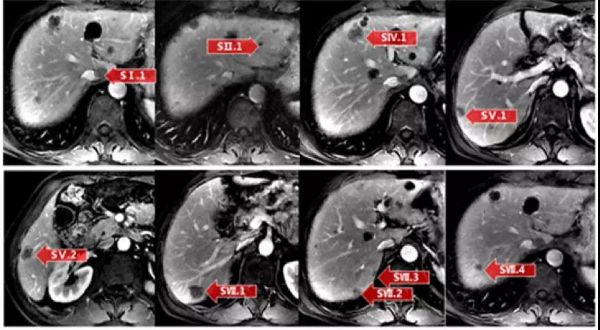
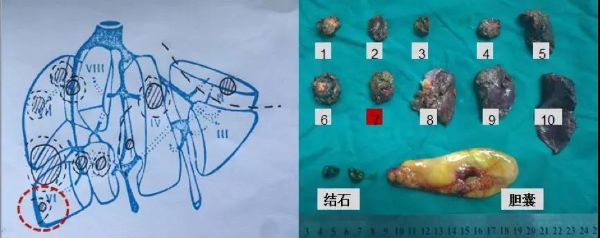
完善检查后,于2016年12月23日行直肠癌根治术+肝转移瘤切除,在肝脏切除时,结合术中B超,采用了尽量保留肝实质的肝脏切除法,具体切除法为:肝转移灶规则切除Ⅰ(1),肝转移灶楔形切除Ⅱ(1),肝转移灶剜除术Ⅳ(1)、Ⅴ(2)、Ⅵ/Ⅶ(1)、Ⅶ(2)、Ⅶ/Ⅷ(1),肝转移灶盲切Ⅵ(1)。
图11. 肝转移瘤切除
? 术后评价及复查
直肠癌术后病理:病变符合化疗后改变,可见纤维组织浸润,炎症细胞浸润,直肠中低分化腺癌,侵犯至浆膜,侵犯脉管。两端切缘阴性。TRG:3 级( Mandard法);经多人多次仔细查找,肠周淋巴结9枚未见癌转移。免疫组化:CK7(+), CK20(+), CDX2(+),MLH1(+),MSH2(+),MSH6(+), PMS2(+)。
肝脏术后病理(共10枚结节)及TRG分级(Mandard法)。病灶 1、2、6:肝脏坏死结节,区域见少量退变细胞,结合病史符合肠癌肝转移治疗后改变;TRG,1 级。病灶 5、7、8:中分化腺癌伴坏死、钙化,符合肠癌肝转移治疗后改变;TRG, 2级。病灶 3、4、10:中分化腺癌伴坏死、钙化,符合肠癌肝转移治疗后改变; TRG,3级。病灶9:中分化腺癌伴坏死,符合肠癌肝转移治疗后改变;TRG,4级。
这里比较有意思的是Ⅵ段的第7枚肿瘤,其在影像学达到了CR,但是切下来以后是有癌细胞存在的,TRG 2级;病灶1、2、6在影像学上并没有达到CR,但是术后病理并未找到癌细胞,TRG 1 级。说明cCR与pCR并不完全符合。
术后1个月复查:全腹增强CT (2017年2月4日 ):肝转移瘤术后+直肠切除术后改变。肝胆MRI (2017年2月6 日): 肝转移瘤切除术后改变。肺部CT(2017年2月6日):双肺多发结节,较前相仿。肿瘤标记物 (2017年2月6日) 为CEA 2.7 ng/L,CA199 16.8U/ml。术后1个月疗效评估:NED。
? 原方案围手术期治疗与随访
2017年2月7日起予mFOLFOX6 +西妥昔单抗 q2w×8,完成围手术期治疗,剂量同前。毒副作用:Ⅰ度消化道反应;Ⅱ度周围神经毒性;Ⅱ~Ⅲ度骨髓抑制,集落刺激因子处理后好转;Ⅱ度的痤疮样皮疹。
2017年5月血肿瘤标记物、CT、MRI评估: NED。2017年6月起:因慈善赠药,患者要求西妥昔单抗 800mg q2w 继续治疗,3个月随访1次。末次随访时间:2018年12月,血肿瘤标记物、CT、MRI评估: NED,DFS=24个月。
治疗总结
患者男性,61岁,因“腹胀伴排便困难3个月”于2016年10月16日入院。2016年10月确诊为同时性转移性直肠癌。2016年10月24日起予mFOLFOX6+西妥昔单抗(奥沙利铂140mg+氟尿嘧啶650mg+亚叶酸钙650mg+氟尿嘧啶4000mg civ 46h+西妥昔单抗 800mg,q2w)共4周期。2016年12月转化成功,同期行直肠癌根治术+肝转移瘤切除。2017年2月7日起予原方案完成围手术期治疗。3个月随访1次,末次随访时间:2018年12月。
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#多学科团队#
0
#同期#
60
#转移性#
46
#多学科#
52