

本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言

2019-04-11 姚雨濛 马玉燕 金文婷 SIFIC感染官微
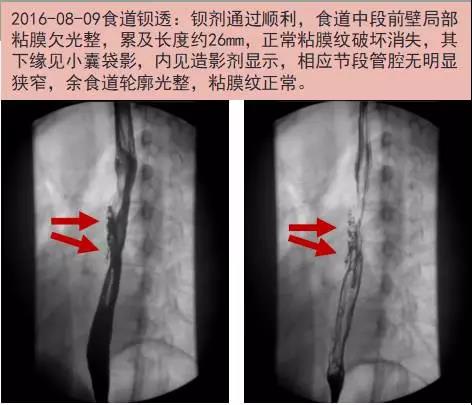
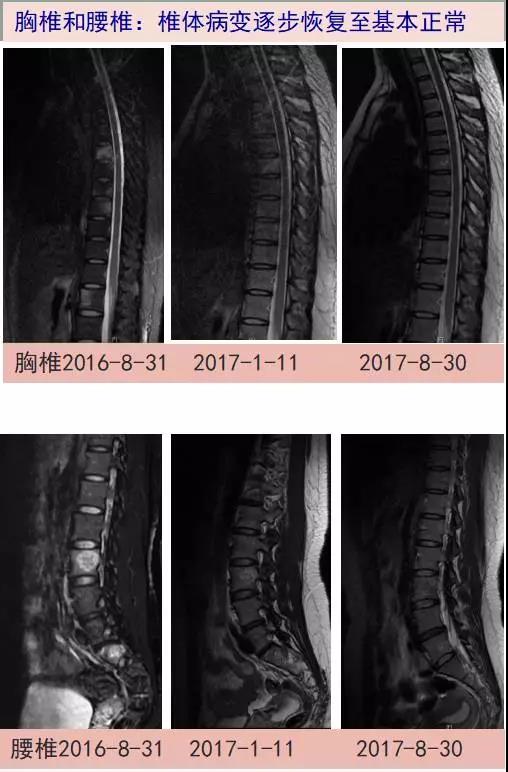
患者女性,26岁,广东人,2016-8-17入我院





一、 癌症为何如此难治?在很多人心目中,癌症和艾滋病是最恐怖的两种疾病。如果你问我,癌症和艾滋病哪个会先被攻克?我的答案肯定是艾滋病。癌症为何那么难治?在我看来有3个主要原因。第一个原因是癌症是“内源性疾病”,癌细胞来自患者自己,是患者身体的一部分。对待“外源性疾病”,比如细菌感染,我们有抗生素,效果非常好。抗生素为何好用?因为它只对细菌有毒性,而对人体细胞没有作用,因此抗生素可以用到很高浓度
临近2019年全国肿瘤宣传周之时,大家都把关注焦点放在了“肿瘤防治”上。近期,坐落于美国西海岸洛杉矶的大型非营利性综合医院西达赛奈医疗中心 (Cedars-Sinai Medical Center) 在多项癌症治疗与研究均有阶段性的新进展。除了癌症治疗走在前沿以外,西达赛奈医院在心脏疾病、脑神经疾病等领域也均居国际领先地位,连续20年获得美国国家研究协会 (NRC) 消费者选择奖。研究发现新药
近些年,关于免疫检查点调控的生物医药研发越来越火爆。去年,首个免疫检查点抑制剂已在中国获批上市。它的出现是癌症免疫治疗的一个重大突破。它释放了人体免疫系统的“刹车”,从而对肿瘤发动一场有效的攻击。然而,这些疗法并非对所有人都有效,且经常伴有严重的副作用。因此,基于对免疫检查点抑制剂的潜在反应对患者进行分层可以使癌症治疗更加个性化。在了解抗肿瘤免疫调节(免疫系统对抗肿瘤)的过程中,研究人员发现了肠道
T细胞负责抵御病原体感染、肿瘤形成,同时也是肿瘤免疫疗法调动的主要细胞。但是,癌细胞很狡猾,有多种逃避免疫系统筛查、攻击的技巧。
今天,顶尖学术期刊《细胞》上发表了一篇重量级的论文。来自加州大学旧金山分校(UCSF)的科学家们发现,我们现有关于癌症免疫疗法的认知,很有可能是不完善的……其实不用这些科学家提醒,我们就知道现在的免疫疗法存在短板。“在黑色素瘤等最佳治疗案例中,免疫检查点抑制剂也只能对20%-30%的患者生效。在类似于前列腺癌等其他癌症里,缓解率只有个位数,”本研究的负责人Robert Blelloch教授说道:“
再过几个月,汤钊猷院士就满90岁了,看上去他并不像一位耄耋老人,除了有些重听外,精气神都很好,走路步速很快,年轻人跟上都有些吃力。他解释说:“小时候家境不好,读书的地方离家步行要一个钟头,舍不得坐车,每天走着上学,习惯了。”身为复旦大学肝癌研究所所长,汤钊猷院士已经从事肿瘤临床治疗研究工作50年了,今年也是研究所的50周年大庆。对于这50年的工作,汤院士总结为:“前40年搞硬件,怎么开刀,怎么


梅斯医学MedSci APP
医路相伴,成就大医