盘点:睡眠与卒中,关系有多紧密?
2019-05-20 医咖会 医咖会
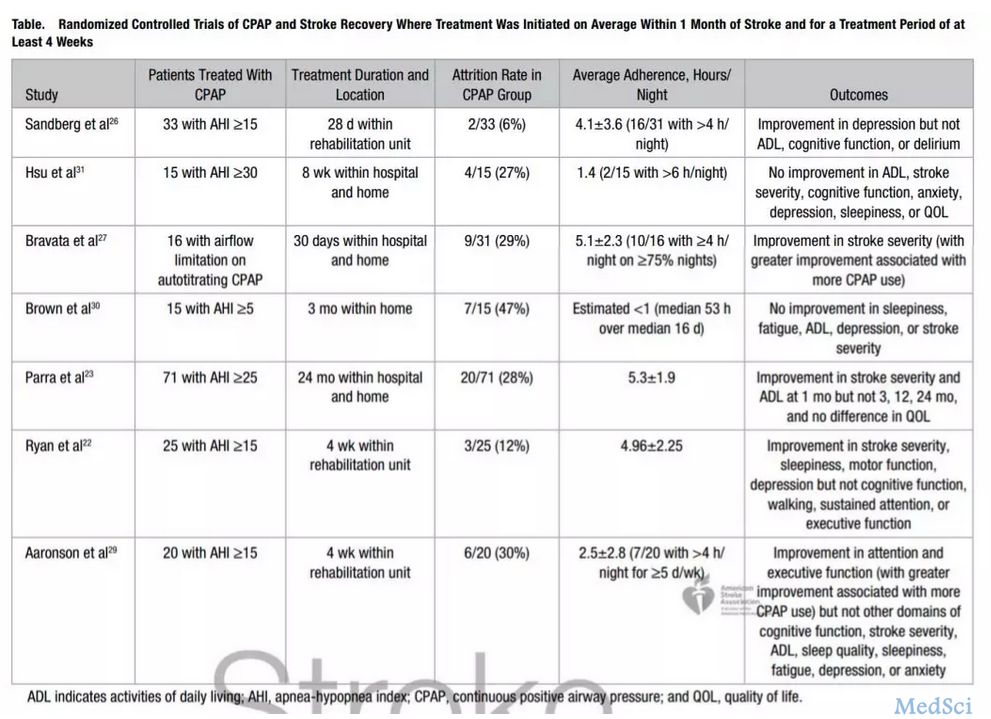
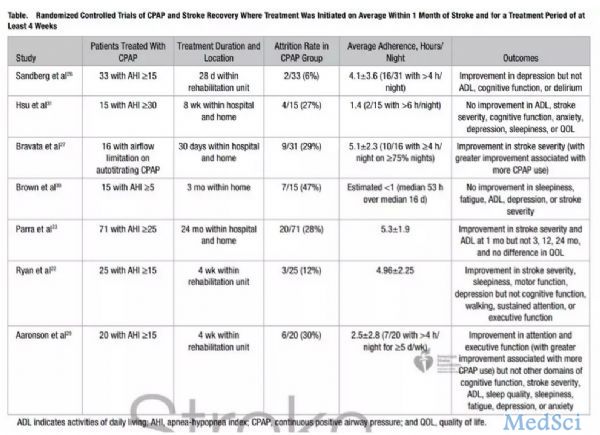
睡眠障碍在卒中结局和卒中复发中的作用,已成为一个迫切需要研究的问题。卒中后睡眠障碍的发生率估计超过50%,但只有约6%的卒中患者接受过正式的睡眠检测,这个比例如此低,部分原因是因为医务人员没有意识到睡眠障碍的问题。近期,《Stroke》杂志发表了一篇综述《Sleep and Stroke》,探讨了睡眠和卒中的相关性,总结了很多最新研究进展,关注睡眠和卒中的小伙伴,不要错过这篇最新综述。OSA对
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












学习了,谢谢分享。
59
卒中虽然是临床上常见病,溶栓,取栓等血管内治疗也很成熟,但是仍然有很多未知问题有待认知!
48