闭合式玻璃体切除术
[适应证]
1.眼前节段病变
⑴晶状体手术并发玻璃体外溢,用切割头切除嵌在伤口处及前部玻璃体,避免晚期并发症,如黄斑囊样水肿、牵拉性视网膜脱离等。
⑵角巩膜裂伤合并玻璃体嵌顿,同时损伤晶体时,可一并切除。
⑶伴晶体混浊或后发障的穿透性角膜移植术,同时行混浊晶状体切除。
⑷晶体后脱位或半脱位。
⑸恶性青光眼。
⑹无晶状体眼瞳孔阻滞性青光眼。
⑺修正植入的后房型人工晶体的位置,或缝合固定后房型人工晶体。
⑻葡萄膜炎并发性白内障,要求清除全部晶状体物质。
2.眼后节段病变
⑴眼内炎。
⑵外伤及眼底病所致玻璃体出血。
⑶巨大裂孔视网膜脱离。
⑷后极部裂孔视网膜脱离。
⑸严重PVR视网膜脱离。
⑹合并牵拉性视网膜脱离的糖尿病性增殖性玻璃体视网膜病变。
⑺牵拉性视网膜脱离。
⑻眼内异物合并视网膜脱离。
⑼先天性异常合并视网膜脱离。
⑽婴幼儿视网膜玻璃体病变。
⑾眼内寄生虫。
⑿黄斑前膜。
⒀脉络膜新生血管膜及视网膜下出血。
3.眼前后节段病变 合并晶状体或后囊混浊、葡萄膜炎及伴前PVR的视网膜脱离,均采取晶状体切除或超声粉碎,联合玻璃体视网膜手术。晶状体或人工晶体后脱位联合人工晶体固定术等。此外,角膜混浊者尚可应用临时人工角膜作上述操作,最后联合穿通角膜移植术;以及诊断性玻璃体切除,葡萄膜肿物切除术时,需联合玻璃体手术。
[手术步骤]
1.结膜切口 角膜缘后2mm环形切开球结膜。巩膜表面电凝止血。
2.直肌牵引线 一舡同作上、下直肌牵引固定线;如拟做环扎,则四直肌均应包括。多数需做宽环扎,预置巩膜褥式缝线。
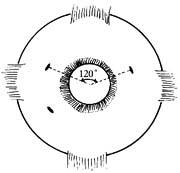
3.巩膜切口 首先放置灌注头,然后再做其他切口。位置应选择接近水平位的颞上、下及鼻上、下,但应避免伤及前睫状动脉。上方两器械切口间距不得小于120°(150°~170°适宜)。拟保留晶状体者,距离角膜缘4mm,不保留晶状体或无晶状体者,距离角膜缘4mm,不保留晶状体或无晶状体及人工晶状体眼则距角膜缘3.5mm。保留晶状体或无晶状体眼的巩膜切开:平行角膜缘,以MVR刀垂直巩膜表面,向球心方向穿刺,至双刃部完全进入巩膜内,由瞳孔区可见止,抽出MVR刀。切口大小以MVR刀口最大径做切口长度(图1)。
 |
 |
| 图1 | 图2 |
4.灌注头放置及固定 做巩膜穿刺前,先行预置褥式缝线,垂直表面放灌注头,将预置之缝线于该头之两翼状部上结紧,打活结(图2)。
向球心压该头,从瞳孔区检查确定灌注头之开口已全部进入玻璃体腔内,打开三通进入灌注液(图3)。
 |
 |
| 图3 | 图4 |
5.接触镜环(Landers环)的固定 用细丝线缝合固定于3及9∶00近角膜缘的浅层巩膜上。缝线结扎松紧适度。手持接触镜架不必固定(图4)。
6.导光纤维头及玻璃体切割头进入眼内先插入导光纤维头,在瞳孔区见到后,再插入切割头,切割头的开口应朝向术者。因切口与各器械直径相等,进入切口较紧,略旋转该头较易进入,此时头的方向指向球心。多以左手持导光纤维,右手持切割头,但必要时可交换器械。
7.开始眼内操作 切除玻璃体,包括基底部;进行增殖膜的处理,气/液交换,激光封闭裂孔。必要时注入膨胀气体或硅油。
8.结束手术 取出眼内器械,缝合关闭切口。始终保持向眼内灌注气体或液体,维持稳定的眼内压。结扎各对预置之巩膜缝线。最后在保持要求的眼压下,灌注切口的预置线打第一结并拉紧,取出灌注头,应无气或油外溢,结扎缝线关闭切口(图5)。
 |
 |
| 图5 | 图6 |
9.缝合结膜切口 注射及涂消炎散瞳药物(图6)。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#切除术#
28
#玻璃体切除术#
36
#玻璃体#
39