后循环缺血性卒中:临床、解剖学和放射学综述
2022-12-09 ANDs ANDs 发表于安徽省
后循环卒中(PC)与前循环卒中(AC)具有许多相同的临床和病理生理特征,但存在显著差异,主要与各自的脑血管解剖和脑干功能有关。尽管年龄和脑血管危险因素似乎相似,但后循环卒中在男性中更为常见。
 01卒中机制和一般临床特征
01卒中机制和一般临床特征
后循环卒中(PC)与前循环卒中(AC)具有许多相同的临床和病理生理特征,但存在显著差异,主要与各自的脑血管解剖和脑干功能有关。尽管年龄和脑血管危险因素似乎相似,但后循环卒中在男性中更为常见。
由于脑干独特的功能和血管解剖,一些临床体征对PC卒中具有高度特异性(图1)。事实上,基底动脉是发出独特穿支动脉和回旋动脉的血管网络,在脑干的每个解剖层面上重复交叉(图2)。眼球运动障碍,如单侧眼球运动麻痹、核间眼肌麻痹和反向偏斜是脑干卒中部位的病理学特征。也见于垂直性眼球震颤、向上或向下凝视麻痹和一侧共轭凝视麻痹。因为基底动脉向后颅窝结构的双侧供血以及脑干中纤维束的频繁交叉,交叉综合征和双侧长束征是高度特异性的。中枢前庭症状和体征,如恶心、眩晕、任何方向的共轭眼球震颤、步态和共济失调也是脑干和小脑卒中的特征。低位脑干和小脑的损伤通常会导致真性眩晕和共轭水平/旋转性眼球震颤,而脑干上部和小脑卒中会导致失衡和步态共济失调。不常见但中度特异性的体征为意识水平下降和遗忘综合征,这些症状在急性期常被忽略或被误认为精神错乱。
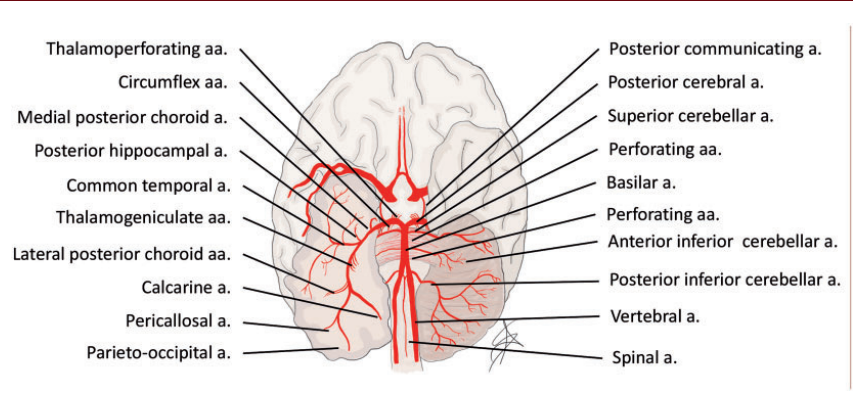 图1.椎基底动脉系统的解剖和血管
图1.椎基底动脉系统的解剖和血管
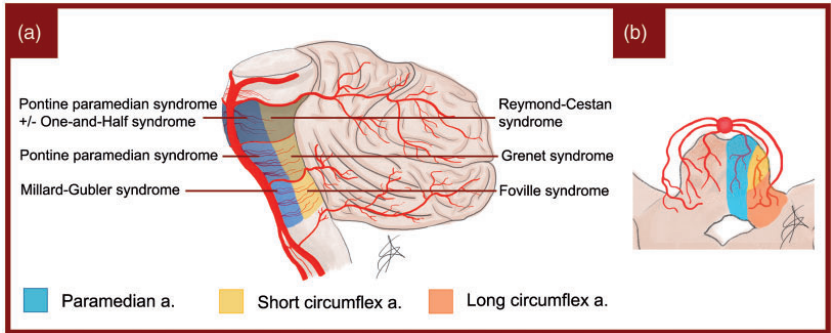
图2.(a)脑桥综合征示意图。(b) 脑桥穿支动脉走行
大脑半球症状或体征,如失语症、单侧忽略或眼球同向偏斜在PC卒中中很少出现,但累及丘脑时可以发生;在这种情况下单侧优势大脑后动脉(PCA)卒中可以在临床上类似AC卒中。例外的是,小脑卒中也会导致认知功能障碍,与大脑皮层的双向连接有关(“神经机能联系不能”)。
与一般的看法相反,PC卒中患者的构音障碍和同向视野缺陷似乎并不比AC卒中患者常见。然而,与大脑中动脉(MCA)卒中相比,PCA卒中更常引起孤立神经功能缺损。
多节段病变的出现是PC卒中特有的。事实上,症状可以通过出现两个或两个以上的伴随病变来解释。这一特征是PC卒中的典型表现,可以通过椎基底动脉系统沿着后窝向多个部位供血来解释。
缺血性AC卒中的所有机制也发生在PC卒中患者中,频率没有一致性差异。
在最大的比较研究中,腔隙性卒中似乎在PC中更常见,这可能是由于脑干中长束和颅神经结构的高度集中相关。因为AC的神经元和轴突结构不那么密集,所以小的PC卒中可能比AC卒中临床症状更明显。同样的原因,急性神经影像学(包括MRI)可能不会显示临床脑干卒中(即假阴性成像)。血管性脑干综合征的MRI阴性不应排除卒中诊断。对于急性症状发作、缺乏替代解释和脑血管危险因素的患者尤其如此。
最后,大多数研究表明,PC卒中的初始卒中严重程度较低。这可能是更多的为腔隙性卒中或PC临床症状(共济失调、步态、眼球运动体征、健忘)在NIHSS评分量表中没有体现。
这篇综述的目的是通过描述典型症状、解剖图和基于MRI的例子,系统地介绍PC卒中的临床放射学相关性。
02椎动脉卒中
椎动脉解剖
椎动脉(VAs)是椎基底动脉系统的重要组成部分,提供整个大脑血流量30%左右。解剖学上每个VA可以分为颅外部分(V1- V3)和颅内部分(V4)(图1)。大约15%的病例中可以观察到椎动脉发育不全(定义为直径小于2mm的动脉)。椎动脉供应的主要分支起源于V4:脊髓前动脉,为脊髓和延髓的前表面提供供血以及小脑后下动脉(PICA),其通常供应同侧延髓下部、小脑后下部和小脑蚓下部。PICA的大小不同,可能与同侧小脑前下动脉(AICA)的大小成反比。
椎动脉卒中的临床表现
VA卒中是最常见的PC卒中,通常引起延髓背外侧综合征,称为Wallenberg综合征。临床表现强烈依赖于血管的多样化,背外侧供血主要来自VA和PICA。VA的一个分支,即脊髓后动脉,常与PICA重叠,为延髓最背侧段提供供血。这种特殊的区别反映了临床情况,即头-尾水平的背外侧或多或少受到广泛的损害。严重的梗死伴广泛的缺血性损伤可引起半球综合征,也称为Babinski-Nageotte综合征。在某些情况下,临床图像可恶化出现中央肺泡低通气综合征称为Ondine综合征。在某些情况下,中枢肺泡低通气不足综合征(称为Ondine综合征)的出现会使临床情况恶化。这种综合征的特征是睡眠时呼吸机制的失败,导致长时间的呼吸暂停。
脊髓前动脉卒中导致延髓正中综合征,称为Dejerine综合征。交叉综合征是交叉上方皮质脊髓束病变的结果,内侧丘系损伤或源自VIII核的纤维损伤的结果。此外,该动脉闭塞可能导致颈脊髓前上部梗死,导致四肢瘫痪。
03基底动脉卒中
基底动脉解剖
基底动脉(BA)起源于两侧VAs颅内水平的连接。解剖学上可分为三个部分:近端,中端和远端。这种划分反映在起源于BA供应整个脑桥的穿支动脉上。近端从VAs连接处到小脑前下动脉(AICA),中端,在AICA和后外侧动脉之间,以及从后外侧动脉向上的远端(图2(a))。然后,各组分别起源于从脑干中外侧进入脑干的穿支,即旁正中、短旋枝和长旋枝(图2(b))。
非闭塞性BA区脑卒中的临床表现
非闭塞性桥脑卒中的临床表现很大程度上取决于穿支的受累方式。除了主要由AICA提供的脑桥外侧区域外,我们可以将脑桥示意性地分为六个区域(图2(a)):主要由BA的旁正中支供应的腹内侧和部分由旁正中但主要由回旋支供应的被盖或背侧。这些区域中的每一个都可以根据颅尾分布分为尾侧、中部和吻侧。
BA闭塞的临床表现
在大约2/3的病例中,BA缺血性卒中是由大动脉粥样硬化栓塞引起的,这可能解释了与其他卒中相比,为什么BA缺血性卒中会频繁发作。心脏栓塞占病例的四分之一,其余为小血管疾病。少数卒中是由动脉夹层引起的。
闭塞性血栓可影响BA的近端、中端或远端,根据缺血梗死的程度导致非常不同的症状。闭塞的速度和侧支循环的作用是造成这种变异的主要原因。累及BA近端和中段的闭塞(图3(a)和(b))大部分是由动脉粥样硬化血栓事件引起的,通常与椎动脉病变同时出现。通常导致大的脑桥梗死,其症状和体征可追溯到穿孔分支起源处的闭塞,如图2和3所示。在这种病变中,BA远端和PCA的血管形成很大程度上取决于后交通动脉(PComs)提供的逆行血流。症状从较轻的单侧交叉脑桥综合征到最严重的双侧脑桥结构受累导致闭锁综合征。
累及BA远端的闭塞在本质上更常是心脏栓塞。由此产生的基底动脉尖综合征(图3(c))可能会出现多种症状,主要取决于血栓的长度和位置,以及PComs为PCA区域提供的侧支血流。由于双侧网状结构或丘脑受累,可能表现为意识水平突然下降,可能出现行为改变和四肢瘫痪,随后是共济失调、随后是共济失调、垂直和/或水平凝视麻痹的动眼神经障碍、头眼反射障碍、瞳孔异常、视觉缺陷和感觉功能障碍。
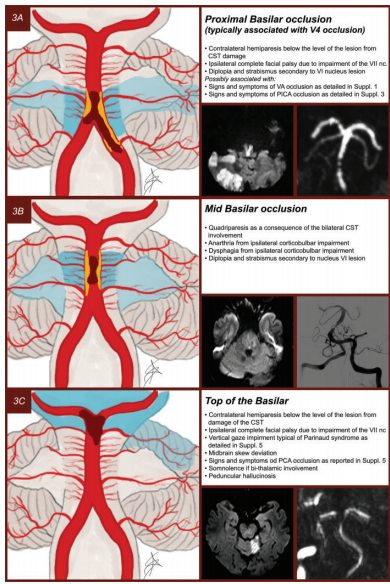
图3(a)BA近端闭塞通常继发于VA末端的动脉粥样硬化。(b)BA中段闭塞一般继发于BA的动脉粥样硬化。(c) 基底动脉尖部闭塞通常继发于心脏栓塞。
03小脑动脉卒中
小脑动脉解剖
小脑由位于中线的小脑蚓部和两个小脑半球组成。血液由三对动脉供应:PICA、AICA和小脑上动脉(SCA)。AICA起源于BA的中段,并在小脑前下区域发出的分支即内听动脉,支配前庭耳蜗神经和内耳。SCA在BA的远端出现,分为内侧支和外侧支,供应小脑半球和小脑蚓上部。小脑血管通常发生解剖变异,如AICA和PICA的共同主干,或一条独特动脉形成的双侧血管。
小脑动脉卒中临床表现
仅限于小脑的梗死,按出现频率顺序为:眩晕和头晕、恶心和呕吐、步态不稳、头痛、构音障碍和肢体或躯干共济失调、通常不会出现或者表现不明显为构音障碍或眼球震颤等神经体征。小脑上部病变通常表现为构音障碍,下部病变多表现为眩晕、恶心和呕吐。认知症状(神经机能联系不能)可能出现,但很少见。
PICA是小脑卒中的常见区域,其次是SCA和AICA。大约三分之一的小脑卒中涉及多个血管区域,而20-30%的病例表现为分水岭卒中。
04大脑后动脉卒中
PCA的解剖
BA在桥-中脑交界处分为两个PCA终末分支。每个PCA分成四个节段:P1,从BA终止到PCom起源;P2,在pcom和中脑后缘之间;P3,从丘脑后结节到距状裂前缘,P4,距状裂内的皮质段成为距状沟动脉。
PCA为中脑头端、丘脑内侧和后外侧、海马区和枕叶、颞叶和部分顶叶供血。既往我们区分了血管供应的两个主要区域:包括丘脑在内的近段或深部PCA区域,包括半球枕叶和颞顶叶远段或浅部PCA区域。
PCA卒中的临床表现
PCA区域的梗死通常与同向性视野缺陷有关,尤其是偏盲。然而,通常会出现多种其他症状和体征,如感觉和运动异常以及认知和神经心理缺陷。这些梗死可以类似MCA卒中,尤其是在存在明显运动缺陷的情况下。
高达40%的PCA卒中在后循环的其他部位,有时在颈动脉区域伴发梗死。在孤立性PCA闭塞的患者中,深部结构的受累率在34%和64%之间,其中腹外侧丘脑是最常见的受累结构。
05后循环卒中的预后
关于PC卒中的总体预后的数据很少;最大的分析发现,在调整了通常的预后因素后,其长期预后与AC卒中相似。在最后一次已知正常后4.5小时后出现的后循环卒中似乎比延迟就诊的前循环卒中预后更差。
由于PC卒中在随机试验中代表性不足,其对急性血管重建的疗效目前尚不明确。尽管溶栓的疗效似乎与AC卒中相似,但EVT的效果尚未得到证实。
VA卒中后的预后尚不清楚,但小型研究表明,双侧VA卒中的卒中复发风险较高。
对小脑梗死的观察性研究报告,3个月时功能独立率为69%,死亡率为7%。预后主要取决于相关脑干病变的严重程度和初期缺血性占位块效应的损害。后者发生在10-20%的病例中,几乎总是累及PICA供血区域。
BAOs的临床预后有几个临床挑战。首先,由于急性脑卒中中意识水平的急性下降和缺乏表现偏侧性的体征,因此在临床上最初可能会被误诊。其次BAO是所有卒中中预后最差的之一,除非早期再通治疗后临床症状快速临床改善。最后,BAO的急性EVT仍然缺乏明确的有效性研究。
PCA卒中后的临床结果与丘脑和脑干结构的受累以及对侧PCA密切相关。通常认为PCA卒中比AC卒中预后好,主要是因为运动障碍发生率低,占位效应小,死亡率低。然而,长期来看,丘脑卒中患者可能会受到感觉相关后遗症或认知和神经精神障碍的影响。同样,在PCA皮层卒中患者中,视野缺陷和神经心理缺陷可能仍然是致残的后果。目前尚无PCA血管重建治疗的对照试验。最大的回顾性研究表明,有效的再通治疗如EVT可改善认知和视觉效果。
06后循环卒中的影像学基础
所有疑似卒中的患者都需要紧急进行脑成像确认诊断,评估缺血损伤的程度及血管闭塞的程度,以便开始适当的治疗。影像学检查还可以增加预后信息。成像可以使用计算机断层扫描(CT)或更优越的磁共振成像(MRI),MRI检测急性缺血性病变时具有更高的灵敏度。然而,核磁共振有诸如植入装置或幽闭恐惧症等禁忌症。
CT成像
非对比CT(NCCT)可以可靠地排除出血性卒中。由于病灶较小和颅底相关骨性结构的影响,CT对于AIS的诊断的敏感性很低。如果存在病变,通过PC Alberta卒中计划早期CT评分评估早期缺血性改变的进展,已经证明了对患者预后的独立预测价值。计算机断层摄影血管造影(CTA)源成像的分析显著提高了CT检测缺血性变化的性能,从21-46%提高到27-65%,并提高了pc-ASPECT的预后价值。同样,将CT灌注(CTP)添加到NCCT和CTA中可提高敏感性,并有助于识别预测结果较差的患者。
MRI成像
非对比MRI-弥散加权成像(DWI)在诊断AIS方面比NCCT敏感得多,尤其是在脑干较小病变中。pc-ASPECT也可在DWI上进行,也有助于评估患者预后。尽管如此,初始的DWI成像时也有可能是阴性的。在最初表现为急性头晕/眩晕的患者中,DWI阴性的PC卒中首选考虑是延髓和脑桥缺血,随后是小脑和中脑缺血。我们可以假设大多数阴性DWI对应于小血管疾病引起的局灶性梗死,一些作者报道,脑干梗死的扩散成像时间过程比AC梗死慢两倍多。因此,如果症状原因仍不确定,亚急性期重复DWI成像可能有用。
对于初始CT成像,增加灌注加权成像(PWI)可提高MRI灵敏度。尽管如此,定义核心、缺血半暗带和可逆性DWI的具体参数截止值仍有待确定。
动脉成像
除了检测脑缺血变化外,神经影像学还需要显示椎基底动脉、颈动脉和颅内动脉的病理改变。超急性期成像使用CTA或MRA进行。在检测椎动脉狭窄时,MRA表现出比CTA或多普勒超声更高的敏感性和更高的特异性。此外,高分辨率二维和三维非对比脂肪卫星自旋回波t1加权序列可以帮助可视化颈椎和颅内狭窄、斑块内出血、血管壁血肿,并确定夹层时间。对比增强3D-BB序列还有助于鉴别常见的颈动脉疾病,如夹层、动脉粥样硬化和血管炎,具有良好的阅读重复性。
对于BAO,几个影像学评分显示了独立的预后价值:后循环侧支评分(PC- cs)、PC血管评分(PC- CTA)、基底动脉评分(BATMAN)和CTA上的PComs通畅评分,以及FLAIR上的基底动脉高信号评分和MRA上的潜在供血动脉评分。尽管如此,这些评分的一致性需要再验证以及以及在BAO之外的PC闭塞评分的研究都是必要的。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言