马鲁波:膝下流出道重建在糖尿病足创面干预中的重要性
2021-12-18 “Clinic門诊新视野”公众号 “Clinic門诊新视野”公众号
糖尿病下肢严重缺血的特点以神经缺血性溃疡为主,单纯的溃疡不缺血的病人非常少,不同文献认为50%~70%的糖尿病严重缺血患者有神经缺血性糖尿病足(DMF)。
DMF下肢缺血特点
糖尿病下肢严重缺血的特点以神经缺血性溃疡为主,单纯的溃疡不缺血的病人非常少,不同文献认为50%~70%的糖尿病严重缺血患者有神经缺血性糖尿病足(DMF)。与无糖尿病缺血伤口比较,糖尿病人的缺血伤口在微循环局部创面的营养上存在差别。糖尿病足在大血管没有病变的情况下,组织灌注压和营养的血供程度重度降低,这是糖尿病患者伤口较常人愈合困难的原因。在术后随访的过程中,目前随访技术和手段只能基于大血管以及部分膝下血管,对于远端微循环缺乏关注和有效监测手段。
膝下流出道
流出道分级
首先解决好流入道问题,对于膝下来说流入道腘动脉、髂动脉膝下的流出道是BTK和BTA。回顾有关下肢流出道的文献,依照下肢血流灌注(从血管造影角度)可对流出道分成6级,上一级的分支成为下肢血管主干,这种分级方式因其可作为创面导向的血运重建的基础,而被广泛接受(图1):
(1)Ⅰ级:股腘动脉4~7 mm;
(2)Ⅱ级:小腿动脉2~4 mm;
(3)Ⅲ级:足部动脉、足弓、侧支动脉>1 mm;
(4)Ⅳ级:足部小侧支动脉0.3~1 mm;
(5)Ⅴ级:微动脉30~800 μm;
(6)Ⅵ级:毛细血管<30 μm。
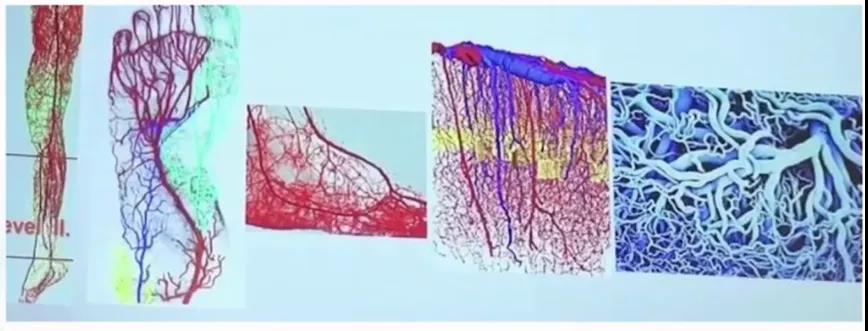
图1. 不同级别膝下流出道血管示意图
评估BTK和侧支血管的基础
通过血管造影评估膝下血管和供血的基础,是基于以下的条件:
(1)血管病变:缺血程度和类型;
(2)个体差异:心脏输出量、血压、血容量等;
(3)远端血管抵抗;
(4)下肢血流灌注。
足部血流灌注
膝下供血通过三只主干血管以及侧支到达远端,足部血流的灌注不仅仅限于造影所显示的影像,造影仅显示动脉的主干,有很大一部分供血是通过微循环完成。目前我们最常用的开通下肢血运的PTA技术的目标是获得“更大的管腔,更小的损伤”,管腔的轻度增加可显着改善血流量,管腔获得是改善下肢缺血的关键因素。除了管腔之外,也要考虑影响远端灌注的其他因素,比如病变长度、血液粘稠度以及近远端灌注压等。比如胫后动脉的病变常见的存在形式为一两处重度狭窄,近远端管腔相对良好。关注膝下的流出道侧支对糖尿病足创面愈合是有影响的,很多文献证实开通膝下或者踝下的血管可以明显缩短创面愈合的时间(图2)。
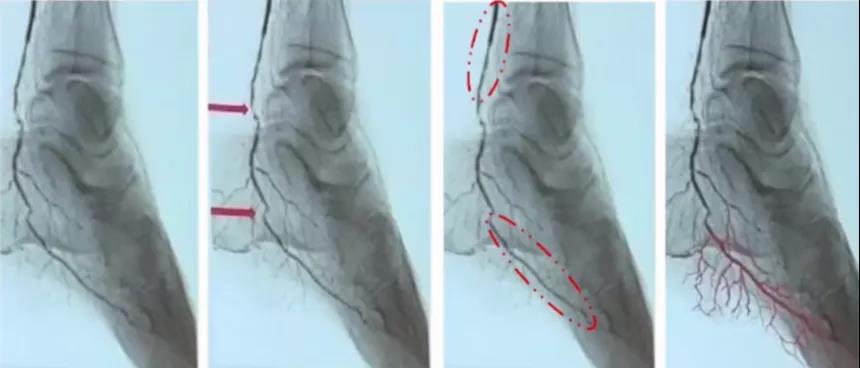
图2. 膝下病变的开通
解剖与临床实践
在造影中有必要重视更远端的侧支血管,这部分侧支血管的存在是管腔开通后创面能正常恢复的重要条件。大直径、短病变血管,远端抵抗低,血流量大。有流体力学的研究认为狭窄跟实际人体血管可能存在差异,20%的管腔狭窄导致远端流量减半,80%的管腔狭窄导致远端流量减至10%。主干直径和侧支直径/密度的改变也会导致血流减少,严重缺血直接影响血管新生和血管生产。糖尿病CLI不仅影响侧支血管数量,并且损伤血管再生系统。正常血压下,膝下三支主干血管每支血流300 mL/min,如果一支主干血管闭塞需要1 mm口径的侧支血管16支可代偿,或0.5 mm口径侧支血管625支代偿。
在临床的实践当中也要注意低压血管作为流出道的情况。下肢血管解剖形态91%是位置固定的,9%有形态变异。临床上对下肢血管解剖形态的分布有多种分布方式(图3)。这与肌间隔与皮肤分布密切相关,也与糖尿病足创面顺着某一个肌肉间隙感染的发展都相关。
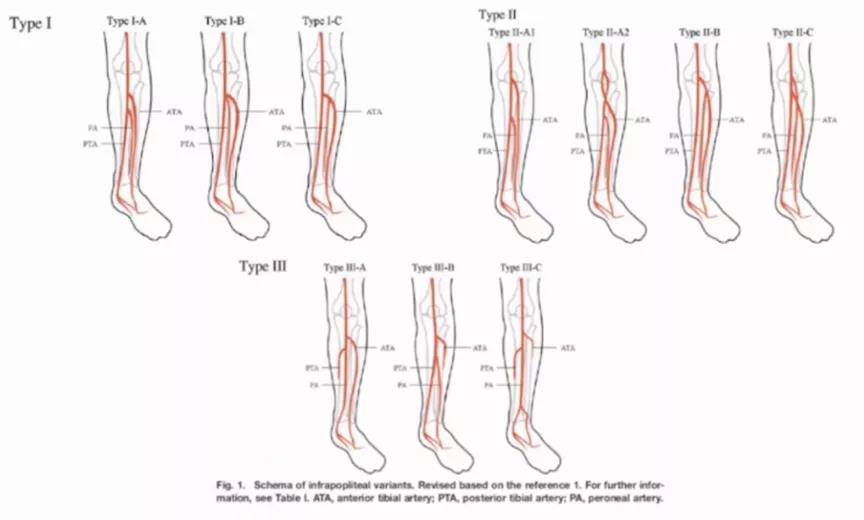
图3. 1种膝下血管病变分型方式
临床实践要点
需要关注的是主干再往下重叠的叉状分支,它的血供比不重叠的区域的血供多。不同分支交叉供血区域大于分支起始部位皮肤区域。解剖变异血缘多来源于足背、足弓血管(足背、足底区域)。这些解剖特点可以跟临床实际相结合,除了直达创面血流重建,还可以根据侧支间接的血流重建起到愈合创面的效果:
(1)胫前-足背动脉于胫骨粗隆水平发自腘动脉,穿小腿股间膜至小腿前面,下行胫骨前肌与趾长伸肌之间(小腿上段),向下则贴胫骨外侧行于胫骨前肌与拇长伸肌之间,后经拇长伸肌腱深面至其外侧,在足背延伸为足背动脉。足背动脉起始段——伸肌支持带区域,由于有韧带的压迫,易产生病变,此处转换成足背动脉血流,位置固定,血流变化剧烈。末端主要侧支血管包括:弓状动脉、第一跖趾动脉、足底深动脉(足底动脉弓)。血流量大的侧支血管(直径1 mm)流量>80 mL/min。胫前的解剖变异约9%,变异均衡的分布于小腿、足部。足背起源于腓动脉和/或异常的仅仅起源于胫后动脉。
(2)胫后动脉的解剖走形需要特殊关注的是内踝区域,是屈肌支持带的踝关节运动变形,会形成一个不规则的血流。还有胫后动脉到足底动脉,足底外侧动脉会形成足底动脉弓,与胫前相连,是一个重要的交通血管,这也是基于创面血运重建的一个非常重要的通路,大概有5%的解剖变异。
(3)腓动脉自胫腓干发出,胫骨后肌的前面斜向下外行,再沿腓骨的内侧缘,即拇长屈肌的深面下行,到外踝的后上方浅出,绕过外踝的下方,移行为外踝后动脉分布在外踝和跟骨上。它提供足跟部供血的30%,是足跟供血的重要血管。同时为踝上两个重要分支前后穿支提供足够的血供,开通腓动脉可缓解静息痛。病变特点为钙化最轻,因此手术技术成功率最高(“最佳”选择),对个别病例可单独提供足量血供。
总 结
在糖尿病足的治疗中,膝下流出道的意义主要是创面导向的血运重建。膝下血管的主干和侧支都对膝下流出道有重要意义。需重视解剖特点和解剖变异,变异包括生理变异和在缺血状态下代偿性的增生引起的变异。把握流出道这些情况对糖尿病足膝下血管的治疗起到很好地帮助。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言






.jpg)




#创面#
47
#重要性#
50
值得学习
57
学习了,可以尝试
58