摘要
机械通气的应用增加、对其危害的认识和对个体化的兴趣提高了有效监测的需要。在过去20年,引入越来越多的监测工具和模式,对人-机不同步、肺和胸壁力学、呼吸努力和驱动力的了解也更深入。这些监测工具和模式应互补而非单独使用。良好的使用策略可指导减少不良反应(如呼吸机诱导的肺损伤、呼吸机诱导的膈肌功能障碍、人机不同步),并有助于早期撤离呼吸机。然而,监测多样、复杂、缺乏专业知识和相关成本使制定适当的监测策略困难重重。最常见的是,临床医生面对大量数据,使解释监测数据困难。因此,重症监护医师了解每种工具的原理、优点和局限性很重要。本分析综述包括常用基础和高级呼吸监护仪的简化叙述,及其局限性和未来的前景。
引言
机械通气(MV)与重症监护医学(ICM)相伴而生,甚至认为是ICM的基础。重症监护室(ICU)中三分之一到一半的患者接受MV,这不仅反映了其基本作用,而且反映了MV对ICU成本和资源的重大影响。
呼吸很复杂,涉及中枢神经系统、周围神经、胸壁、肌肉、肺实质和气道的活动。为满足健康的代谢需求,常需微调呼吸。虽然呼吸监测通常是多器官和多模式的,但本综述主要关注ICU监测的呼吸方面。
监测的目的和目标
MV的目标可总结为:
a. 确保气体交换(提供充分的氧合和二氧化碳(CO2)消除);
b. 减少呼吸功(WOB);
c. 休息和保护肺和膈肌;以及
d. 早撤机。
呼吸机诱导肺损伤(VILI)是MV已明确的不良反应。此外,呼吸机诱导的膈肌功能障碍(VIDD)在过去几年中引起了人们的关注。为最大化受益和最小化风险的方式提供安全的MV,重点需监测:
1. 气体交换
2. WOB
3. 呼吸力学(例如肺复张);
4. 人机同步
5. 有害通气(即VILI和VIDD)
6. 反馈对治疗的反应(例如,俯卧位通气、呼气末正压[PEEP]滴定等)。
监测可以是基本的(即应用于每例患者都需要的),也可以是高级的(即应用于更复杂和难以通气患者的)(图1)。理想的监护仪应用和解释简单(用户友好)、价格便宜、无创、便携、提供实时、准确、精确的数据,并有助于个体化管理(表1)。

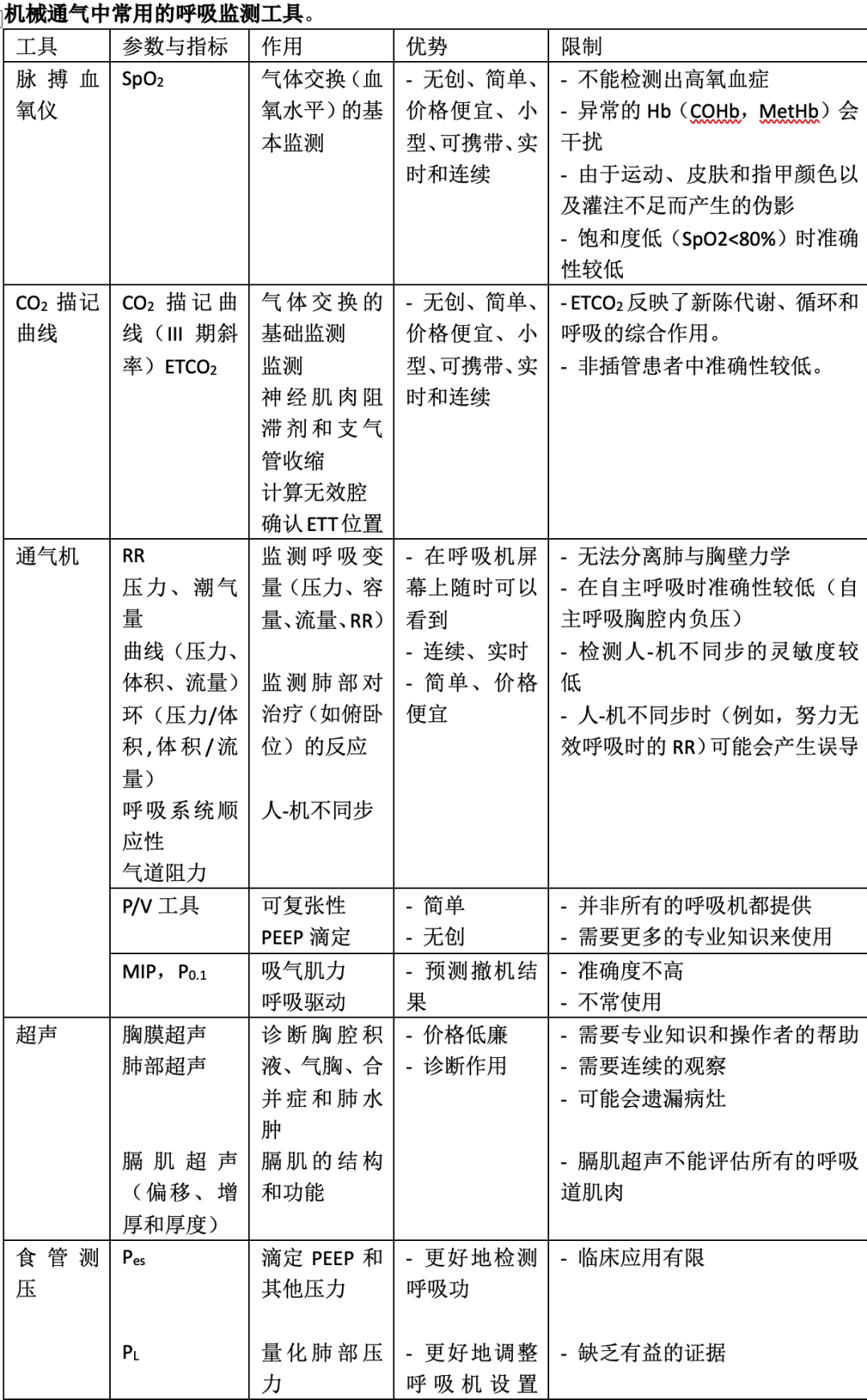
基本监测
气体交换
确保充分的气体交换是MV的主要目标(即,排出CO2和改善O 2扩散)。通过动脉血气(ABG)监测可以最准确地完成。尽管准确,但ABG是有创非连续的,动脉采血会稍微延迟结果。这在20年前引起了人们对血管内传感器连续监测ABG的兴趣。由于对准确性、成本、设备脆性、组织氧偏差的担忧和对无创监测的兴趣增加,最终未得到广泛的临床应用。
可替代ABG达到合理准确性的两种无创监护仪:脉搏血氧饱和度和二氧化碳描记,具有连续、实时、无创和减少工作人员工作量的额外优势。
脉搏血氧测定:脉搏血氧仪是根据2个原理经皮测量氧饱和度:搏动性动脉信号、与还原血红蛋白相比,氧合血红蛋白光吸收光谱不同。脉搏血氧仪不贵、无创、使用简单,适用于从家庭到ICU的任何地方。COVID-19大流行期间,由于许多患者发生无症状性低氧血症,脉搏血氧测定获得了特别的兴趣。
脉搏血氧饱和度(SpO2)是ABG SaO2的替代指标,而它们与动脉血氧分压(PaO2)的关系通过氧解离曲线来说明。当SaO2降至80%时,血氧测量准确度显著恶化。低灌注、运动伪影(如躁动)、肤色、指甲油,均导致读数不精确。血氧计高估了深色皮肤患者的血氧饱和度,有忽视低氧血症发作的风险。此外,异常Hb(碳氧血红蛋白[COHb]和高铁血红蛋白[MetHb])可能会干扰读数。最后,当血红蛋白完全饱和(即SpO2= 100%)时,不能很好地区分高PaO2 值,可能忽略高血氧症和相关危害。
最近,多波长脉搏血氧仪可测量COHb、MetHb(8个波长)和总血红蛋白(12个波长)。此外,在运动和低灌注时,新设备读取更准。已建议将SpO2与FiO2相关联来监测无创通气(NIV)。最后,以血氧测量为基础的容积变异性指数将手指的信号变化用于无创评估容量状态和液体反应性(FR)。
尽管应用多年,但最关键的临床要点仍然是个性化设定目标SpO2。Semler等研究显示,SpO288 %~100 %时,死亡率和无呼吸机天数均无差异。另外,已探索将下游的静脉血氧饱和度(例如,混合静脉血氧饱和度、颈静脉血氧饱和度[SjvO2])或组织氧合作为辅助监测指标。静脉血氧饱和度反映了氧供和氧耗间的平衡,而组织氧指数表明了氧的可用性。在急性脑损伤中,监测包括SjvO2、近红外光谱(NIRS)和脑组织氧分压(PbtO2)。现认为PbtO2<20 mmHg需要干预。NIRS也可作为心脏骤停后、手术和脓毒症患者的脑和肌肉组织氧合(StO2)指标,但证据相互矛盾。
二氧化碳监测。呼吸系统的第二个作用是提供通气(即排出CO2)。CO2由细胞代谢产生,由循环系统转运,经肺排出。因此,呼气末CO2值(呼气末CO2[ETCO2])代表代谢、循环和呼吸的综合最终结果。ETCO2读数的突然变化通常反映呼吸(例如气道问题、肺力学突然变化 [例如支气管痉挛]、无效腔 [例如肺栓塞]) 或循环系统([例如休克、心脏骤停])病变。除ETCO2外,二氧化碳描记术还可用于许多其他作用:如正确放置和定位气管导管、监测气道阻力和神经肌肉阻滞等。值得注意的是,在二氧化碳的上斜期或短平台期(例如,在气道压力释放通气中),PETCO2的测定可能不准确。
无效腔(VD phys)是指潮气量(Vt)中不参与气体交换而导致通气受损的那部分。临床上,它由肺泡过度膨胀或肺灌注不良引起,并与成人呼吸窘迫综合征(ARDS)的死亡相关。因此,监测VDphys有意义。由于床旁测量VDphys较为繁琐,建议根据PETCO2和ABG容易获得的数据对Bohr方程进行Enghoff修改,估计VDphys:
VDphys/Vt=(PaCO 2−PETCO2)/PaCO 2
在ICU以外的地方越来越多地使用NIRS,这需要新的监测方案。最新进展包括将二氧化碳描记术整合到NIV、面罩和鼻插管中。然而,测量上的困难包括稀释呼出气体、呼吸模式和采样方向上的干扰,尤其是在急性呼吸衰竭(ARF)中。另一种解决方案是通过专门的传感器进行经皮CO2(TcCO2)监测,然而准确性仍有问题。有趣的是,除监测呼吸,PaCO2与TcCO2间的差值可能是组织灌注的标志物。PETCO2的变化也作为液体反应性(FR)的参数进行研究。在MV患者被动抬腿试验期间,ΔEtCO2约为5%-6%,或绝对值为2mmHg,在检测FR方面效能中等,灵敏度为0.79,特异性为0.90。
值得注意的是,还可以测量呼气末氧(ETO2),并视为肺泡CO2浓度的替代指标。它主要监测手术室插管期间的预氧合,而在ICU中的使用仍然很少,因为明显无效腔时担心其准确性。在这种情况下,一部分肺泡O2不参与气体交换,ETO2不能准确反映可用于组织氧合的情况。最后,一些新的呼吸机整合了容积二氧化碳描记术来测量无效腔。
其他基本监测
浅镇静缩短了MV的时间。为克服监测镇静时临床评分的主观性,引入了不同的脑电图衍生设备。脑电双频指数(BIS)将脑电信号转换为0(完全镇静)~100(完全清醒)的数值。ICU BIS的镇静目标通常在40~60,但最好个体化。尽管BIS更可靠、客观且工作量更少,但其优于临床评分的证据不太确定。Cochrane系统综述显示,在MV或ICU住院时间方面,临床评分与BIS相比无差异,但证据等级从低到非常低。
有时为便于插管或MV,输注神经肌肉阻滞剂(NMBA)。重症监护医学会指南建议结合临床评估和周围神经刺激(四个成串刺激 [TOF])来监测NMBA。TOF取决于肌肉对4次成串电刺激的反应,反映了神经肌肉阻滞的深度(TOF评分0表示对所有4个成串刺激无反应和完全肌松)。尽管简单,但TOF有许多局限性:设备相关(类型、电压)、工作人员相关(培训、经验)或患者相关(低体温、水肿、应用部位、血流)。临床医生应该意识到,NMBA可能对外周肌肉和位于身体中枢的呼吸肌影响不同。使用NMBA期间需要深度镇静,尽管没有正式的建议且证据不足,但更强调BIS监测镇静深度。
高级监测
机械呼吸机作为监护仪
机械呼吸机本身可能是最好的呼吸监护仪。制造商不断应用肺生理学的进展升级呼吸机。现代呼吸机使用传感器捕捉和数字信号处理算法显示许多临床相关的呼吸变量(即:容量、压力、流量)。它们可以是时间(曲线)或彼此(压力-容量[PV]和流量-容量环)显示。计算并显示其他变量(例如,呼吸顺应性和气道阻力)。
MV可为控制或辅助模式。监测从受控模式到辅助模式的切换尤为重要,因为切换可能与人机不同步、增加肺和膈肌损伤的风险相关。
模式和设置:呼吸机模式分为容量模式和压力模式。操作员设置一个参数,根据肺力学输出另外的参数(例如,在容量模式中,容量和流量是操作员设置的参数,而压力是呼吸机输出的参数)。该关系可通过描述容量、压力、气道阻力和呼吸系统弹性(或顺应性)间关系的运动方程来简化:
Pvent + Pmus =(V/C)+(R×F)
其中Pvent(呼吸机)和Pmus(患者)是压力,V是容量,R是气道阻力,F是流量,C是呼吸系统顺应性。
平台压和PEEP间的差值称为驱动压(DPaw),与ARDS中的死亡率相关。在辅助和自主模式下,当患者开始呼吸时,呼吸频率(RR)成为监测变量。医生应意识到,在自动或无效触发的情况下,呼吸机显示的RR可能与患者的RR不同。RR不能很好地反映WOB,虽然已知容量和压力会造成损伤性通气,但越来越多的动物和人类证据表明RR也可能与肺和膈肌损伤有关。
呼吸机图:检查呼吸机图形有助于理解肺力学、发现人-机不同步或罕见的呼吸机障碍。MV的目标之一是复张肺,肺复张后有更好的顺应性和CO2清除率。PV环特别有助于显示安全的压力范围,可避免复张后塌陷和过度扩张(在下拐点和上拐点之间)。Lu等人发现,恒定的慢流量(3-9 L/min)导致阻力压力可忽略不计,与大注射器法和吸气阻断法相比,产生的PV曲线相似。根据低流量(2-5 cmH2O/s)原理,某些厂商引入了保护性通气工具(P/V工具)来测试可复张性并设置PEEP水平。PV环吸气和呼气支间的差异称为滞后现象,是肺可复张性的另一反应,在某些新的呼吸机中可测量。
流量-容量环可追踪气道阻力。观察流量-时间曲线,若呼气末流量未达到零值,则表示内源性PEEP。
人-机不同步:人-机不同步由患者的固有呼吸控制和呼吸机设置间的不匹配引起。与不适、WOB增加、气体交换受损、膈肌损伤、睡眠受损、镇静和NMBA使用增加、MV持续时间延长和死亡率增加相关。不同步可能涉及流量不匹配(流量不同步)或触发不匹配(延迟触发、无效吸气和自动触发)或切换不匹配(早切换、延迟切换和双重切换)。
最新进展:最初的呼吸机未配备传感器,但从那时起,为监测呼吸力学并满足患者需求,就不断发展传感器。为引起对有害设置的注意,引入了警报。不幸的是,警报最终导致了所谓的“报警疲劳”,即注意力降低,可能无法将对患者造成伤害的真报警从误报警中识别出来。最近引入通过闭环反馈自动适应MV的流程,这也是智能和个体化MV的目标。这意味着呼吸机的设置是根据病人的需要自动控制的,有利于自动撤机。自适应MV的流程通过在目标分钟通气量内最大化肺泡通气量达到最低WOB。随着人工智能(AI)应用的增加,这种趋势可能成为未来常态。
例如,在自适应支持通气(ASV)模式下,操作者设置目标分钟通气量,让呼吸机自动调整RR和Vt,以在安全框内达到最佳组合,研究显示耐受性良好且撤机更快。进一步的智能是INTELLiVENT-ASV,来自二氧化碳测定和血氧测定的闭环反馈使设置适应不同的肺部病变(例如,慢性阻塞性肺疾病和ARDS)。这些进展可减少ICU的工作量,确保从被动通气到主动通气的平稳过渡,并确保更一致的MV管理和肺保护性通气朝向更个体化的方法,但该模式仍易受到干扰。
总之,呼吸机越来越多地提供监测数据。虽然这是一个很好的机会,但不幸的是,重症监护医师的培训和知识仍然不足,逐步培训可能有益。
食管球囊
MV目标之一是通过限制呼吸机输送的压力(Paw)避免气压伤。将阻力压力(克服通过气道的流动阻力)和回弹压力(胸壁和肺弹性的总和)相加得到Paw。通过吸气暂停,流量变为零,阻力压力就为零(参见运动方程),这时,从Paw中减去胸壁产生的回弹压就得到胸腔压(Ppl)。跨肺压(PL)是Paw和Ppl间的差值(PL=Paw−Ppl)。Dreyfus等人发现,与暴露于高Vt的大鼠相比,捆绑大鼠胸部(即增加Paw但不增加PL)VILI较少。Ppl变为负值(因患者用力吸气),PL=Ppl(吸气肌诱导胸腔负压的绝对值)+Paw。显然,患者吸气努力越大,Paw越不能代表PL。VILI来自肺的应力和应变,通过PL以及Vt和呼气末肺容量之间的关系能更好地量化VILI。为此,了解Ppl进而了解PL有助于避免低估肺应力和随后的VILI(如果仅考虑Paw)。
胸膜腔内压力并不均匀,无法在活体中直接测量。尽管存在区域差异,但当食管中段正确放置球囊时,认为此地的食管压(Pes)能可靠地反映平均Ppl。测定食管压(Pes)的装置可连接到特定器械或直接连接到呼吸机。有些导管还有胃球囊,可测量跨膈肌压力。总体而言,食管测压认为是监测MV期间呼吸努力度和整体肺应力的辅助技术。它有3个目标:
1. 描述呼吸力学,指导PEEP滴定,限制吸气末跨肺压
2. 监测患者的呼吸肌活动(WOB)和
3. 监测人机同步性
为避免呼气末肺泡萎陷(目标PL=0),Pes可指导PEEP滴定。EPVent和EPVent-2是2项研究,分别在ARDS患者中比较了Pes滴定的PEEP与经验性低PEEP和高PEEP的结果。只有当对照组是低PEEP组(EPVent研究)而非高PEEP组(EPVent-2研究)时,Pes滴定组设定的PEEP才高于对照组的PEEP。随后,Pes引导下更高的PEEP改善了氧合和肺顺应性,并有改善的死亡率趋势。而在PEEP、PL、死亡率或非机械通气天数方面,EPVent-2研究没有显示差异。两项研究均表明,如果Pes滴定能产生更好的个体化PEEP,Pes可能是有益的。在医生对高PEEP持谨慎乐观的态度下,Pes滴定能提供保证并指导更个体化的PEEP设置。最后,EPVent-2的事后分析表明,多器官功能障碍较少组中,死亡率获益,这可能反映了高PEEP对远处器官的影响(例如,心肺相互作用)。
其他驱动参数包括防止肺过度应力的吸气末PL,以及跨肺驱动压力(DPL)(吸气末PL-呼气末PL)。这些测量值在低胸壁顺应性的肥胖患者中可能尤其重要。然而,最近的一项前瞻性多中心研究表明,DPaw和DPL在预测预后方面相等。通常建议PL不超过20-25 cmH2O,目标DPaw <15 cmH2O和DPL<12cmH2O。
当WOB过度时,可导致负Ppl(译者注:原文这里是PL,译者认为是Ppl的误写,PL极少会负值)和肺水肿。Bellani等提出在辅助通气中应用吸气末暂停,以揭示真实的驱动压和肺应力。吸气WOB和膈肌收缩可分别通过压力-时间乘积和跨膈肌压的变化(ΔPdi)来估计。最后,相比呼吸机图,食管测压对识别瞬间的人机不同步更敏感。
多年的研究表明,食管球囊测压有助于我们理解肺力学;然而,食管球囊测压在临床实践中仍然非常有限。这可能是由于缺乏专业知识和支持性证据。Garegnani等人对Pes的使用进行了系统综述,包括来自4项试验的301名参与者,在ICU住院时间、死亡率、MV天数或不良事件方面无任何益处,但确定性较低。同时,Chen等人表明,教育、标准化操作和电子表格有助于新手医疗保健提供者实施食管测压,以实现更好的氧合。
影像
影像,包括胸片、肺超声检查和计算机断层扫描(CT),不能实时连续显示,毫无疑问影像具有诊断作用,但监测作用不太明显。
CT在了解ARDS(即婴儿肺)的异质性结构损伤和评估可复张性方面发挥了重要作用。然而,转移去CT检查并不总是可行的,使其更多的用于研究而不是临床。
胸部超声具有无创、快速、床旁、便携、成本低等优点,越来越普及。它可在医院的任何地方(甚至在社区)使用,使其成为资源有限情况下有吸引力的选择。但是,它取决于是否有经过培训的工作人员、依赖操作者能力,若未对所有肺区系统检查,可能会遗漏局灶性病变。连续超声扫描可以检测和监测许多肺部病变(例如胸腔积液、肺不张、实变、肺水肿、气胸),有助于评估进展、指导和监测治疗反应。最后,重症监护超声心动图可以帮助确定呼吸衰竭或撤机失败的原因(例如左心室衰竭和高充盈压),并评估肺部病变和MV设置对右心的影响。这既有助于更好地血液氧合,又有助于心血管系统的充分输送。不建议将超声作为独立工具,但当与临床检查和其他监护仪结合考虑时,特别有用。
局部监测
大多数呼吸监测仪只把肺当做几乎同质的整体来研究。影像是,而且长期以来是,描述异质性肺结构(而非功能性)的唯一方法。当异质性肺病变时(例如,ARDS、肺不张和肺叶实变),就会有局部的力学异质状态。因此,在异质区域应用统一的MV设置,会导致各种且有时不可预测的影响,从肺不张、肺复张到肺过度膨胀(气体交换恶化和VILI等风险)。如果可以识别这种区域异质性并反馈给临床医生,就可以试行个体化的管理。
电阻抗断层扫描(EIT)是一种床旁无创、实时、连续、无辐射的成像工具。它基于继发于肺和血容量循环变化时的电导率变异。通过平均16个电极(范围8-64),EIT测量体表电压,为临床医生提供二维彩色强度图像,得到了常规成像(例如CT)和肺量计的验证。EIT还能连续提供动态成像的优势,可监测通气和肺灌注。肺灌注在气体交换和肺损伤的发病机制中起着基础性但通常被忽视的作用。
临床上,EIT可帮助MV滴定PEEP和Vt,评估复张操作和体位改变后的反应。特别令人感兴趣的是,在辅助通气过程中由于“钟摆”现象,EIT有发现局部有害Vt的能力。
EIT还可用于非插管患者,监测自戕性肺损伤(P-SILI)。区域性动态相对应变是每个肺区内潮气阻抗变化与呼气末肺阻抗的比值,建议用于监测P-SILI。
EIT并非没有限制:肥胖和运动可能干扰图像。不建议用于受损皮肤或脊柱损伤的情况。最后,EIT作为一种区域成像,横截面图像覆盖宽度5-10 cm,而不是整个肺。尽管研究显示很有前景,但EIT的临床应用仍有限。然而,制造商的推广可能导致未来更广泛的床旁使用。
呼吸驱动和神经肌肉监测
神经调节辅助通气:神经调节通气辅助(NAVA)是将监测整合到MV中的另一个示例。通过特殊的鼻胃导管,捕获膈肌的电活动(Edi),使患者的呼吸神经时间与呼吸机的呼吸神经时间相匹配。重要的是要了解Edi反映的是电活动,而不是膈肌的收缩力。正常Edi范围在5-30μV。呼吸机调节者仍控制着将Edi电活动转换为压力的NAVA水平,并逐渐降低压力,直至MV撤机。
触发和切换时,人机不同步很常见,通过控制这2个变量,NAVA避免了盲目设置导致的不匹配。相比呼吸机图,Edi能更好地识别人机不同步。
气道闭合压:气道闭合压(P0.1)是闭合气道后吸气0.1s时测量的。其早期测量意味着这时气流尚未开始,因此不受肺力学的影响。P0.1反映了呼吸驱动,因此可指导撤机。Beloncle等人表明,常用的呼吸机测量P0.1的技术不同。测试部位通常在呼吸机而非气道水平,与参考方法相比,导致低估P0.1。但不同呼吸强度的P0.1的变化与参考值相关性良好,提出监测P0.1趋势可能优于监测绝对值。
肌力:过度辅助或不足辅助,MV都可导致膈肌损伤(VIDD),易导致撤机失败。因此,强烈建议在MV期间监测呼吸努力。成功撤机要求吸气肌产生全部通气所需的压力(与呼吸驱动匹配)。因此,认为量化呼吸肌力量的指数对计划撤机试验非常有用。为测试呼吸肌功率和呼吸驱动,许多呼吸机做了升级。
美国胸科学会(ATS)/欧洲呼吸学会(ERS)关于呼吸肌测试的声明推荐最大吸气压(MIP) 和最大呼气压(MEP)作为整体呼吸肌强度的指标。MIP是吸气时闭合气道产生的最大压力。可重复性差,但仍有一系列记录认为MIP是判断肌无力的另一指标,可预测成功撤机。已提出MIP≤-20~-30 cmH2O作为撤机成功的临界值,敏感性高但特异性低。有时使用P0.1与MIP的比值来提高准确性。
膈肌成像:膈肌是主要的呼吸肌,在MV过程中易受肌创伤、功能障碍和萎缩。毫不奇怪,膈肌超声在ICU中越来越普及。它是另一种具有与上述相同优缺点的超声模式。收缩活动(增厚分数)、厚度随时间的变化、主动呼吸期间的厚度波动是研究最多的3个参数。增厚分数计算如下:(吸气末厚度-呼气末厚度)/(呼气末厚度)。最大吸气时增厚分数<30%表示肌无力。膈肌超声也显示出有望用于预测撤机结果。为更多的研究和循证实践铺平道路,已发表关于膈肌成像技术方法的共识。值得注意的是,膈肌超声并不检查在呼吸窘迫或膈肌无力病例中起重要作用的其他呼吸肌。
其他:脉搏指数轮廓连续心输出量(PiCCO)是一种有创血流动力学工具。测量血管外肺水 (EVLW)和肺血管通透性(PVP)。EVLW量化肺充血。PVP有助于鉴别心源性和非心源性肺水肿。但是,PiCCO主要用于血流动力学而不是呼吸监测。然而,当获得这些参数后,也可用于呼吸监测。
呼吸支持的非有创性监测
NIRS(近红外光谱)包括用于对NIV和高流量鼻氧疗(HFNO)的监测。NIV和高流量鼻氧疗(HFNO)都越来越多地用于避免与有创MV(IMV)相关的危害,有时NIRS也作为衰弱患者的最高级监护。虽然成功避免IMV有益,但无创失败时,NIV与死亡率增加相关。过度的呼吸努力假设会导致P-SILI,而NIV期间呼吸窘迫的患者实现低Vt通常很难。由于这些原因,在应用NIRS时密切监测和迅速升级到IMV至关重要。
相比IMV,监测NIRS更具挑战性。首先,NIRS经常在人员配备和有创性监测较少的ICU外应用。配合也是一个问题,因为患者未镇静,可能焦虑、痛苦或谵妄。最后,患者-呼吸机接口(即高流量鼻导管、面罩或头盔)可能发生泄漏,使得呼吸机显示的数据不能反映真正到达肺部的数据。
在NIV中,通过观察WOB或单纯Vt > 9.5 mL/kg可预测急性低氧性呼吸衰竭中NIV的失败。在ARDS中,许多特征可用于预测NIV失败:年龄、ARDS和疾病严重程度、PaO2:FiO2比值、慢性心力衰竭和肝衰竭、恶性肿瘤和RR。ROX指数结合了SpO2、RR和FiO2的评分,经验证可预测HFNO失败。对NIV显示预测价值中等。
未来
人们越来越关注MV在内的危重病人的个性化管理,监测肺力学及其组分至关重要,并有望床旁监测。
随着AI在医学上的应用越来越广泛,预计呼吸监测仪和呼吸机将逐渐合并为单一的智能设备。AI MV研究主要集中在MV的触发、撤机、并发症和同步性等方面,但仍有方法学上的局限性。虽然ICU专业人员欢迎AI,但AI仍处于测试和原型阶段,需克服许多障碍。
COVID-19推动了NIRS在ICU之外的更多应用,而ICU之外,监测需要加强。NIRS越多地应用于更复杂病例的家用呼吸机的监测。远程监测和AI可以早期提示病情恶化和需要及时干预。
结论
为匹配每例患者个性化需求,越来越多的监测机械通气的工具应互补使用。更智能的设备将监测融合到MV中,将减少临床医生对MV的调节,但不会减少监测。个体化MV和避免人-机不同步是避免VILI和VIDD的关键。最后,无创呼吸的增加需要新的监测方案。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











学习了
57