Blood:抗CD19 CAR-T细胞治疗失败后侵袭性B细胞淋巴瘤患者的结局
2022-09-22 MedSci原创 MedSci原创
抗CD19 CAR-T细胞是复发性/难治性侵袭性B细胞淋巴瘤治疗的一项具有代表性的重大进展,极早期治疗失败和30天以后治疗失败的患者的中位总生存期分别是1.7个月和3.0个月
抗CD19 CAR-T细胞是复发性/难治性侵袭性B细胞淋巴瘤治疗的一项具有代表性的重大进展。但是,大量的患者都治疗失败了。在法国DESCAR-T注册的550位患者中,238位 (43.3%) 经历了进展/复发,中位随访时间为7.9个月。
注册时,57.0%的患者的年龄调整后的国际预后指数为2-3,18.9%的患者的ECOG表现状态≥2分,57.1%的患者在接受CAR T细胞前接受过>3线治疗,87.8%的患者进行了桥接治疗。
输注CAR-T细胞时,66%的患者表现为进展性疾病,38.9%的患者出现高乳酸脱氢酶 (LDH) 水平。CAR T细胞治疗失败的中位时间是2.7个月(范围:0.2-21.5个月)。54位(22.7%)患者经历了极早期失败(30天内);102位(42.9%)患者经历了早期失败(第31天-90天内),82位(34.5%)患者经历了晚期失败(90天以后)。
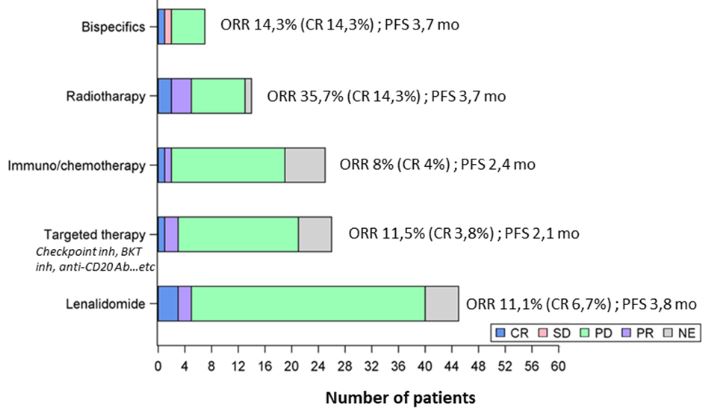
挽救治疗的客观缓解率
治疗失败后,154位(64%)患者接受了挽救治疗;38.3%的患者接受了来那度胺治疗,7.1%的患者接受了双特异性抗体治疗,21.4%的患者接受了靶向治疗,11%的患者接受了放疗,20%的患者接受了免疫化疗。
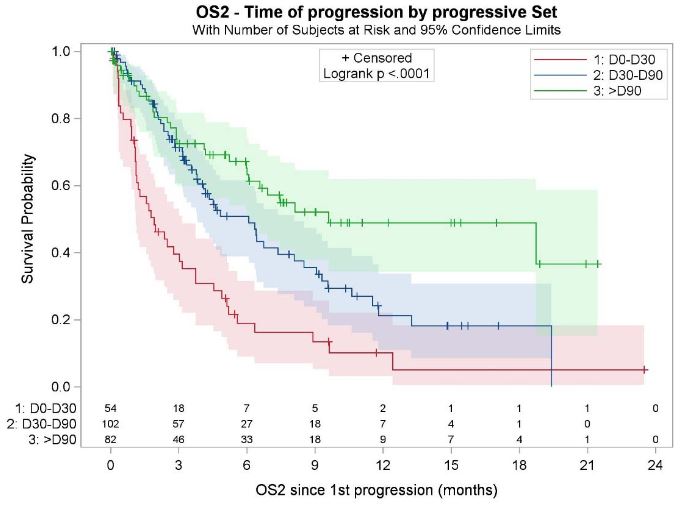
根据治疗失败时间分组的总生存率
中位无进展生存期是2.8个月,中位总生存期是5.2个月。极早期治疗失败和30天以后治疗失败的患者的中位总生存期分别是1.7个月和3.0个月(p=0.0001)。
总体上,在第6个月时,47.9%的患者仍活着,但只有18.9%的经历了极早期治疗失败的患者仍活着。在多变量分析中,总生存期的预测因素包括输注CAR T细胞时高LDH水平、CAR-T细胞治疗失败的时间(<30天)和输注时高C反应蛋白水平。总之,这项多中心分析证实了CAR-T细胞治疗后患者复发的不良结局,强度了进一步针对这一人群的策略的必要性。
原始出处:
Di Blasi Roberta,Le Gouill Steven,Bachy Emmanuel et al. Outcomes of patients with aggressive B-Cell lymphoma after failure of anti-CD19 CAR T-Cell Therapy: A DESCAR-T analysis.[J] .Blood, 2022, https://doi.org/10.1182/blood.2022016945
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言