OCC2020│高血压急症、急性心梗合并心源性休克、ACS合并上消出血诊治的经验总结
2022-09-30 中国医学论坛报今日循环 中国医学论坛报今日循环
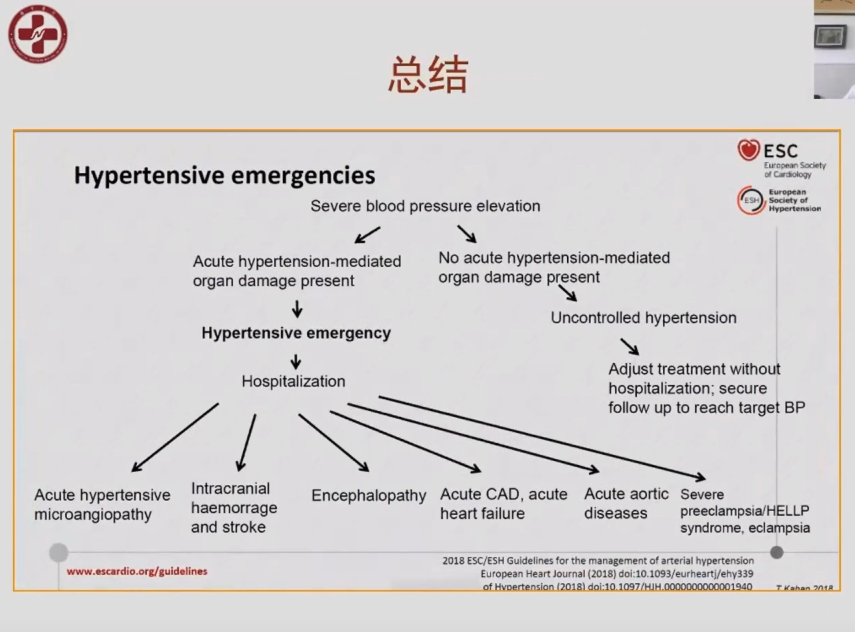
高血压急症是指在原发性或继发性高血压患者,在某些诱因作用下,血压突然和显著升高(一般超过180/120mmHg),同时伴有进行性心、脑、肾等重要靶器官功能急性损害的一种严重危及生命的临床综合征。
心血管危急重症的诊疗是每个心血管医生都会遇到且需要密切关注的,然而又是非常难处理的。往年东方会(OCC)上场场爆满的心脏急症论坛,今年搬到了云上东方,这让更多的医生朋友能够不受场地局限更好地学习知识、汲取经验。5月30日上午的云上东方之复杂心血管急危重症诊疗专场中,来自南方医科大学南方医院的许顶立教授、中国医科大学附属盛京医院李晓东教授、山西省人民医院张虹教授分别就高血压急症的紧急处理、急性心肌梗死合并心源性休克的救治、ACS合并上消化道出血的诊治进行了分享。小循帮你总结了这一专场的要点,一起学习!
高血压急症的紧急处理
高血压急症是指在原发性或继发性高血压患者,在某些诱因作用下,血压突然和显著升高(一般超过180/120mmHg),同时伴有进行性心、脑、肾等重要靶器官功能急性损害的一种严重危及生命的临床综合征。高血压急症包括高血压脑病、颅内出血(脑出血和蛛网膜下腔出血)、脑梗死、急性心力衰竭、肺水肿、急性冠脉综合征、急性主动脉夹层、子痫等。
血压水平高低与急性靶器官损害的程度并非成正比
例如一部分高血压急症并不伴有特别高的血压值,如并发于妊娠期或某些急进性肾小球肾炎的患者,但如果血压不及时控制在合理范围内,则会对脏器功能产生严重影响,甚至危及生命,处理过程中需要高度重视;而并发急性肺水肿、主动脉夹层、心肌梗死的患者,即使血压仅为中度升高,也应视为高血压急症。
注意鉴别高血压亚急症
临床上,高血压急症要注意与高血压亚急症相鉴别,后者是指血压明显升高但不伴靶器官损害。血压升高的程度不是区别二者的标准,区别的唯一标准是有无新进发生的急性进行性的严重靶器官损害。许多高血压亚急症患者可以通过口服降压药控制,初始治疗可以在门诊或急诊室,用药后观察5~6小时。2~3天后门诊调整剂量,具有高危因素的高血压亚急症如伴有心血管疾病的患者可以住院治疗。
高血压急症的处理
当怀疑高血压急症时,应进行详尽的病史收集、体检和实验室检查,评价靶器官功能受累情况,以尽快明确是否为高血压急症。但初始治疗不要因为对患者整体评价过程而延迟。高血压急症的患者应进入急诊抢救室或加强监护室,持续监测血压。尽快应用合适的降压药;酌情使用有效的镇静药以消除患者恐惧心理。同时应针对患者不同的靶器官损害给予相应的处理。
高血压急症处理注意事项
·在严密监测血压、尿量和生命体征的情况下,应视临床情况的不同使用短效静脉降压药物;
·降压过程中严密观察靶器官功能状况,如神经系统症状和体征的变化,胸痛是否加重等;
·由于已经存在靶器官损害,过快或过度降压可能导致组织灌注压降低,诱发缺血事件。因起始的降压目标并非使血压正常,而是渐进地将血压调控至不太高的水平,最大限度地防止或减轻心、脑、肾等靶器官损害;
·在处理高血压急症时,应注意针对已经出现的靶器官损害进行治疗。
高血压急症降压治疗的实施
·一般情况下,初始阶段(数分钟到1小时内)血压控制的目标为平均动脉压的降低幅度不超过治疗前水平的25%;
·在随后的2~6小时内将血压降至较安全水平,一般为160/100 mmHg左右,如果可耐受这样的血压水平,临床情况稳定,在以后24~48小时逐步降低血压达到正常水平;
·降压时需要充分考虑到患者的年龄、病程、血压升高的程度、靶器官损害和合并的临床状况,因人而异地制定具体的方案;
·一旦达到初始靶目标血压,可以开始口服药物,静脉用药逐渐减量至停用。
急性心梗合并心源性休克
心源性休克是指心脏功能障碍导致心输出量显著降低,并在临床和生化检验方面表现为组织及器官灌注不足、缺氧的一种临床综合征。China-Peace研究显示,STEMI患者心源性休克发生率逐年升高,值得临床医生予以关注。
心源性休克的病因
①心肌病变:急性心肌梗死、急性心力衰竭、心脏手术后低排综合征、心肌顿抑;
②心脏结构改变:AMI合并机械并发症、心室流出道梗阻、瓣膜关闭不全、受损或阻塞、先天性心脏病、肺栓塞、人工瓣膜阻塞、关闭不全或受损
③电生理因素:房性或室性快速性心律失常
④心包疾病:急性心包填塞,大量心包积液、心包缩窄
心源性休克可分为湿冷型、干冷型、暖湿型及血压正常型,其共同的病理生理特点包括:底心脏指数(CI),但毛细血管楔压(PCWP)或中心静脉压不尽相同。治疗主要包括再灌注治疗、经皮机械辅助治疗以及血管活性药物应用几大方面。
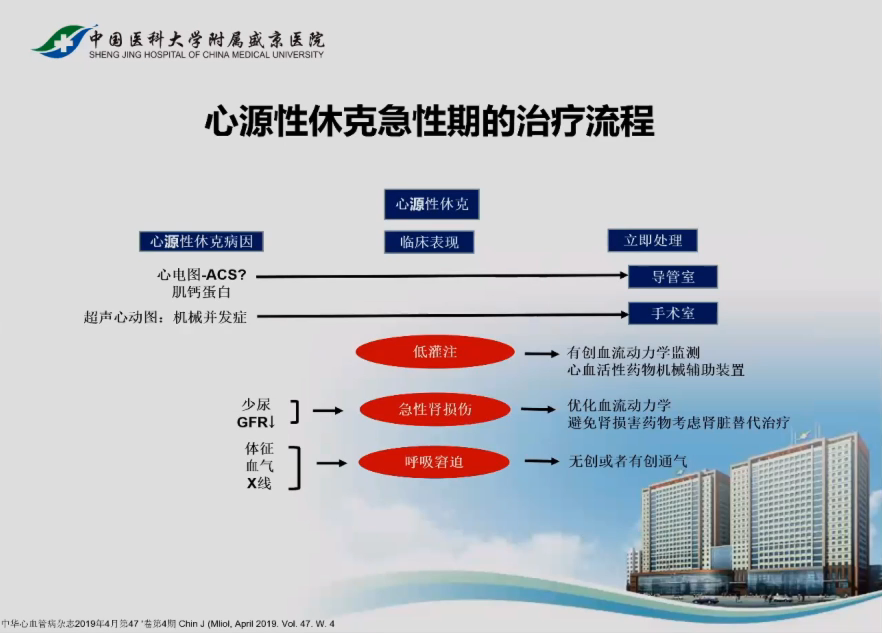
再灌注治疗:时间最重要
多项研究表明,对于心源性休克患者,再灌注实施的时间越早,住院死亡率越低;此外,同时干预多支血管的6个月生存率优于仅干预梗死相关动脉。《心源性休克诊断和治疗中国专家共识(2018)》对心源性休克的治疗建议为:
①对急性冠脉综合征所致心源性休克,应尽快启动血运重建治疗;
②对于急性冠脉综合征多支血管病变的心源性休克患者,不建议常规同台完全血运重建;
③及时诊断,积极纠正导致心源性休克的其他原因。
经皮机械辅助治疗
主要包括IABP、ECMO、Impella、Tandem Heart等。《心源性休克诊断和治疗中国专家共识(2018)》建议:
①血流动力学不稳定心源性休克患者应考虑尽快置入机械辅助装置;
②无ECMO和LVAD条件,应尽快置入IABP,强调早期置入和使用足够的时间;
③鉴于ECMO增加心输出量优于IABP,有条件的意义应考虑置入V-A模式ECMO,或与IABP合用;
④有条件的意义可以考虑置入LVAD。
建议根据心源性休克类型选择初始血管活性药物
《心源性休克诊断和治疗中国专家共识(2018)》建议:
①尽快应用血管活性药物(常用多巴胺和去甲肾上腺素)维持血流动力学稳定;
②如果收缩压尚维持于80~90 mmHg,可考虑先加用正性肌力药物,如多巴胺;
③如果已经出现严重低血压(收缩压<80 mmHg),需要在提高心排量的同时,进一步收缩血管提升血压,可首选去甲肾上腺素,或联合应用多巴胺;
④较大剂量单药无法维持血压时,建议尽快联合应用,注意监测药物副作用。
ACS合并上消化道出血,预防大于治疗
重视术前评估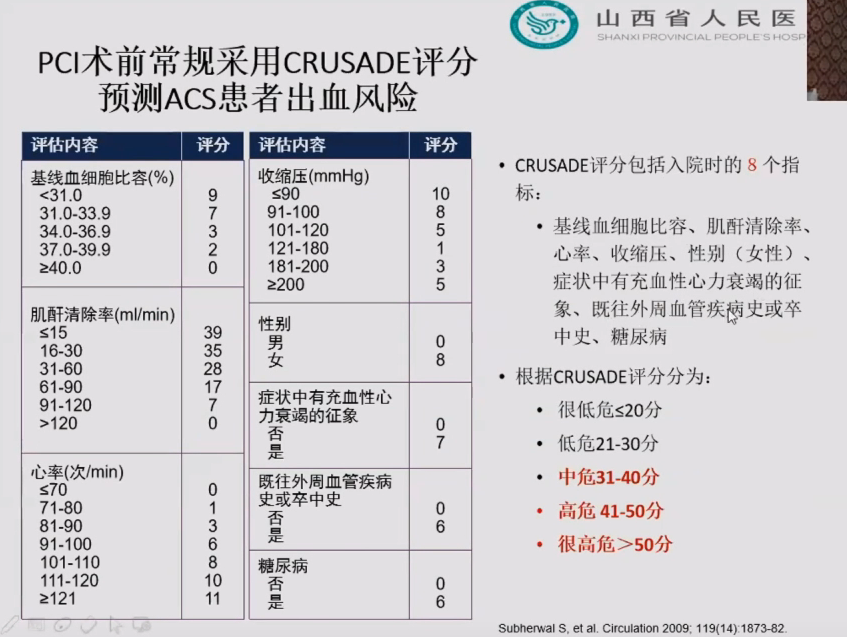
ACS患者上消化道出血预防策略的调整原则包括合理使用抗栓药物,使用口服抗凝药的患者减少联合用药,特殊ACS患者的抗凝治疗个体化,应用质子泵抑制剂预防消化道出血。
合理选择和使用抗栓药物
常规上游(如急救车和急诊室)使用GPI增加出血风险,不宜推荐;高危患者(如肌钙蛋白阳性)、造影提示血栓负荷较重或危机与适当负荷量P2Y12受体抑制剂的患者可考虑静脉使用GPI。如需联用GPI,PCI术中使用UFH的剂量应调整为50~70 U/kg。PCI围手术期交叉使用UFH和LMWH增加出血风险,应尽量避免。
特殊ACS患者抗凝治疗
长期使用口服抗凝药的患者是溶栓治疗的相对禁忌证。急诊PCI前无需停用口服抗凝药,同时加用双联抗血小板治疗。术中推荐患者继续接受肝素抗凝治疗,无需考虑患者末次口服抗凝药的时机。避免使用GPIIb/IIIa受体拮抗剂。
术后推荐三联抗栓治疗4~6周后改为双联抗栓(P2Y12受体抑制剂+口服抗凝药),建议使用新型口服抗凝药。若患者存在无法纠正的高出血风险,且低血栓风险,则可在出院后改为双联抗栓治疗。肾功能不全的患者,要根据肾功能水平调整抗栓药物的选择和剂量。
ACS合并上消化道出血的救治原则
ACS合并大出血显著增加死亡风险,发生出血后停用抗栓药物可能导致缺血事件增加,也会增加死亡风险。一旦发生出血必须进行综合评估并权衡利弊,制定个体化的临床方案。
上消化道再发出血的预防与处理
内镜是ACS抗栓治疗合并出血处理的重要方法。内镜止血后再发出血的预测因素包括血流动力学不稳定、内镜下活动性出血、溃疡大于2cm、溃疡位于胃小弯上部或十二指肠后部、血红蛋白低于100 g/L和需要输血等。
内镜无法控制的出血应考虑靶向或经验性导管动脉栓塞治疗;
内镜和放射介入治疗无效需行手术治疗;
应重新评估是否应该继续服用NSAIDs;
注意监测并根除HP,需长期服用抗栓药物且有小花仙溃疡病史者,应注意检测并根除Hp;
严格把握输血指征:严重出血可导致循环衰竭乃至死亡,但输血本身也可以导致或加重炎症反应,输血适应证把握不当可能增高死亡率。一般建议血红蛋白低于70g/L时考虑输血,但仅建议将血红蛋白升至70~90 g/L。
ACS合并非穿刺部位出血以消化道出血发生率最高,而消化道出血使ACS患者死亡风险显著增高,因此,合理评估及识别消化道出血非常重要。采取积极预防措施,例如合理选择和使用抗栓药物、减少使用口服抗凝药患者的联合用药、特殊ACS患者的抗凝治疗及应用质子泵抑制剂预防消化道出血降低出血风险。一旦发生上消化道出血,首先评估血流动力学是否稳定,决定是否需要采取输血及血管活性药物使用,同时应综合评估缺血与出血风险,调整抗栓治疗策略。静脉PPI等药物治疗、内镜止血、介入止血,如仍无法止血则考虑外科手术。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言