Nat Commun:I型糖尿病的免疫新靶点“诞生”!
2019-12-22 Paris 转化医学网
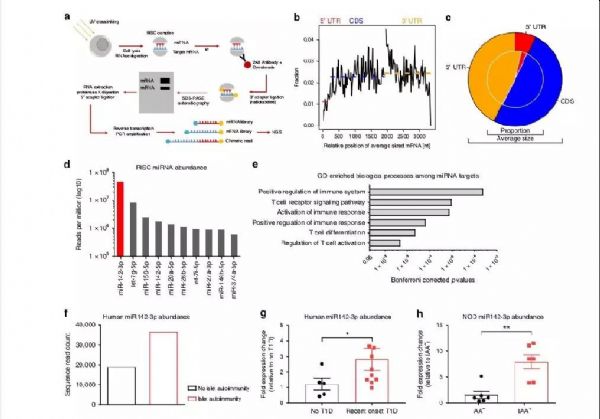
导 语:近几年,随着研究的深入,I型糖尿病与自身免疫之间的关系逐渐被揭露出来,众所周知,T细胞在胰腺β细胞的破坏中起主要作用,但促进异常T细胞活化的分子机制却仍然知之甚少。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言














#COMMUN#
37
#Nat#
32
#新靶点#
32
谢谢MedSci提供最新的资讯
49