一、缺血性卒中
病因:动脉粥样硬化
栓塞(动脉血栓、心源性栓子脱落、脂肪滴、羊水)
血管炎
静脉血栓形成
分类:缺血性、出血性、腔隙性
病理:细胞毒性水肿
血管源性水肿
脑组织坏死(梗塞灶软化,周边可出现胶质增生)
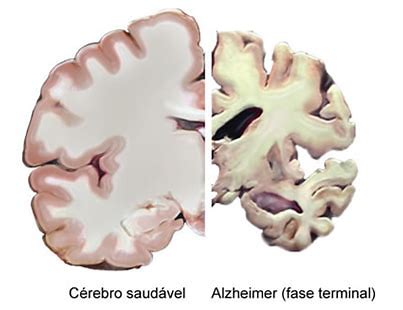
发病部位符合动脉血管分布区
脑动脉供血分布图:
掌握了动脉供血分布区,就有利于我们对脑梗死与炎症性病变、脑内脱髓鞘病变、肿瘤性病变相鉴别。
分水岭梗死:

分水岭梗死是动脉交接区的梗死,主要分为皮层型、皮层下型。皮层型主要发生在额叶、枕顶叶,表现多为三角形、楔形或扇形,尖端指向侧脑室;皮层下型是深部的穿支动脉与脑皮层的动脉交接区的梗死,表现多为带状、串珠状的改变。
脑梗死影像学表现:
分期
超急性期(<6h):CT及MRI检查阴性,DWI呈明显高信号(细胞毒性水肿,细胞外间隙的减少,水分子运动扩散受限);
急性期(6~72h):CT表现低密度区,MRI表现长T1长T2异常信号, DWI呈较明显高信号;
亚急性期(72h~10d):CT表现同时累及灰白质的三角形或楔形低密区,MRI可伴出血,DWI呈明显高信号,占位效应显著,增强扫描可见点片状强化;
慢性期(>11d):脑软化、脑萎缩;
发作性左侧肢体无力3小时(脑梗死超急性期)

T1WI、T2WI未见明显异常,T2-Flair显示右侧基底节区略高信号,DWI对应区略高信号,ADC略低信号,说明弥散受限,而且无明显大体病理改变,所以符合超急性期脑梗死影像改变。
右侧肢体无力9小时(脑梗死急性期)

DWI基底节区可以看到明显的高信号,对应ADC相呈现低信号,T2WI已经显示高信号改变,而且有轻度的占位效应,邻近的侧脑室有轻度受压,所以符合急性期脑梗死影像改变。
另外其右侧胼胝体压部还可见一异常信号,T2相显示中心高信号,与脑脊液信号相似,边缘略高信号,DWI显示中心低信号,边缘略高信号,那么边缘高信号是否真的是弥散受限,但结合ADC相,未见相应的低信号改变,这就是脑软化灶形成后,其边缘形成的胶质增生。
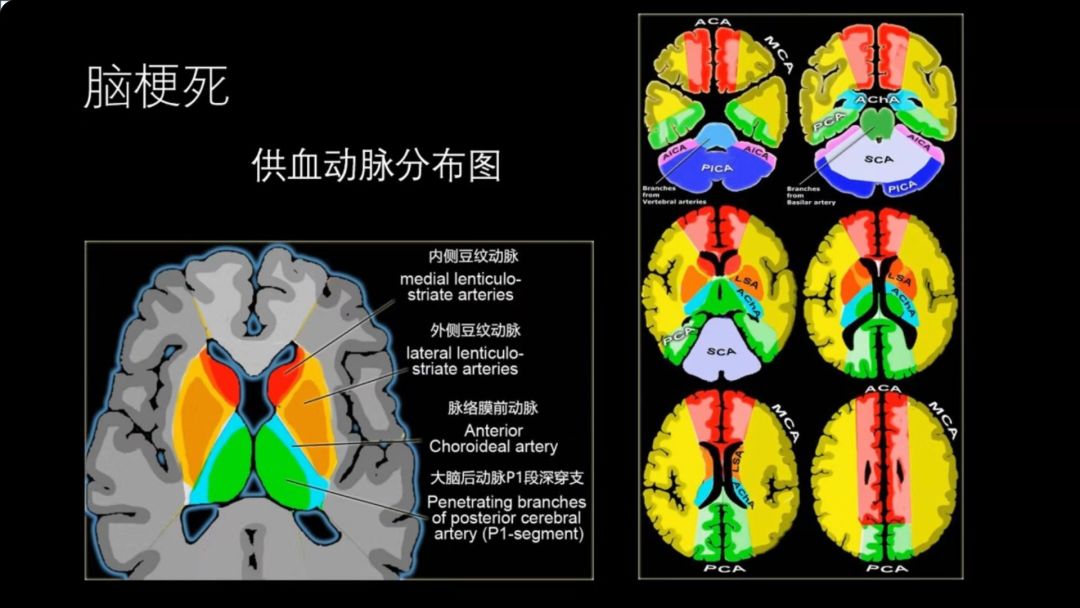
脑梗死亚急性期
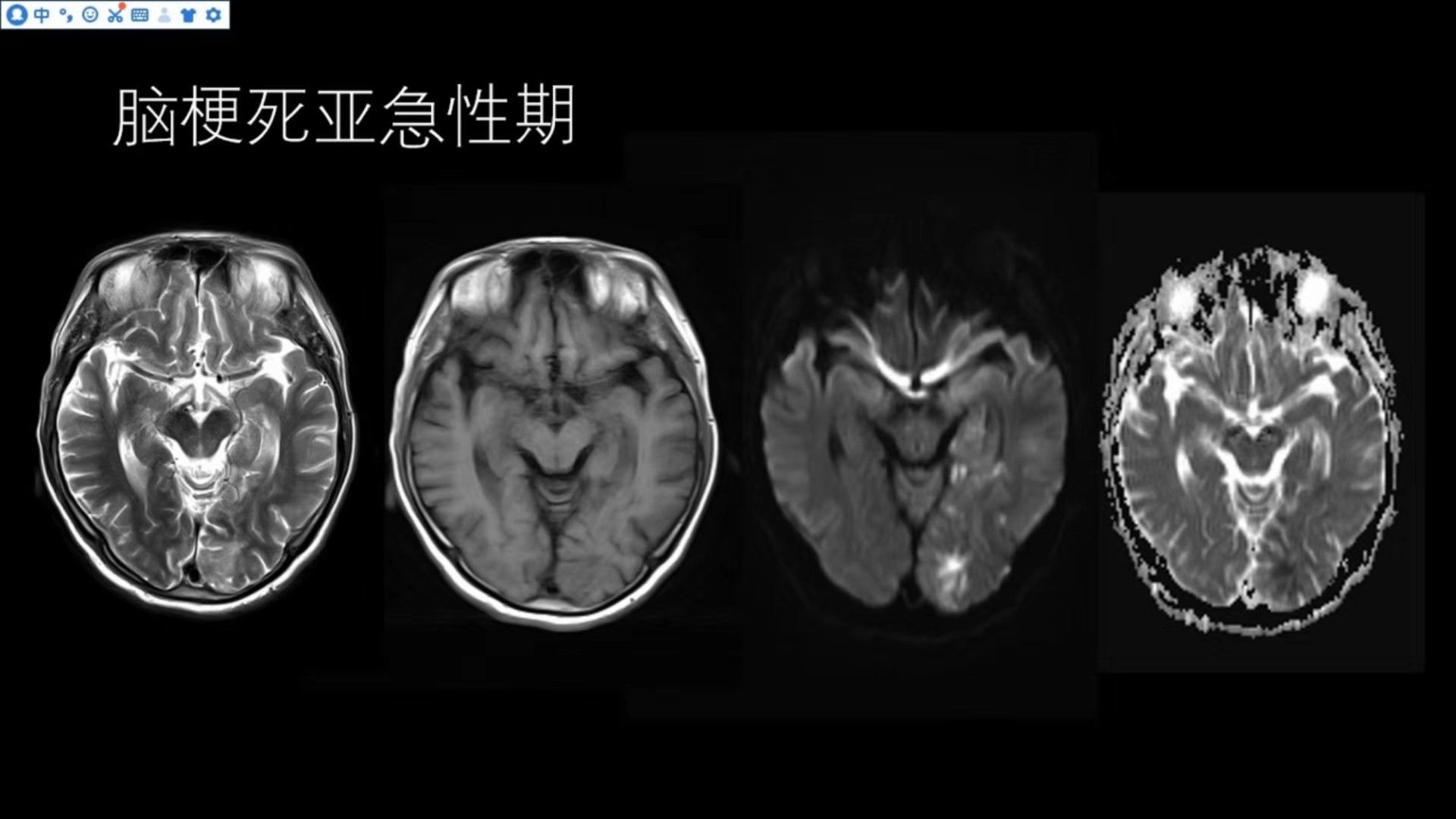
在左侧枕叶以及颞叶T2相可以看到斑片状、斑块状异常略高信号,邻近的脑沟变窄、脑回肿胀,T1呈略低信号,DWI呈斑片状、斑块状高信号,对应的ADC值下降,符合亚急性期脑梗死影像改变。
脑梗死亚急性期与急性期常不易区分,一般影像报告将两者合在一起,因为临床溶栓治疗有一定时效性,如果病人影像改变符合超急性期梗死,则需要单独列出,对符合溶栓条件的病人及时提供相应治疗方式。
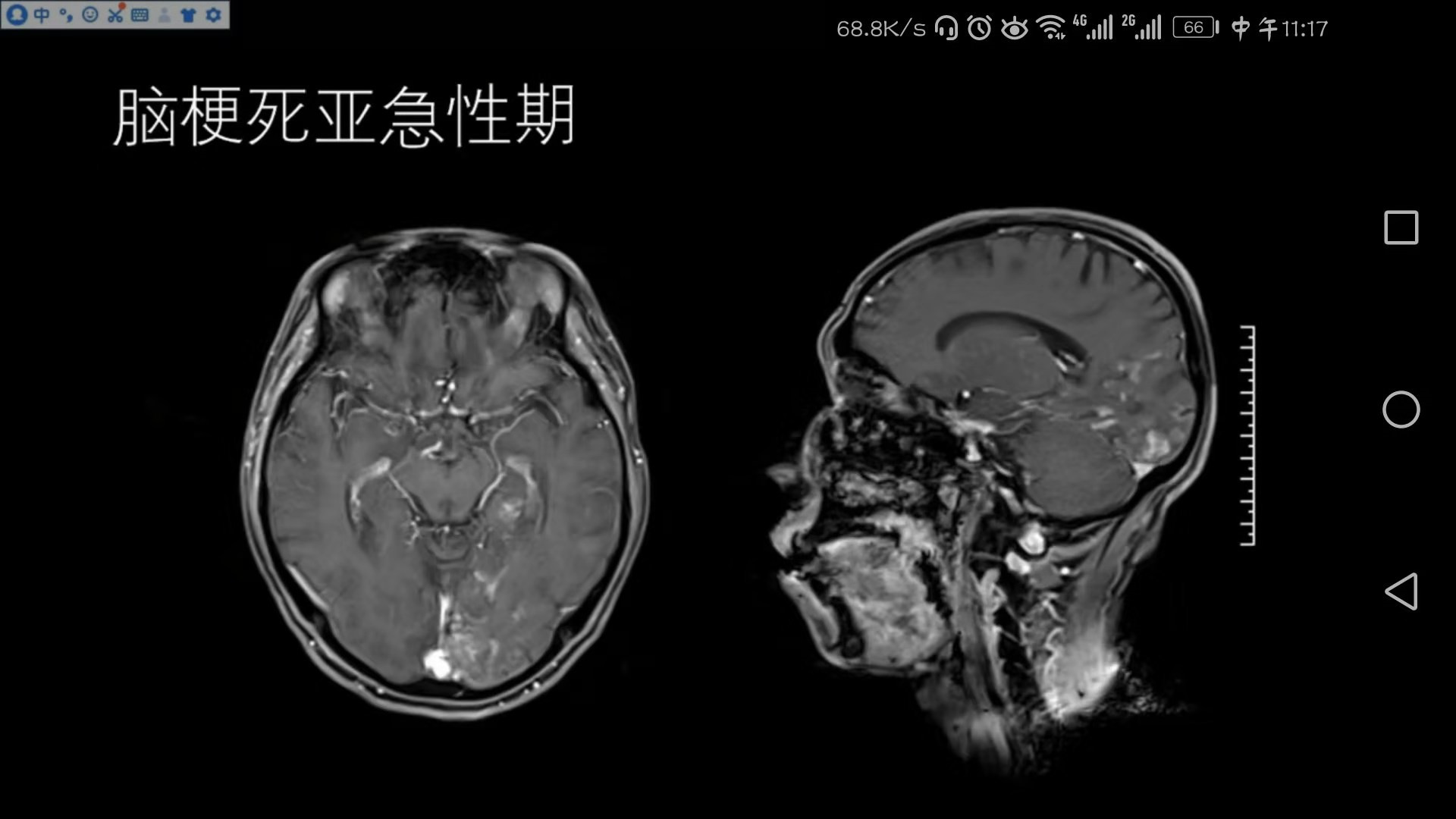
同一个病人,做了增强扫描,可见左侧枕叶及颞叶有脑回状或条片状的异常强化,上面已经提到,在脑梗死亚急性期可以出现增强强化表现;而这种散在的沿脑回走形的条片状强化方式和肿瘤性病变不同,且后者往往有实质性肿块。
脑梗死慢性期
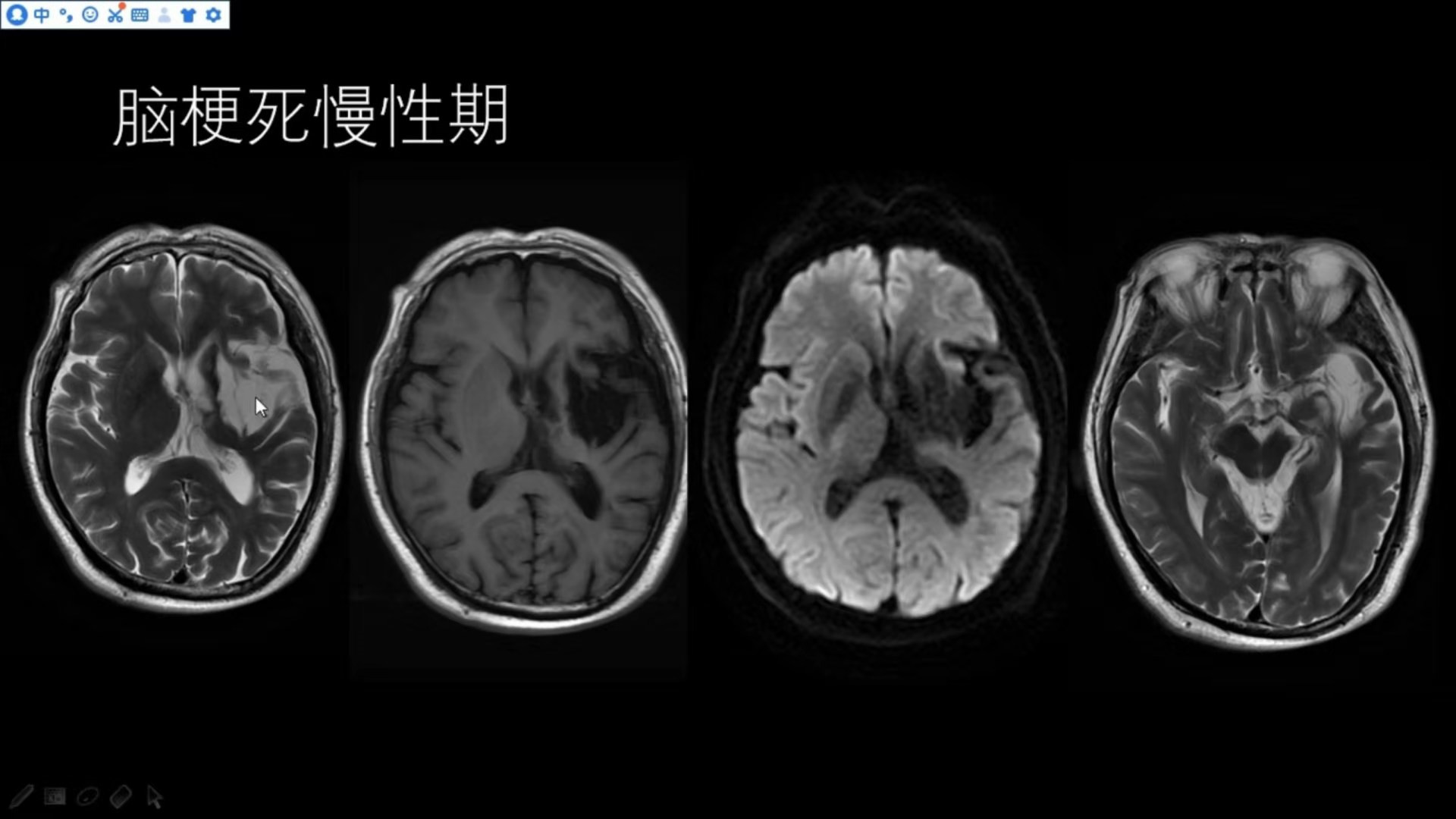
这是一个脑梗死慢性期的患者,左侧基底节区已形成梗死软化灶,邻近脑沟增宽,脑实质出现萎缩改变,左侧侧脑室牵拉,略扩大,T2明显高信号,T1明显低信号,DWI明显不受限。同时该患者影像可看到左侧大脑脚较对侧缩小,符合华勒氏变性改变。
出血性脑梗死
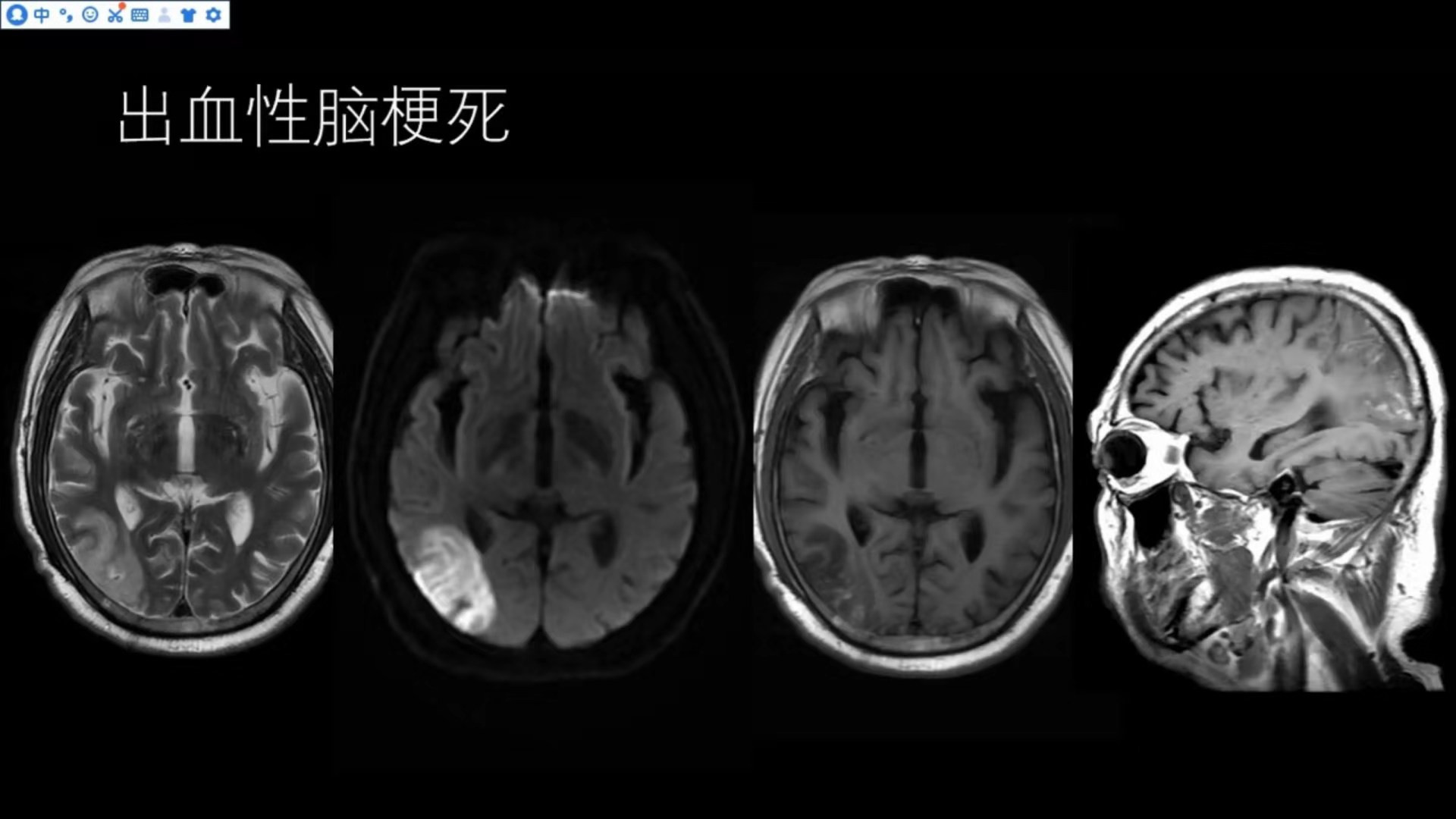
在T2W1可见右侧颞枕叶呈片状略高信号,相应脑实质肿胀,脑沟变窄,DWI呈明显的弥散受限,T1WI主要呈略低信号,其内部可见点片状或沿着脑回样的略高信号,提示有少量红细胞渗出,符合出血性脑梗死影像改变。在急性脑梗塞发病1周之内出现,或在1~2周有侧支血管建立时出现。
皮质层状坏死

这也是一位脑梗死后的患者,右侧颞枕叶T2WI见大片状略高信号,脑沟无明显变窄,无明显脑回肿胀,说明无明显的占位效应,对应的DWI不受限,ADC值升高,说明病变时间较长,脑组织肿胀已经消退。
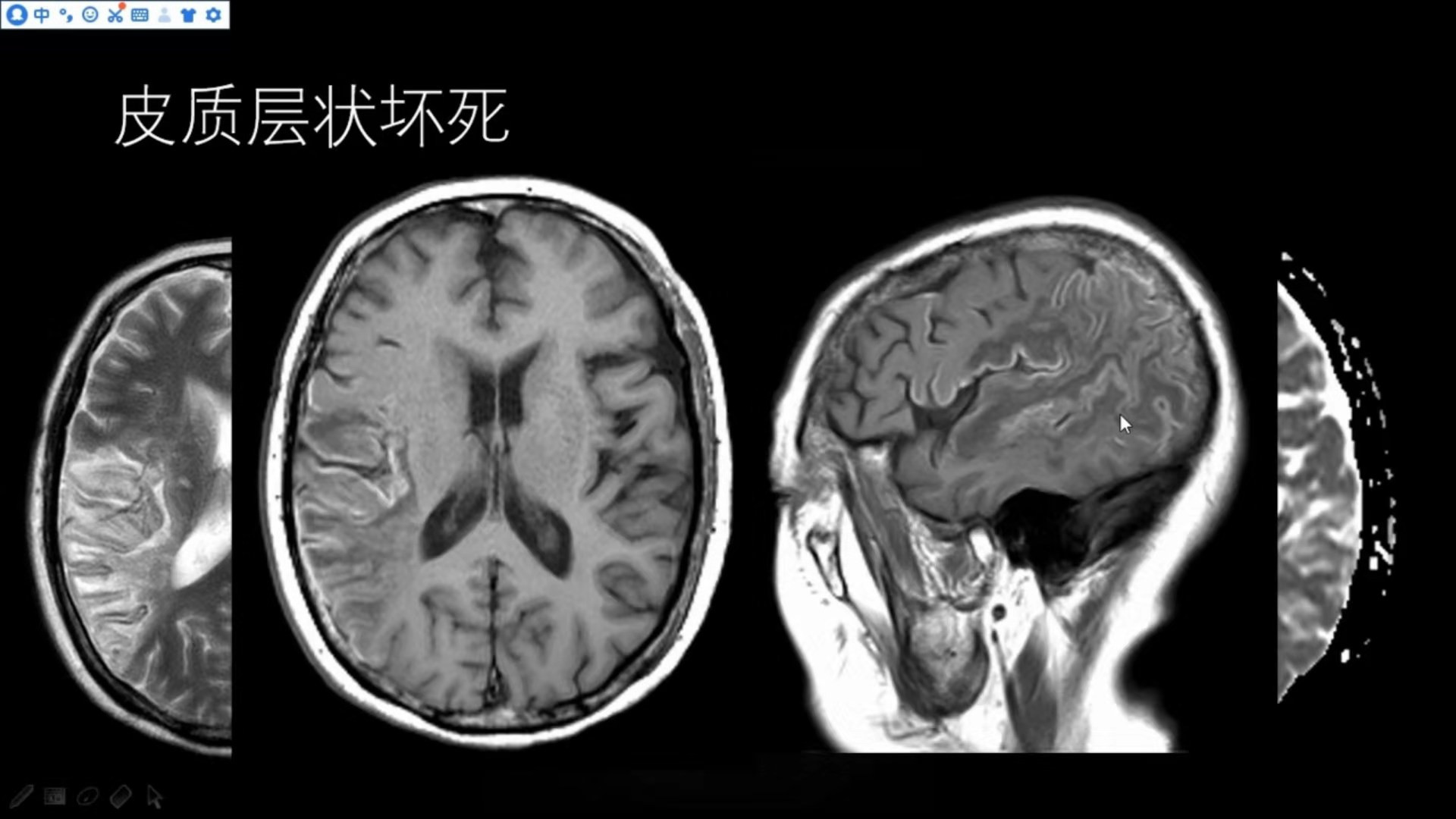
T1可见皮层多发的线条状、脑回样的略高信号,这与出血性脑梗死有差异,时间不是发生在急性梗死期,且部位处于皮层,不在病灶中心。皮质层状坏死发生在梗死的2周之后,尤其到1~2月时较为明显,少见的可持续至1年半,T2WI呈等、低信号,无含铁血黄素沉积样信号改变。主要为脑灰质受累,因为脑灰质对缺氧、缺糖敏感,易产生神经元的损害。对梗死合并T1高信号改变的患者需要综合多个序列判断,以免漏诊、误诊。
分水岭梗死
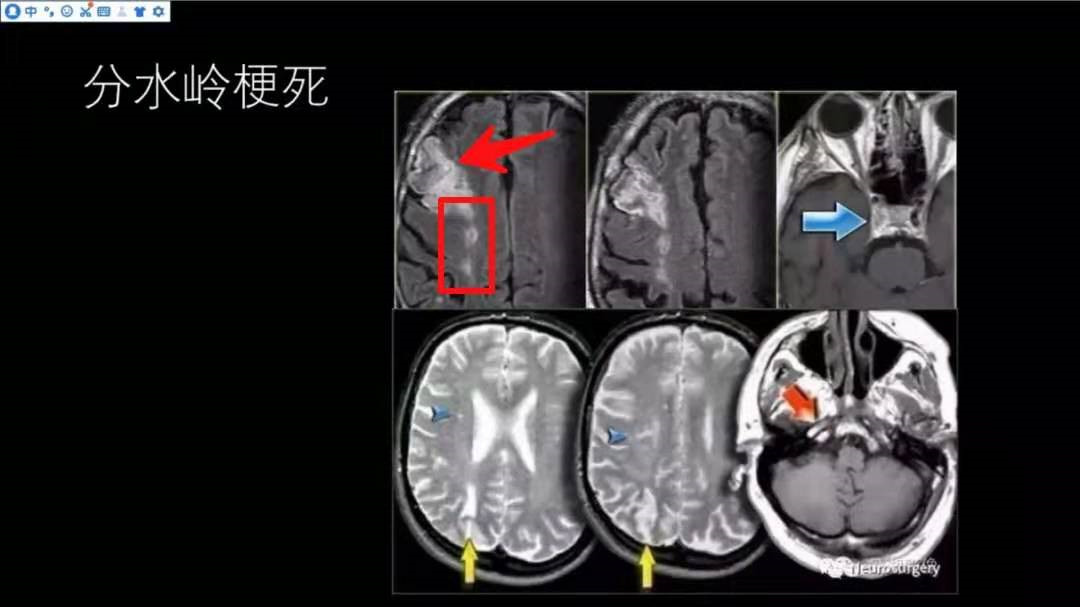
图片上排影像是大脑前动脉与大脑中动脉交接区梗死,下排影像是大脑中动脉与大脑后动脉交接区梗死;上排影像额叶部位红色箭头指示皮层型梗死,呈三角形或楔形,尖端指向侧脑室;红色方框内指示皮层下型梗死,呈带状或串珠状的改变,右侧颈内动脉的血管流空影消失,提示血管闭塞(蓝色箭头指示)。
脑梗死胶质增生

右侧侧脑室旁可见卵圆形异常信号,T2WI呈明显高信号,与脑脊液信号一致,T1WI低信号,DWI不受限,边缘呈环形高信号,ADC值不低,提示脑梗死后软化灶形成并边缘胶质增生。
T2透过效应
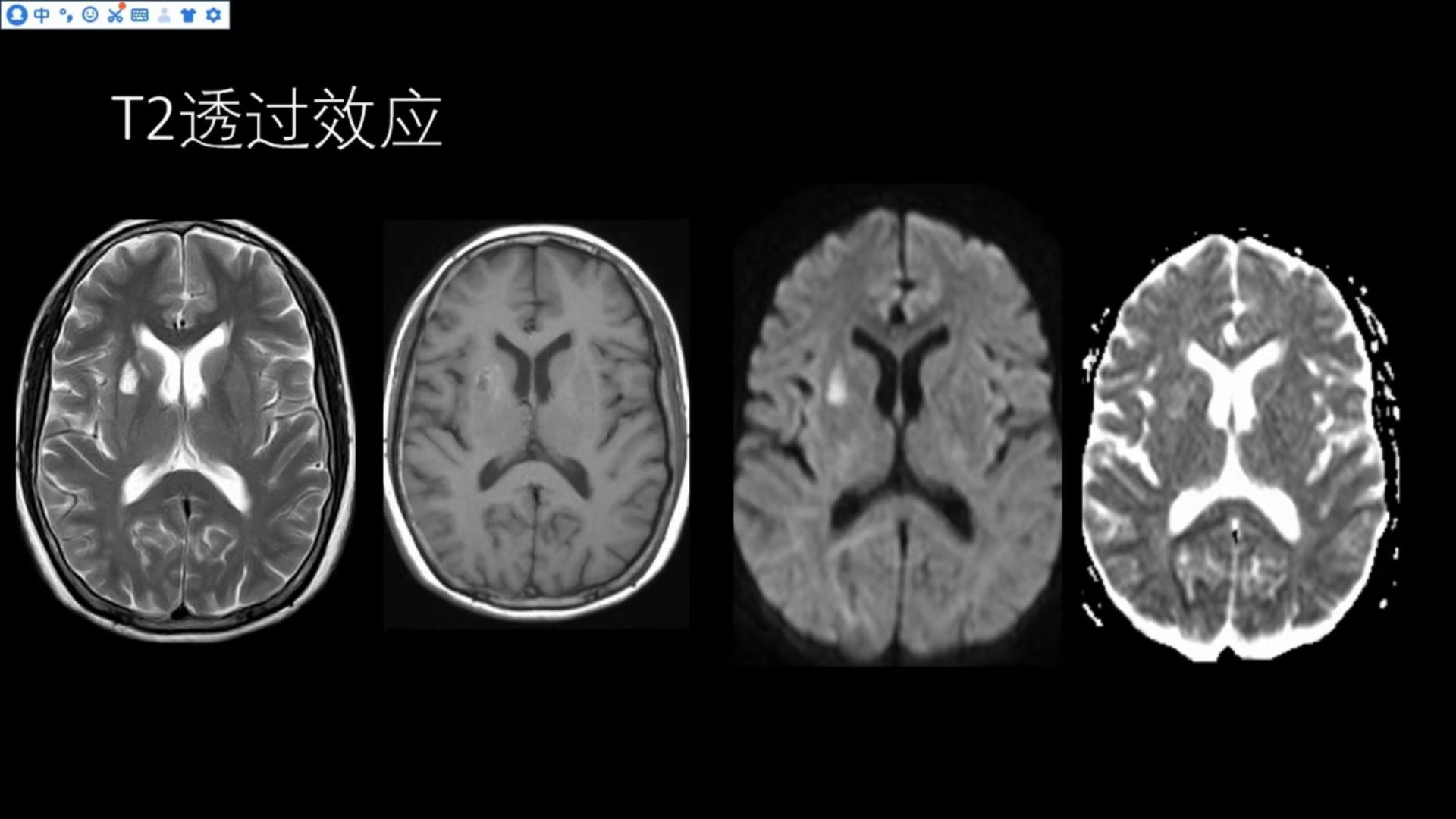
右侧基底节区T2WI可见类似脑脊液信号的软化灶,T1WI呈低信号,其边缘可见略高信号的胶质增生改变,DWI呈明显高信号,对应ADC值不低,提示DWI高信号并非真正的弥散受限,而是T2透过效应所致。
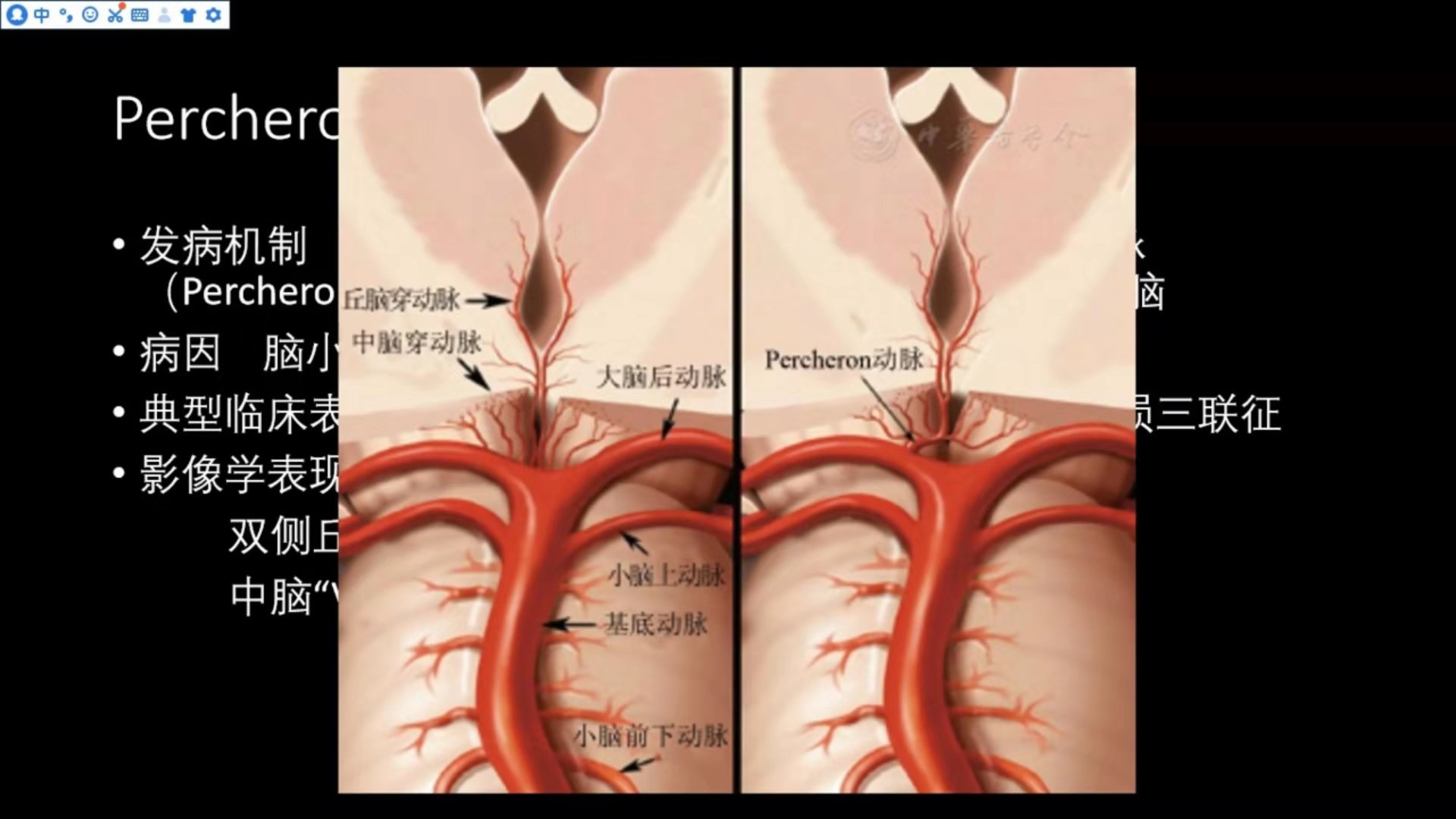
Percheron动脉梗死
发病机制:为从一侧大脑后动脉P1段发出一条主干动脉(Percheron动脉)闭塞所致,该动脉分支供应双侧丘脑;
病因:脑小血管病、心脏病、大动脉疾病等;
典型临床表现:意识障碍、垂直注视麻痹、记忆力缺损三联征;
影像学表现:双侧丘脑、中脑长T1长T2信号,中脑“V”字征
Percheron动脉示意图
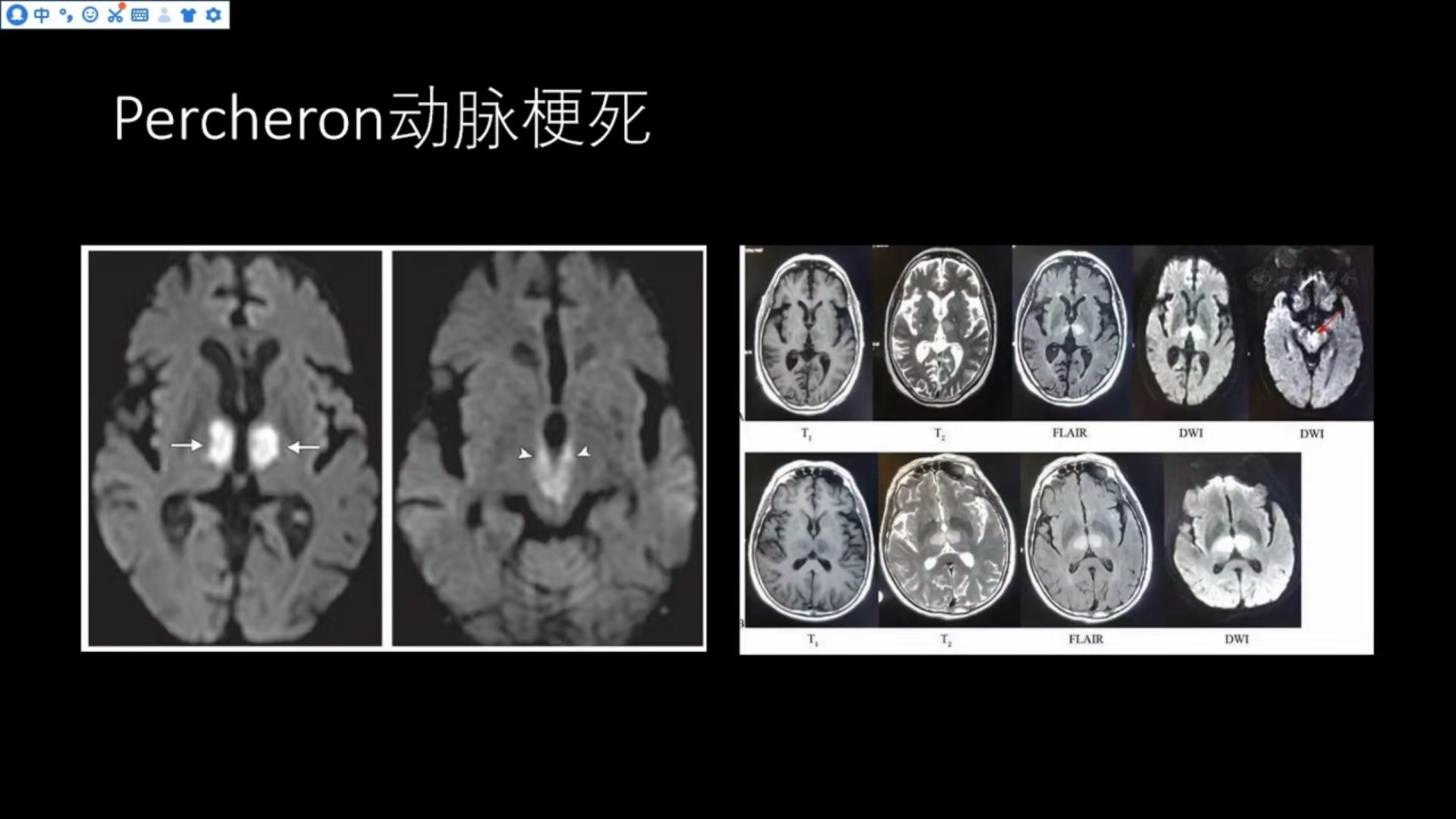
双侧丘脑对称性弥散受限,中脑“V”字征,Percheron动脉梗死虽然少见,但通过典型的临床表现与典型的影像学表现,诊断不难。
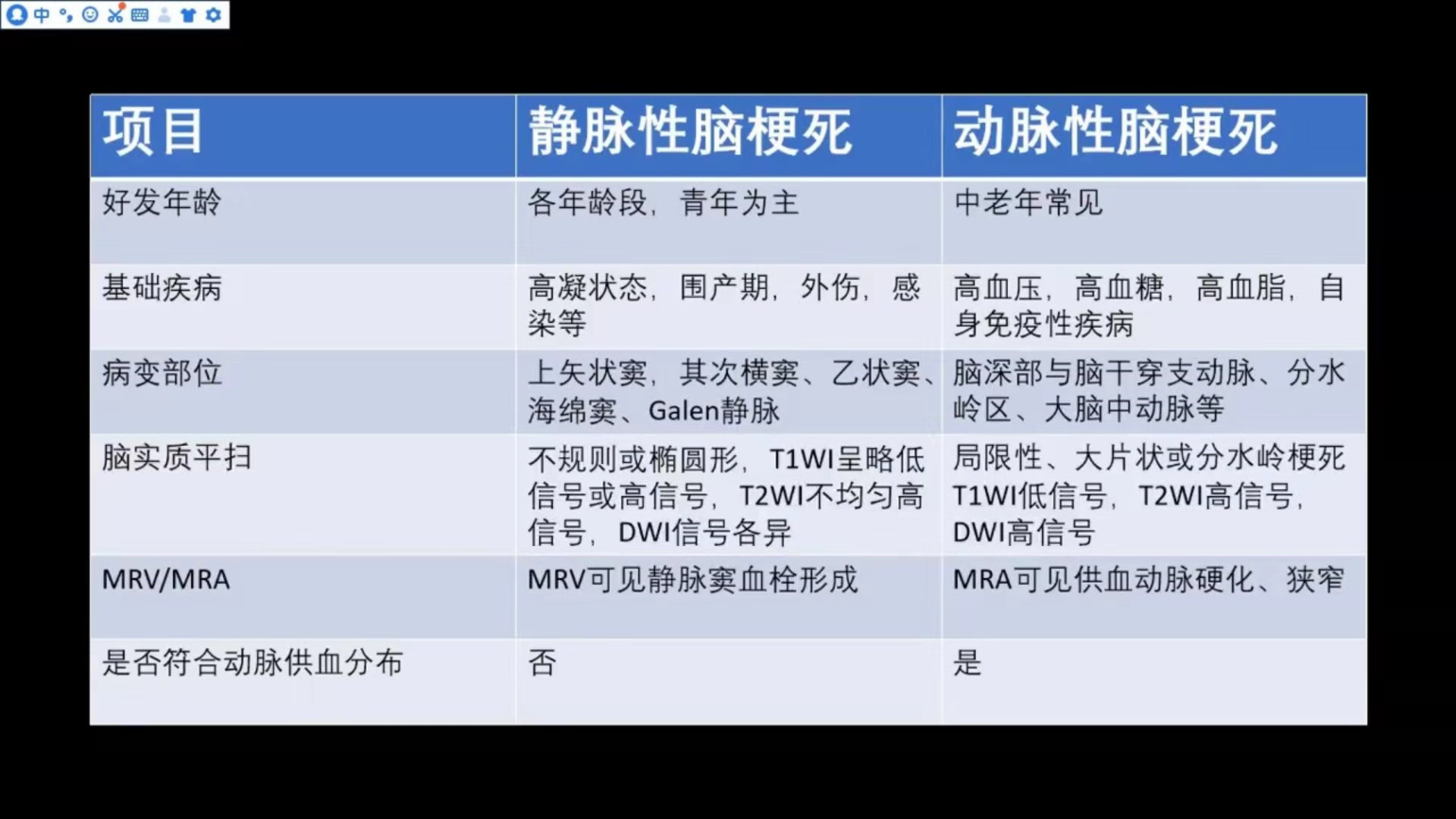
静脉性脑梗死
MR表现与硬膜窦内血栓、静脉回流受阻造成的继发性脑实质改变有关;脑实质改变包括水肿(一般是血管源性水肿)、出血灶;出血部位常位于脑灰白质交界处;DWI表现不尽相同;与动脉血管分布不一致。
脑静脉引流分布图

红色部分皮层静脉的引流区,以额叶、额顶叶、皮层、皮层下为主,最终会引流入上矢状窦;黄色部分以额颞交界区、颞枕交界区为主,最终引流入海绵窦;绿色部分为Labbe静脉引流区,以颞枕部为主,引流入横窦;蓝色部分的脑深部白质以及灰质区为大脑内静脉引流区,最终引流入Galen静脉系。
静脉性脑梗死

左侧颞枕叶明显肿胀,可见大片状异常信号,T2WI呈高信号,T1WI呈略低信号,其内部可见条片状略高信号影,提示合并有出血,上面提到,在动脉性脑梗死亚急性期也可合并有脑出血,但DWI应该是明显弥散受限的,而该患者DWI弥散不受限;提示并非动脉性梗死。

同一患者,左侧横窦、乙状窦血管流空影消失,表现为高信号,结合MRV可见左侧颈内静脉、横窦、乙状窦未显影,诊断为静脉窦血栓形成伴发有静脉性脑梗死。
动脉性与静脉性脑梗死对比
二、出血性卒中
病因:高血压,动脉瘤,血管畸形,脑肿瘤;
常见部位:内囊-基底节、丘脑,其次是小脑、脑干,蛛网膜下腔;
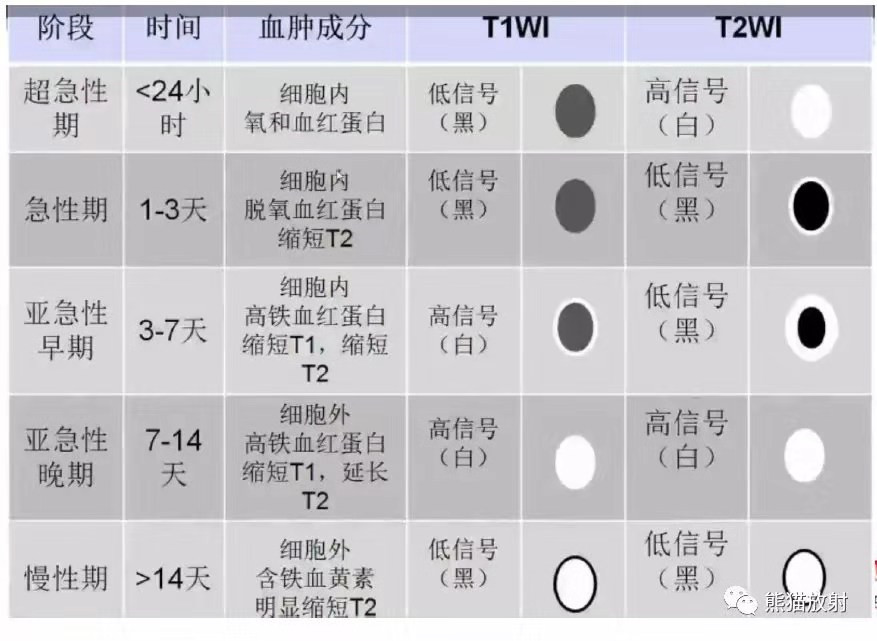
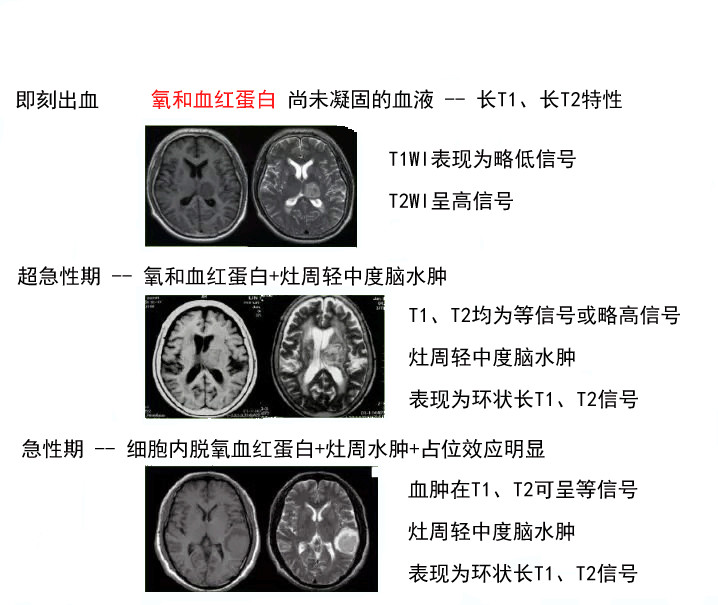
病理分期:急性期(1周内)
吸收期(第2周~2月)
囊变期(>2月)
影像分期:MRI出血各期变化示意图
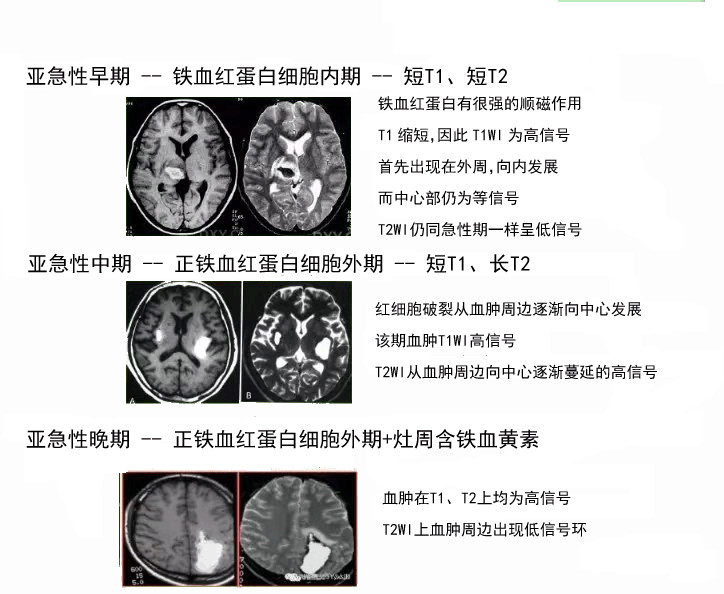
慢性期 -- 血肿缩小+周围水肿消失+灶周含铁血黄素沉积
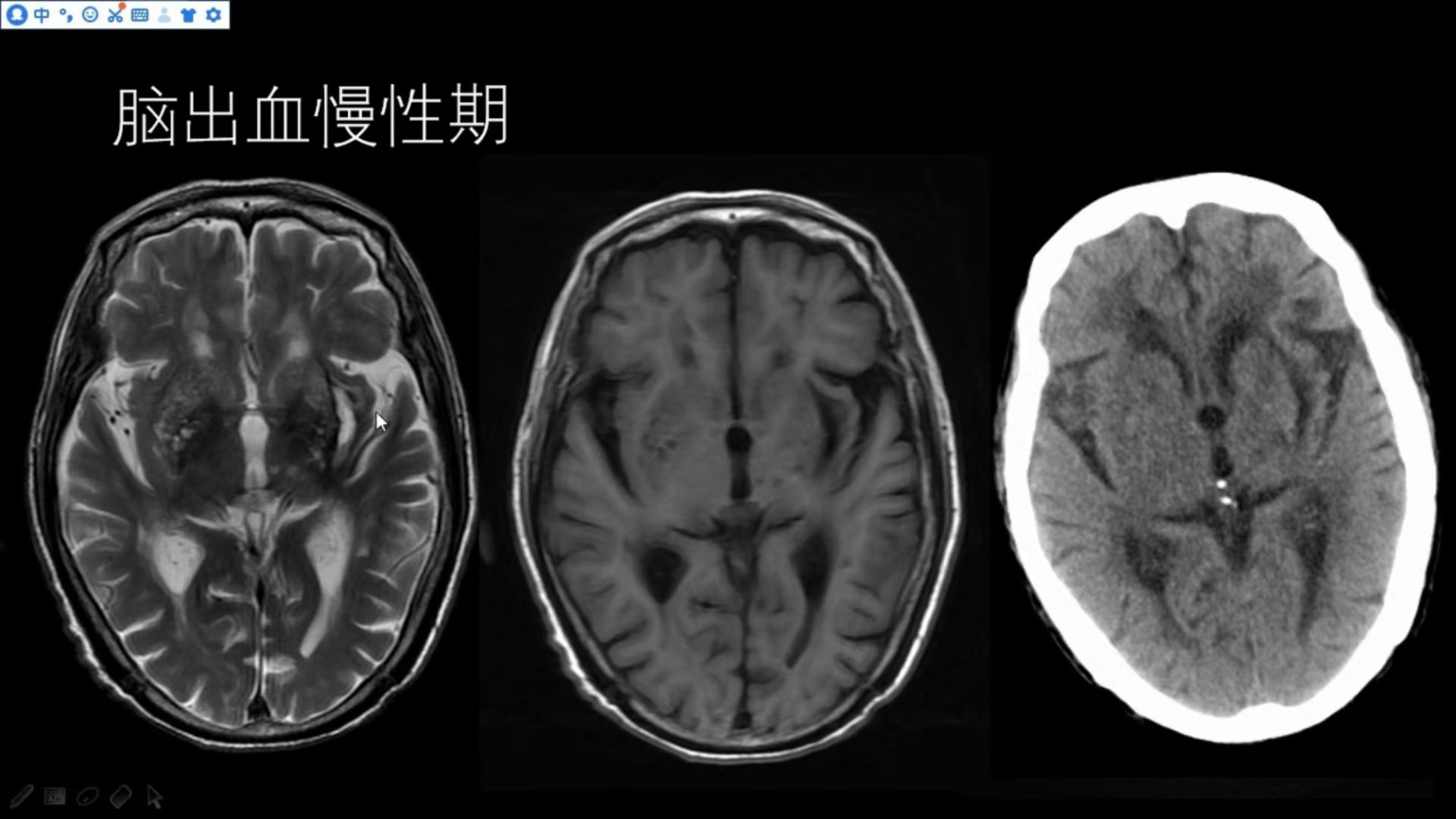
长T1、长T2,液体信号+黑环
蛛网膜下腔出血
颅内血管破裂,血液进入蛛网膜下腔
病因:动脉瘤破裂最常见、高血压、血管畸形、外伤等;
男,70岁,意识不清1h
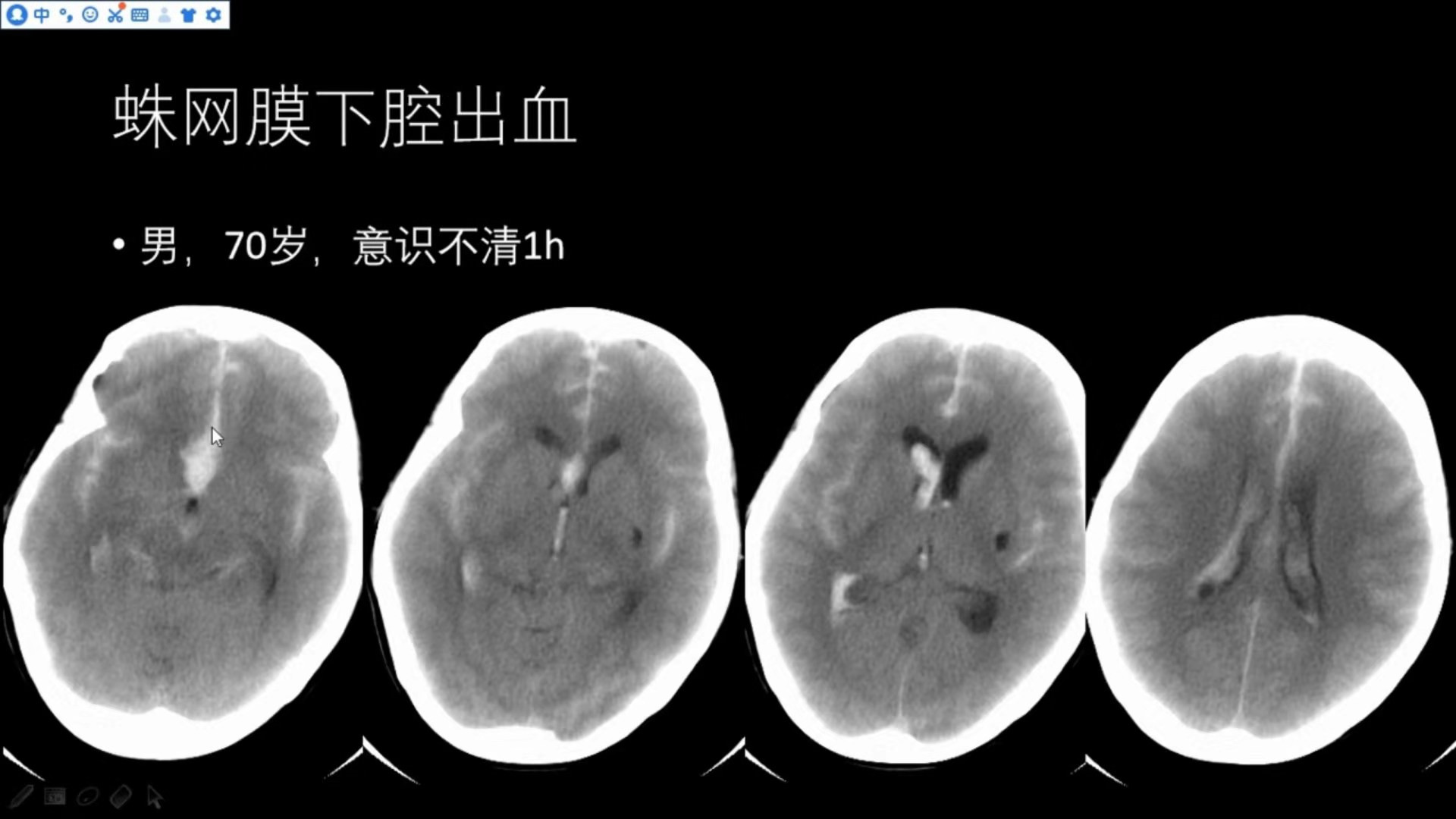
前纵裂、双侧外侧裂、双侧侧脑室及三脑室内均可见高密度出血灶,出血量较大;

同一患者,T2WI可见前纵裂略高信号影,T1WI等信号,与脑白质信号相仿,DWI也是等信号,符合脑出血急性期影像改变;注意观察,T2WI红色方框内可见一结节样或囊袋样异常低信号影,与血管流空影接近,结合患者CT表现大量的蛛网膜下腔出现,考虑前交通动脉瘤破裂出血;

同一患者,加做MRA,可见前交通动脉区有一动脉瘤;
动静脉畸形(AVM)
AVM由脑动脉与静脉直接交通及两者间结构紊乱的畸形血管团构成;
常在20~40岁发病;
大脑中动脉系统发生率高,其次大脑前动脉,累及脑皮质(50%);
AVM并发脑出血发生率40~78%;
典型影像学表现:供血动脉、中心瘤巢、粗大引流静脉;
男,28岁,突发头痛伴全身抽搐3d
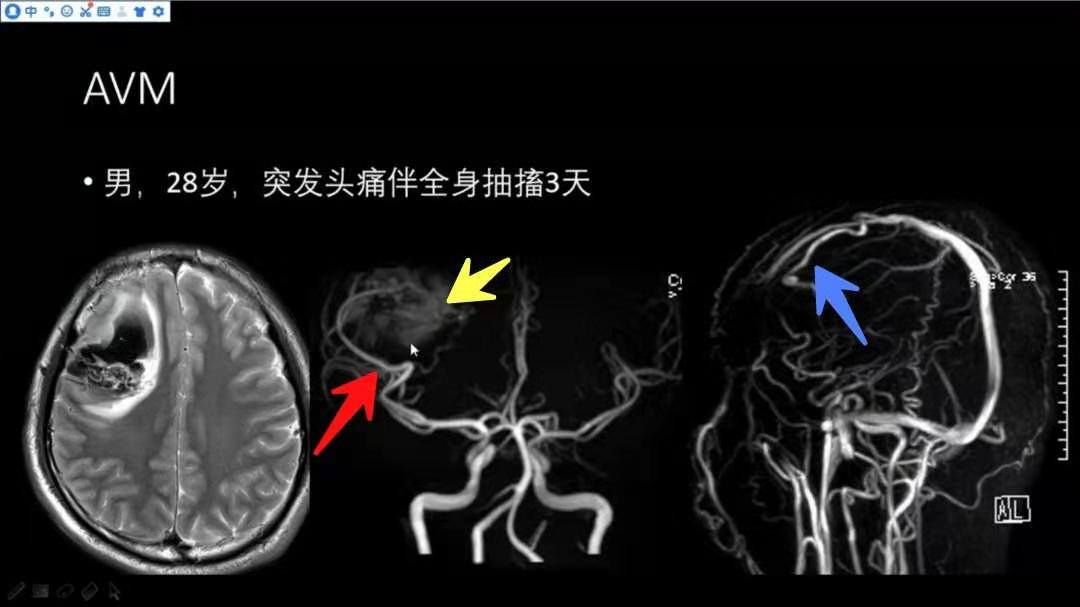
右侧额叶可见一异常信号团,中心以低信号为主,边缘可见到高信号的水肿带,注意,病灶偏后缘可见迂曲的血管流空影表现;结合MRA,可见右侧大脑中动脉向病灶处延伸,与病变关系密切(红色箭头指示),结合MRV,可见病变区延伸出一条静脉,并引流至上矢状窦(蓝色箭头指示);具备供血动脉、瘤巢、引流静脉,AVM的典型影像学表现。
海绵状血管瘤
病灶特点:众多薄壁血管组成的海绵状异常血管团,散发型、遗传型;
占所有血管畸形的5%~16%;
多发生于20~50岁,女性多见;
64%~80%发生于小脑幕上,主要在皮质下;
20%~36%发生于小脑幕下,脑干、小脑蚓部多见;
病理表现:大量不规则网状空间,单层血管壁,缺少肌层及弹力层,内有血栓,其间无脑组织;
反复出血、钙化,含铁血黄素沉积,病灶逐渐增大;
临床表现:无症状,出血,癫痫
影像特点:
CT 30%~50%不显示,可表现<3cm等密度结节,常见钙化;
MRI 爆米花样、桑葚样肿块,中心信号混杂,周围低信号环,亚急性期出血常见液液平面,小病灶表现为点状低信号,增强扫描无强化或轻度强化;
女,29岁(海绵状血管瘤,幕上)

左侧额叶可见一异常结节影,T2WI病变中心呈高低混杂信号,边缘低信号环(含铁血黄素沉积),T1WI呈略低信号,DWI呈低信号
男,46岁,头晕1周(海绵状血管瘤,幕下)
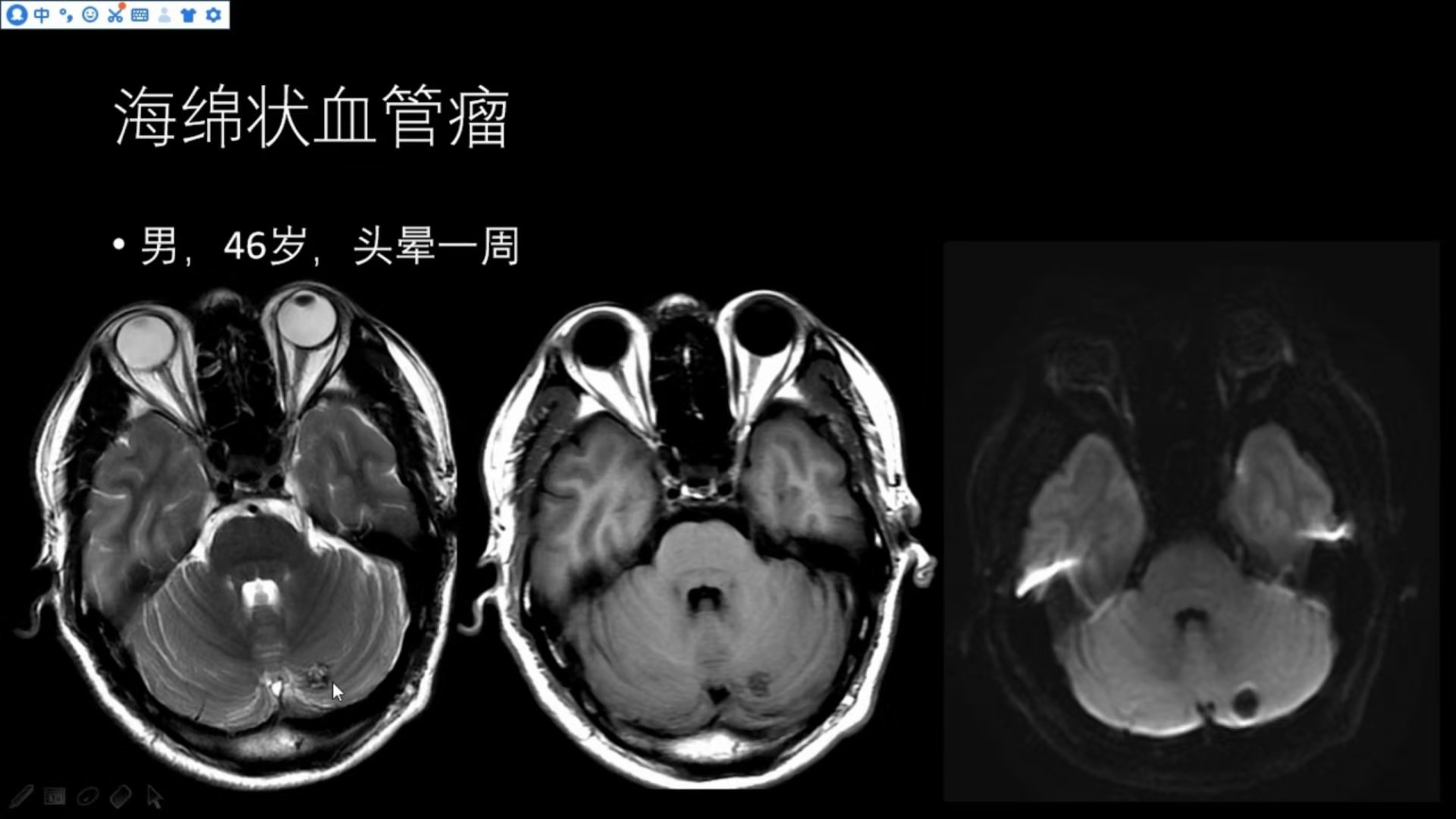
病变在左侧小脑,余影像特点基本同上
女,51岁,间断头痛头晕1月(侧脑室海绵状血管瘤,少见)
该患者于2年前因脑出血住院治疗,当时CT如下图
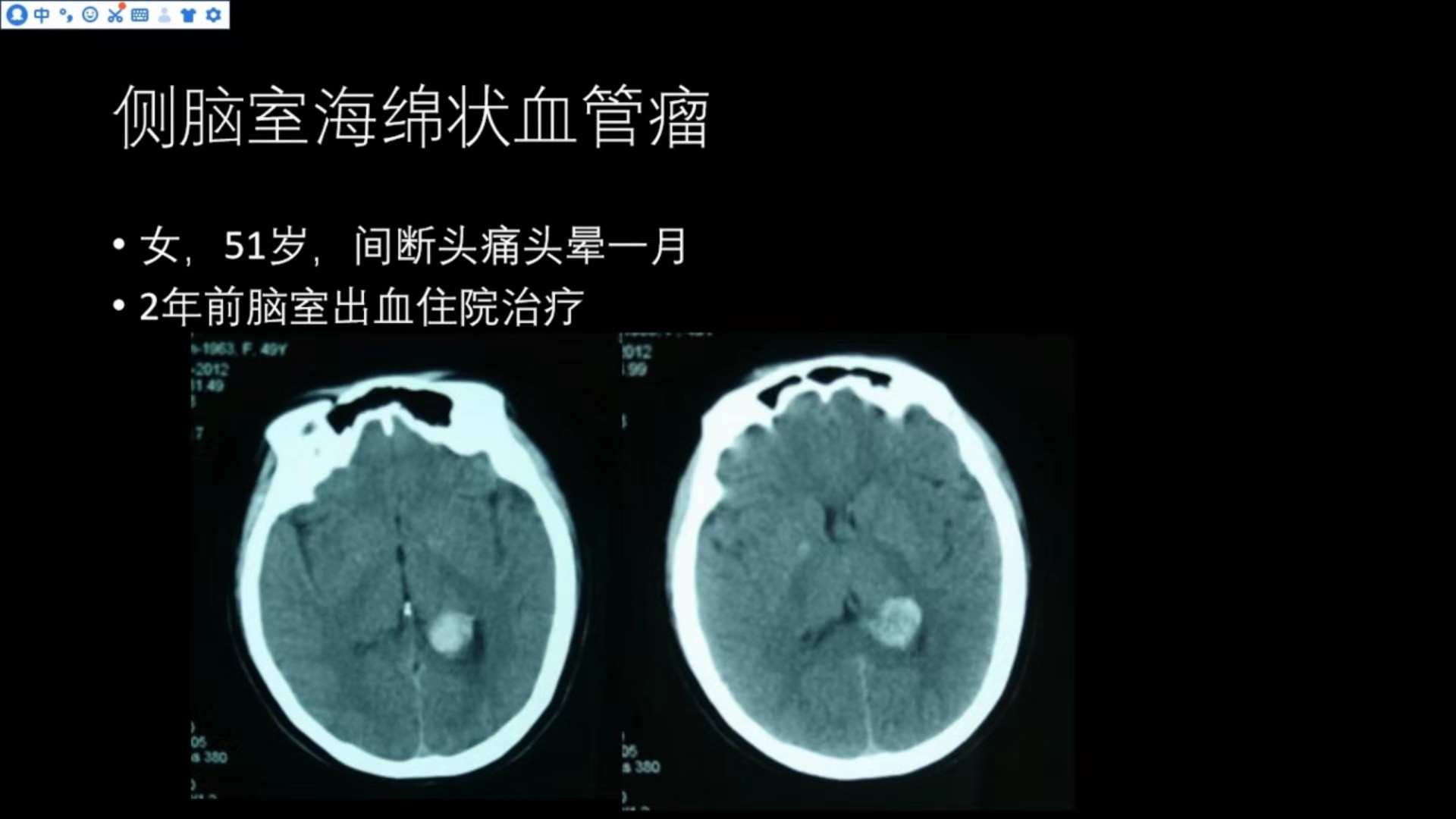
左侧侧脑室后角可见一类圆形的高密度出血灶,边界相对清晰,按脑出血给予对症治疗;
2年来症状间断发作
本次CT如下图
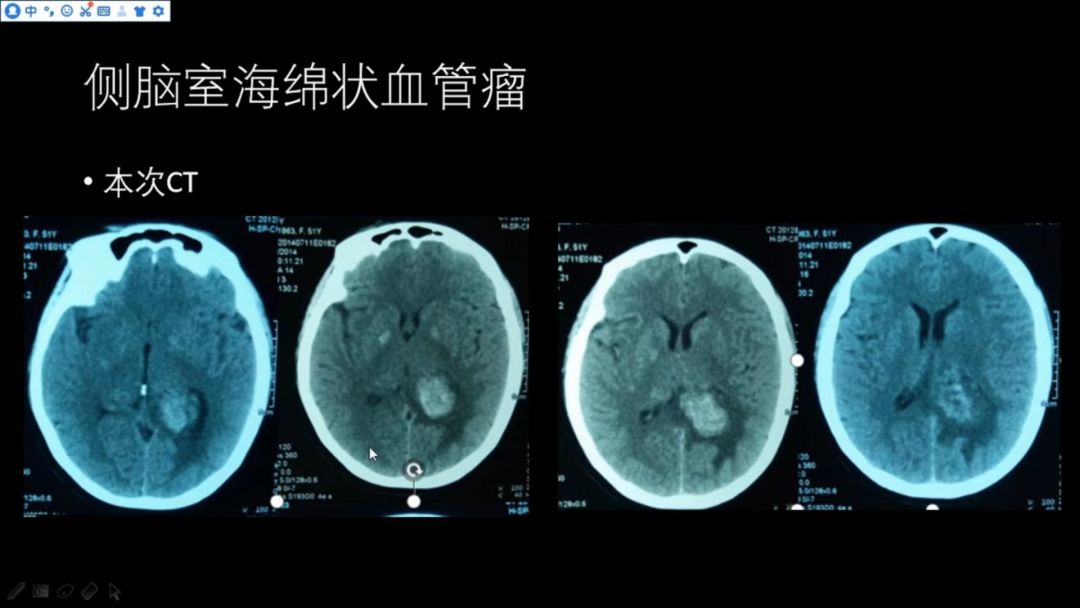
侧脑室高密度灶较前增大,邻近脑实质有低密度的水肿,个别层面可明显看到病灶中心高低密度混杂;

左侧侧脑室三角区扩大,有一占位性病变,T2WI呈高低混杂信号,边缘略可见低信号,与邻近侧脑室壁及脑实质界限相对清晰,邻近脑实质有一定受压水肿;
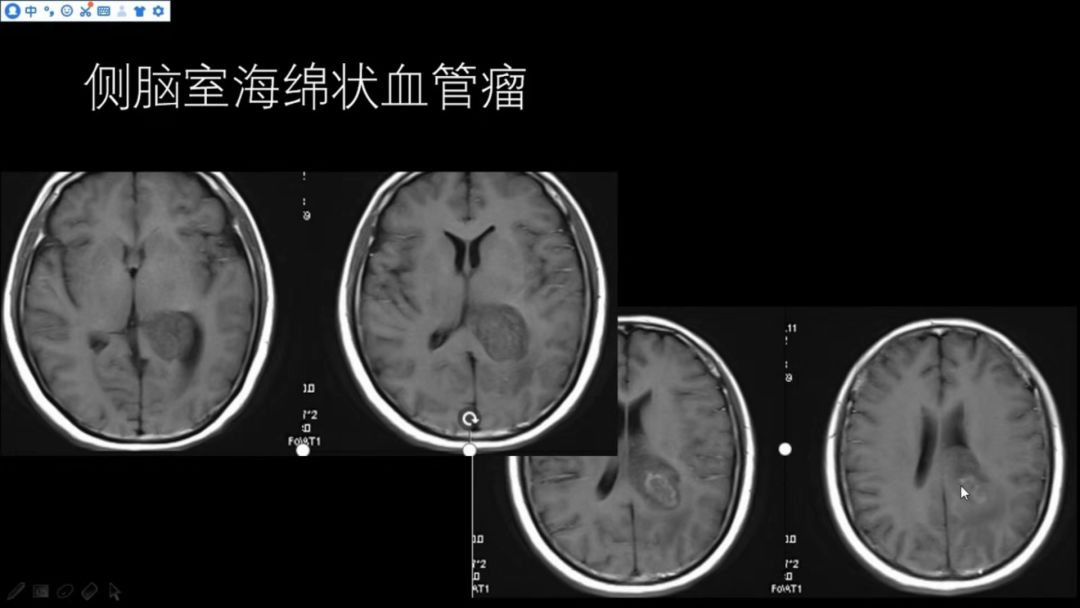
T1WI显示病灶边界清晰,以略低信号为主,内部可见少许略高信号(出血灶);
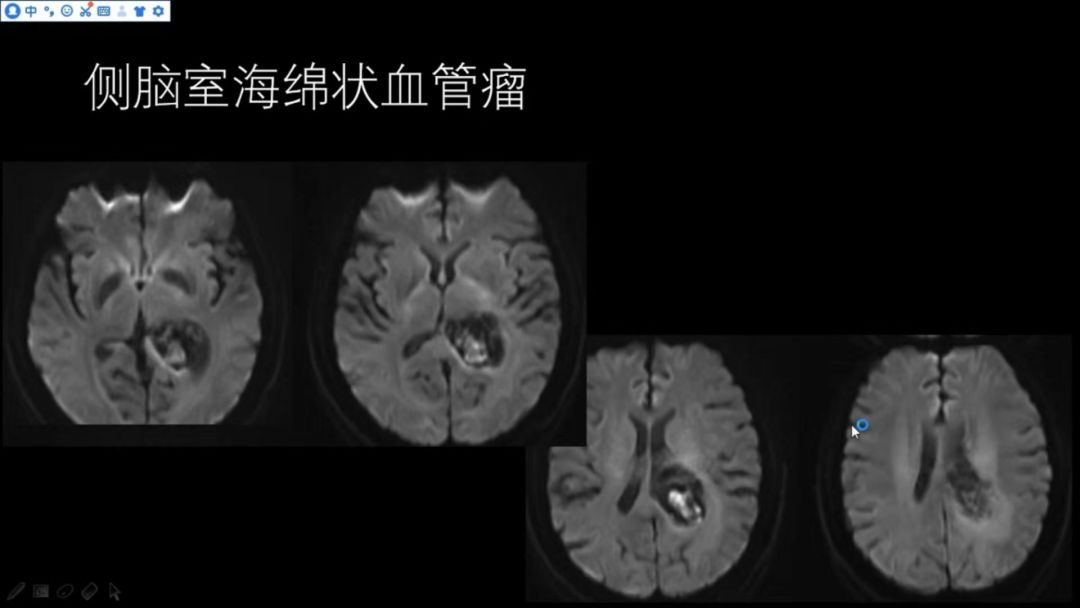
DWI呈高低混杂信号
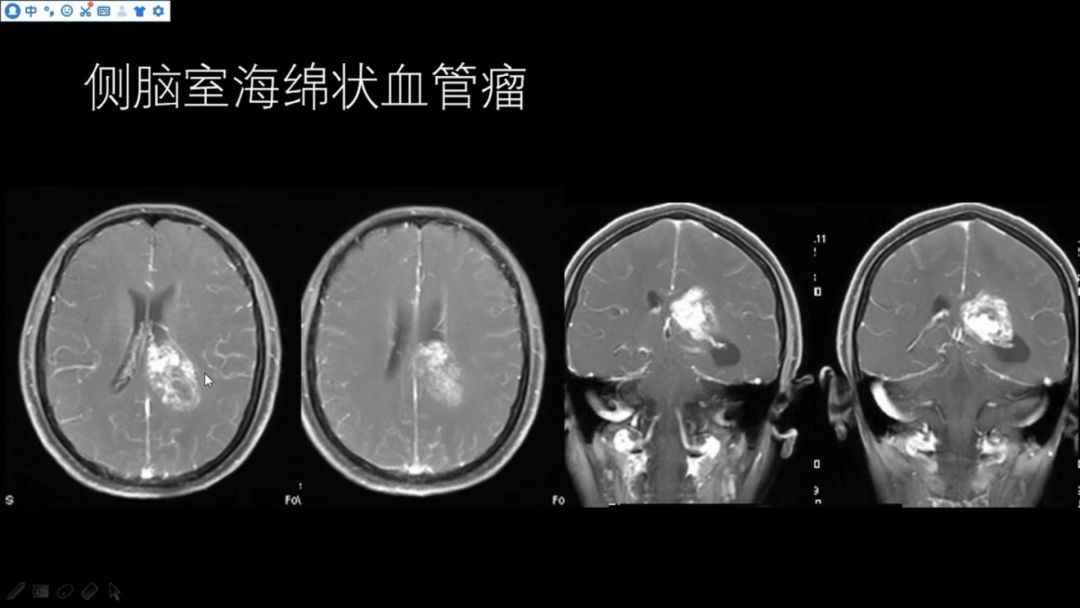
增强扫描病变呈明显不均匀强化,邻近脑实质未见明显异常强化
T2WI信号较混杂,反复出血,发生于侧脑室三角区,该部位的海绵状血管瘤较少见,需要与其他肿瘤(如:室管膜瘤、脑膜瘤、脉络丛乳头状瘤等)相鉴别。
最后病理诊断:侧脑室海绵状血管瘤
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言