Front Immunol:靶向FcRN:治疗天疱疮的新途径
2021-10-14 医路坦克 MedSci原创
天疱疮是一组自身免疫性水疱性疾病,由直接致病的IgG抗体介导,结合与角质形成细胞粘附在皮肤和粘膜上至关重要的桥粒成分,导致棘层松解。靶向FcRN可能是治疗天疱疮的一种有效和安全的治疗策略。

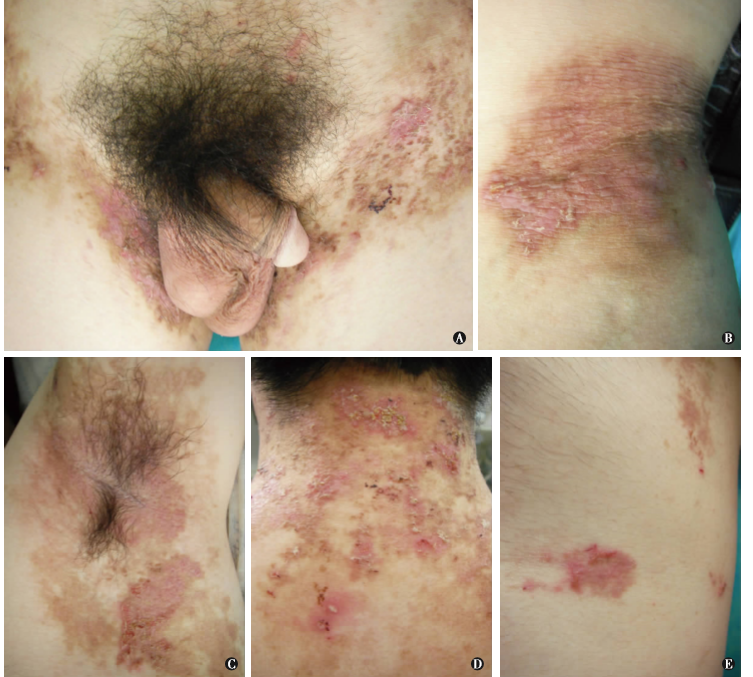
天疱疮是一组自身免疫性水疱性疾病,由直接致病的IgG抗体介导,角质形成细胞粘附与皮肤和粘膜上的桥粒,导致棘层松解。由此产生皮肤和粘膜的水泡,并导致显著的发病率和死亡率。主要的自身抗原是钙粘附素桥粒蛋白(DSG)1和3,循环中的自身抗体水平与疾病活动性相关。治疗天疱疮的主要药物包括全身皮质类固醇、利妥昔单抗去除B细胞、免疫抑制剂霉酚酸酯和硫唑嘌呤,以及静脉注射免疫球蛋白(IVIg)。天疱疮患者的死亡率大约是普通人群的两到三倍,这主要是因为感染的风险增加,这突显了对快速起效和最低限度免疫抑制的新治疗策略的需求。
FcRN是一种主要组织相容性复合体(MHC)相关受体,由重链蛋白和β2微球蛋白组成。FcRN最初被命名为通过胎盘将IgG从母体循环运送到胎儿循环的关键作用,它由多种细胞类型表达,包括血管内皮细胞和抗原提呈细胞(APC)。在血管内皮细胞上,FcRN结合IgG,但不结合其他抗体亚型,保护其免受细胞内降解。内吞的FcRN IgG复合物被分选成可循环的内小体,并被运回细胞膜,在那里释放IgG。相反,游离Ig被分选成溶酶体并被降解。FcRN是为什么IgG的血清半衰期明显长于其他同型抗体(约21天)的原因,也是为什么FcRN是第二代治疗性mAb创新的一部分,增加了体内的半衰期。在APC上,FcRN在T细胞活化所需的MHC分子上发挥抗原摄取和提呈的作用,从而连接体液和细胞适应性免疫反应。最后,FcRN通过在不同的非合作位点结合白蛋白来调节血清白蛋白的动态平衡。FcRN抑制剂作为IgG与FcRN结合的竞争性抑制剂,是降低自身抗体介导的自身免疫性疾病致病IgG的新途径。在天疱疮中,预期的效果是循环中的IgG、IgG免疫复合物(ICs)以及抗DSG1和抗DSG3Igs减少,导致疾病活动性降低。
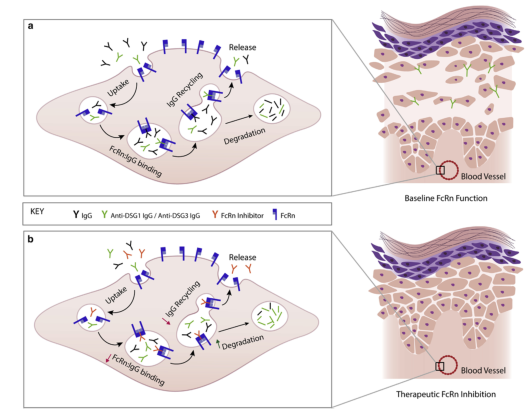
抑制FcRN对天疱疮疾病活动性影响的示意图。(A)基线FcRN功能。FcRN?IgG复合物被有效回收,释放出IgG。循环中的抗DSG1和抗DSG3IgG自身抗体(绿色)破坏皮肤和粘膜中角质形成细胞的粘附,导致天疱疮。此外(未显示),APC内的FcRN介导与IgGIC结合的抗原的呈递,可能导致T细胞活化。(B)治疗性FcRN抑制。FcRN抑制剂(RED)竞争性抑制FcRN-IgG结合导致IgG循环减少,溶酶体中IgG降解增加,循环中抗DSG1和抗DSG3IgG自身抗体减少,天疱疮疾病活动性降低。此外(未显示),抑制APC内的FcRN可能导致抗原提呈和T细胞活化减少。APC,抗原提呈细胞;DSG,桥粒芯糖蛋白;IC,免疫复合物。
ALXN1840(SYNT001)是一种人源化IgG4抗体,可阻断IgG和IgGIC与FcRN的结合。它在减少人类循环中的IgG和IgGIC方面的有效性先前已被证明。在“皮肤病研究杂志”的一篇新文章中,Werth等人描述了一项多中心的OpenLabel安全性和耐受性1b/2期试验,展示了ALXN1840在使用大剂量皮质类固醇、免疫抑制剂或抗CD20药物治疗慢性活动性天疱疮的患者中的疗效和安全性,这些患者对大剂量皮质类固醇、免疫抑制剂或抗CD20诱导的B细胞耗竭没有令人满意的反应。8例天疱疮患者(1例叶性天疱疮和7例寻常型天疱疮)完成了每周5次静脉注射ALXN1830(10 mg/kg)。8人中有4人完成了112天的随访期,4人因病情恶化(3人)或需要增加免疫抑制剂剂量(1人)而被撤回。临床改善,如天疱疮病区指数降低所证明的,在第14天有4名患者,在第5名患者在第28天,在第6名患者在第84天有明显的改善。4名应答者在随访结束时(直到最后一次注射FcRN抑制剂后的84天)保持改善。
正如预期的那样,ALXN1830降低了所有患者的IgG和IgGIC的水平。在6例临床改善的患者中,有4例的血清抗DSG1和抗DSG3IgG滴度也降低。在随访期间,所有水平均恢复到基线水平。ALXN1830治疗总体耐受性良好。循环白蛋白水平未受影响。头痛是6名患者中最常见的不良事件,1名患者出现输液相关反应。1例患者出现皮肤单纯疱疹和耐甲氧西林金黄色葡萄球菌感染,继发于全身抗生素引起的肾脏损伤;然而,这些事件被认为与ALXN1830无关。
这项研究的结果表明,FcRN抑制剂可能是我们治疗天疱疮的令人兴奋的新工具。但仍有几个重要的问题。首先,就疗效而言,我们如何预测哪些患者服用FcRN抑制剂后会有所改善,哪些患者会保持这种反应?将需要更大的群体来回答这个问题。这项研究的一个令人惊讶的发现是,尽管循环中的IgG、IgGIC、抗DSG1和抗DSG3恢复到基线水平,但在6名患者中有4名患者在治疗期间仍保持临床改善。4名患者的临床改善一直维持到随访结束(长达84天)。作者认为,这一发现可能是由于ALXN1830对细胞内FcRN功能的持久影响。考虑到FcRN促进的APC抗原摄取在抗原呈递中的潜在作用,T细胞活化减少也有可能是一个促成因素。这些假设值得进一步分析。
第二,在安全性方面,除了头痛和输液相关反应外,还有哪些不良事件可能与FcRN抑制剂有关?所有亚类血清IgG的降低可能会增加感染的风险,因此在短期疗程后使用FcRN抑制剂可能需要额外的免疫球蛋白治疗。此外,正如针对IVIg所指出的那样,抑制FcRN可能会减弱疫苗接种反应。此外,FcRN抑制剂有望阻止IgG通过胎盘从母体转运到胎儿循环,因此孕妇使用该药可能是禁忌。
第三,FcRN抑制剂在天疱疮现有治疗方案中的地位。全身性皮质类固醇可在B细胞耗尽或其他免疫抑制剂的利益相关效应之前实现疾病的快速控制,但大剂量和长时间的病程往往与严重的短期和长期发病率有关。FcRN抑制起效快,在疾病表现时可能是一种有效的类固醇节制疗法,可能起到B细胞耗竭的桥梁作用。然而,有必要进行调查,以确保抑制IgG循环不会影响利妥昔单抗的疗效,利妥昔单抗是一种具有人IgG恒定区的嵌合单抗。抑制FcRN对天疱疮红斑也可能有效,在调整其他长期药物的同时加速缓解。抑制FcRN也可能对难治性天疱疮有帮助。综上所述,FcRn抑制可能与现有的降低IgG和IgGIC的治疗方法(包括IVIg、血浆交换和免疫吸附)占据不同但重叠的空间。与FcRN抑制类似,IVIg被认为通过竞争性FcRN结合缩短致病性自身抗体的半衰期。抑制FcRN可能比静脉注射免疫球蛋白更可取,潜在地具有较低的血栓形成和无菌性脑膜炎的风险。多项临床试验正在进行中,测试从Bruton的酪氨酸激酶(BTK)抑制剂到DSG3嵌合自身抗体受体T细胞疗法的新药物。随着新的阶梯被添加到治疗阶梯上,FcRN抑制剂在天疱疮中的作用将不断被重新评估。
FcRN抑制剂也可能被证明与其他自身抗体介导的自身免疫性疾病的治疗相关。早期候选疾病包括慢性炎症性脱髓鞘多神经根神经病、特发性血小板减少性紫癜、重症肌无力、格雷夫眼病、胎儿和新生儿溶血性疾病、视神经脊髓炎和温热自身免疫性溶血性贫血。具有不同结构和生物物理性质的多种FcRN抑制剂目前正在开发中。例如,除了天疱疮外,FcRnbinding IgG1 Fc片段efgartigimod正在进行免疫性血小板减少性紫癜和重症肌无力的临床试验。扩展到系统性自身免疫性疾病,如冷球蛋白血症血管炎、类风湿性关节炎和系统性红斑狼疮,可能即将出现。最终,这种新疗法承诺的交付不仅取决于证明的有效性和安全性,而且还取决于国家、种族、民族和社会经济群体的可获得性和可负担性。
总之,这项精心设计的研究结果表明,靶向FcRN可能是治疗天疱疮的一种有效和安全的治疗策略。FcRN抑制剂起效快,作用机制有针对性,在需要快速控制疾病时,在诊断时可以作为类固醇保留疗法,在B细胞耗竭疗法或其他免疫抑制剂的维持治疗期间,也可以用于控制红斑。基于强大的科学基础,这一新兴药物类别的作用机制体现了从工作台到床边的翻译研究的前景,并对其他自身抗体介导的自身免疫性疾病具有深远的影响。虽然还需要进一步的研究,但抑制FcRN代表着天疱疮治疗方面向前迈出的重要一步。
原始出处:
Bosch-Amate X, Iranzo P, Ivars M,Targeting the FcRn: A Novel Approach to the Treatment of Pemphigus,Front Immunol 2021;12

本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










#新途径#
36
#FcRn#
38
#CRN#
43
学习
61
学习
60