-
2021-11底 无诱因出现左大腿根部红肿、疼痛伴局部皮温升高,无皮肤破溃、脱屑,无发热,当地医院考虑“左下肢丹毒”,先后予以青霉素、头孢类抗感染,无好转。 -
2021-12-10 出现发热,Tmax 38.5℃,伴畏寒,无寒战,无咳嗽咳痰、腹痛腹泻、尿频尿痛等。2021-12-24 当地医院查:WBC 2.80X10^9/L,N 56.6%,Hb 159g/L,PLT 154 X10^9/L,CRP 10.16mg/L; ALT/AST 74/188U/L,ALB 39.9g/L;下肢静脉彩超:左大腿肿胀明显,左下肢静脉血流通畅。给予左氧氟沙星抗感染治疗,症状无好转。 -
2021-12-30 就诊我院门诊:WBC 3.58X10^9/L,N 72%,Hb 155g/L,PLT 70X10^9/L, CRP 37mg/L,ESR 4mm/H,PCT 0.11ng/ml,ALT/AST 99/268U/L,LDH 1150U/L,ALB 31g/L,Cr 84μmol/L。建议住院诊治,患者要求回当地医院。12-31回当地医院行多次血培养阴性;左髋MR:左侧大腿根部、髋部、臀部及左侧盆底肌肉软组织弥漫肿胀,考虑炎症改变;胸部CT:右肺下叶小结节(未见影像)。心超未见异常。予哌拉西林/他唑巴坦抗感染,左下肢红肿热痛加重,逐渐蔓延至会阴部;发热加重,Tmax 39.5℃。为明确发热、下肢红肿原因2022-01-11收入我科。 -
病程中患者精神稍萎靡、胃纳欠佳,体重无明显下降。
-
T 38℃,P 100次/分,R 20次/分,BP 86/66mmHg -
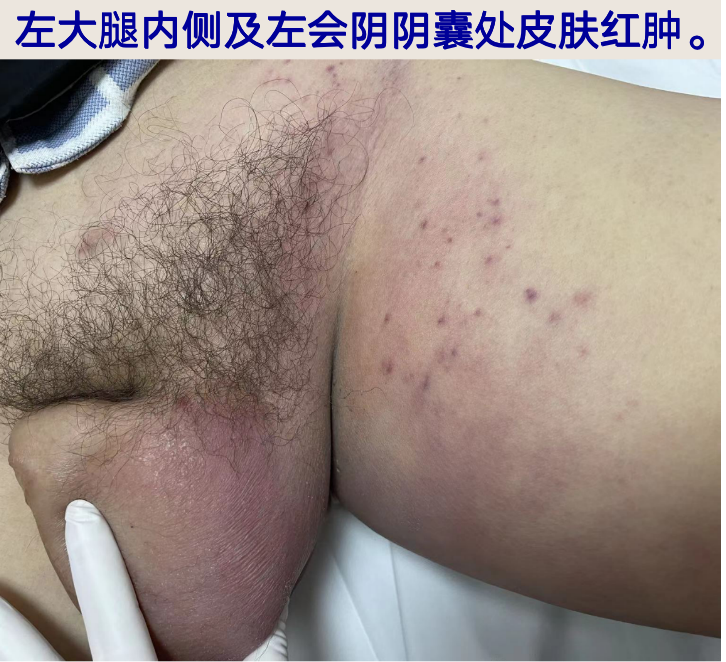
浅表淋巴结未及肿大,双肺未及干湿啰音,腹软,肾区叩痛阴性,脊椎压痛阴性;左大腿内侧、左会阴及阴囊处皮肤红肿,皮温稍高,皮肤无破溃,轻度触痛;阴囊肿胀明显;左侧胸壁较右侧稍饱满,质地稍硬,轻度压痛。
-
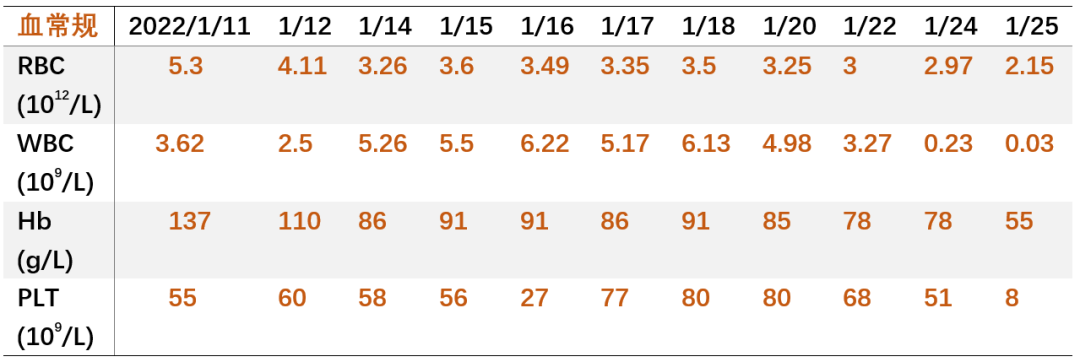
血常规:, WBC 3.62X10^9/L,N% 85%,Hb 137g/L,Plt 55 X 10^9/L; -
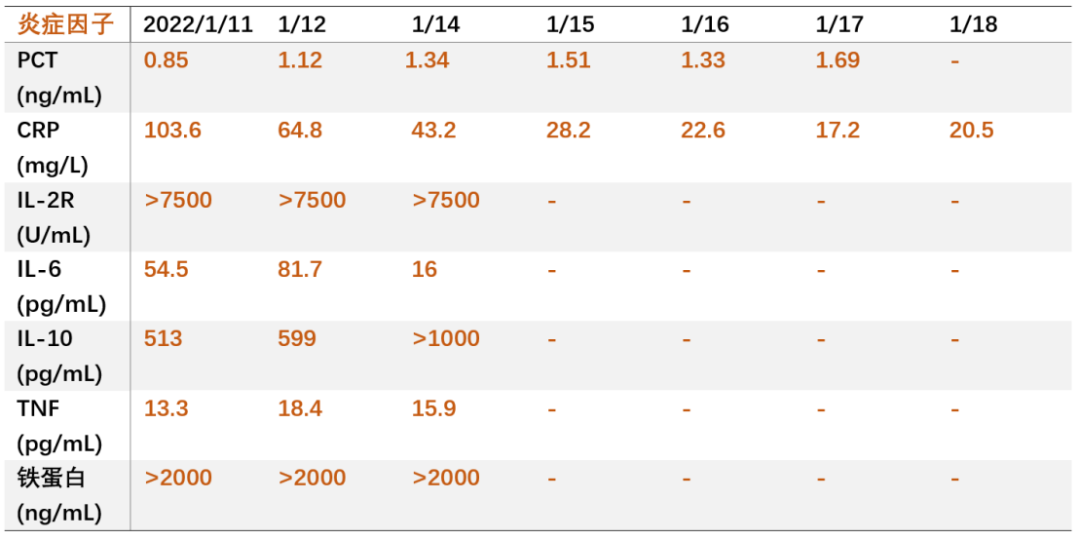
炎症标志物:hs-CRP 103.6mg/L,ESR 2mm/H,PCT 0.85ng/ml;铁蛋白 >2000ng/mL; -
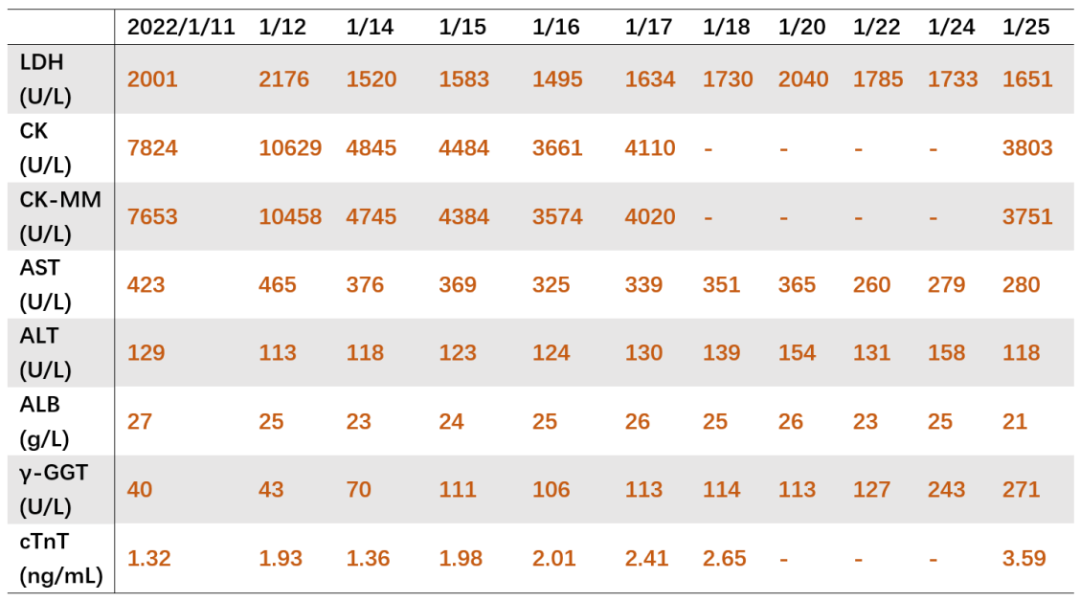
生化:ALT/AST 129/423U/L,LDH 2001U/L,TB/CB 19.3/5.0μmol/L,Alb 27g/L,Cr 201μmol/L,e-GFR 35ml/min/1.73m2,UA 580μmol/L,Na/K/Cl/Ca 124/3.9/88/1.89mmol/L; -
肌酶及心肌酶谱:CK/CK-MM 7824/7653U/L,cTnT 1.32ng/mL,pro-BNP 72.1pg/mL; -
出凝血:PT 11.6s,APTT 33.9s,FIB 176 mg/dL,D-D 6.25mg/L; -
血浆EBV-DNA 6.9 X10^4,单个核细胞EBV-DNA 6.2 X10^4; -
T-SPOT.TB A/B 0/0,G试验、血隐球菌荚膜抗原、CMV-DNA:均阴性, -
自身抗体均阴性,IgG 4.92g/L,IgM 2.31g/L, IgA/IgE/IgG4均正常,补体正常; -
NSE 47.8ng/mL,余肿瘤标志物、甲功、免疫固定电泳均阴性; -
细胞免疫:CD4/CD8 1.8,CD4 180cells/ul,CD8 97cells/ul。 -
细胞因子:TNF 13.3pg/mL,IL-2R >7500U/mL,IL-6 54.5pg/mL,IL-10 513pg/mL。
-
心电图:窦性心动过速。 -
心超:未见异常。
患者青壮年男性,亚急性起病,病程1月余,主要表现为左下肢、会阴部、阴囊红肿热痛伴发热,WBC、血小板下降,凝血功能异常,CRP、PCT、铁蛋白等炎症标志物升高,肝酶、LDH、肌酶明显升高,并出现肾功能不全;常规抗细菌治疗无效,病情逐渐加重,外院MRI:左侧大腿根部、髋部、臀部及左侧盆底肌肉软组织弥漫肿胀,考虑炎症改变。诊断及鉴别诊断考虑如下:
-
丹毒:丹毒是一种浅表性蜂窝织炎,通常由β-溶血性链球菌感染引起,其次为金黄色葡萄球菌。患者通常表现为急性发病的边界清楚的红斑样温热水肿性斑块。皮肤症状常伴有发热及淋巴结肿大。该患者起病时皮肤表现丹毒表现相似,同时存在发热表现,但患者外院髋部MRI显示左侧大腿根部、髋部、臀部及左侧盆底肌肉软组织弥漫肿胀,为深部软组织病变,且患者血象表现出三系下降、肌酶升高等与丹毒表现不符,另外,患者青年男性,无免疫抑制基础,否认皮肤损伤史,外院使用抗生素治疗效果不佳,不支持丹毒诊断。可行病灶组织活检送细菌培养及mNGS检测,以明确或排除本病诊断。 -
其他病原体:革兰阴性杆菌如肺炎克雷伯杆菌,以及厌氧菌、结核与非结核分枝杆菌、诺卡菌等也可表现为皮肤软组织感染。有些感染毒性症状严重如肺炎克雷伯杆菌,不少病原菌感染可出现不同的化脓性表现,可累及全身多个器官。鉴别诊断有赖于微生物学和组织病理学检验结果。本例表现不典型,可行病灶组织活检送细菌、真菌、分枝杆菌培养及mNGS检测,以明确或排除诊断。
-
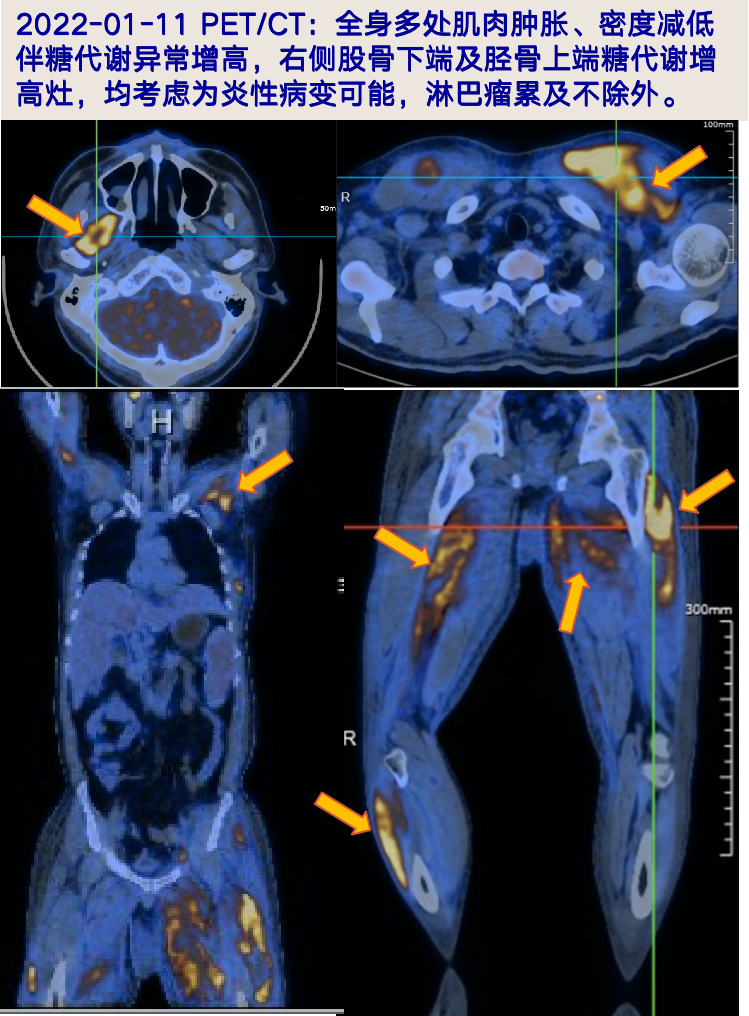
2022-01-11 PET/CT:1.全身多处肌肉(右侧翼外肌、颈项部、双上肢多处肌肉、双侧胸大肌、前锯肌右侧背阔肌、左侧竖脊肌即斜方肌、双侧腹肌、臀部即双下肢多处肌肉)肿胀、密度减低伴糖代谢异常增高,右侧股骨下端及胫骨上端糖代谢增高灶,均考虑为炎性病变可能,淋巴瘤累及不除外,请结合临床;2.双侧颈部、锁骨区、腋窝、盆壁及腹股沟淋巴结炎可能;全身皮下水肿;3.脾脏肿大;双侧睾丸鞘膜积液。
-
2022-01-11 行血培养及血mNGS,予哌拉西林钠/他唑巴坦钠3.375g q8h抗感染,辅以补充白蛋白、保肝护肾、碱化尿液、水化、利尿、升血小板、预防性抗凝、纠正电解质紊乱等对症治疗; -
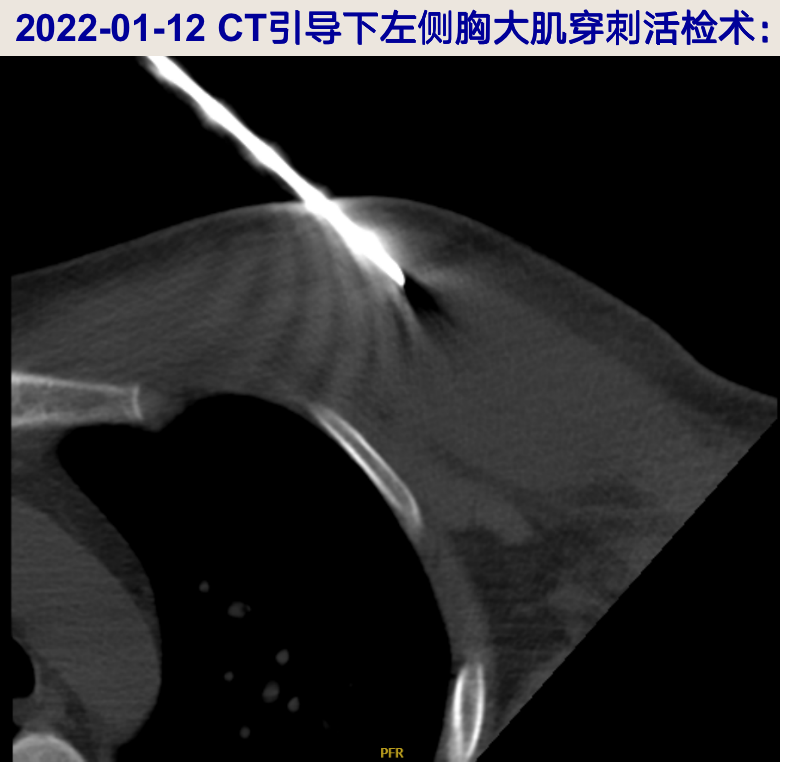
2022-01-12 行CT引导下胸大肌穿刺活检术,穿刺组织送检细菌、真菌涂片及培养阴性,涂片找抗酸杆菌阴性,Xpert MTB 阴性;
-
2022-01-13 胸大肌活检组织初步病理:(肌肉组织)显著退变坏死组织,其间见异型细胞,考虑恶性肿瘤。

-
2022-01-13 患者持续高热,Tmax 39.8℃,血压偏低,波动于85-90/46-50mmHg,全身水肿明显;铁蛋白>2000ng/mL, IL-2R >7500U/mL,三系下降伴低纤维蛋白血症,LDH、肌酶明显升高,肝肾功能不全,疾病进展迅速,多器官功能受损;考虑淋巴瘤进展累及全身肌肉、多器官,不除外噬血综合征可能;据血液科会诊意见,予以地塞米松15mg qd ivgtt抗炎;遵肾内科会诊行血液透析治疗1次。 -
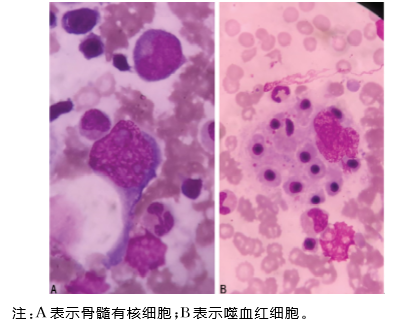
2022-01-13 行骨髓涂片及活检;骨髓涂片:三系增生活跃,粒系各期均见及可见毒性颗粒,部分幼粒可见巨幼变;片中能见1.5%吞噬性组织细胞,吞噬血细胞现象易见。

-
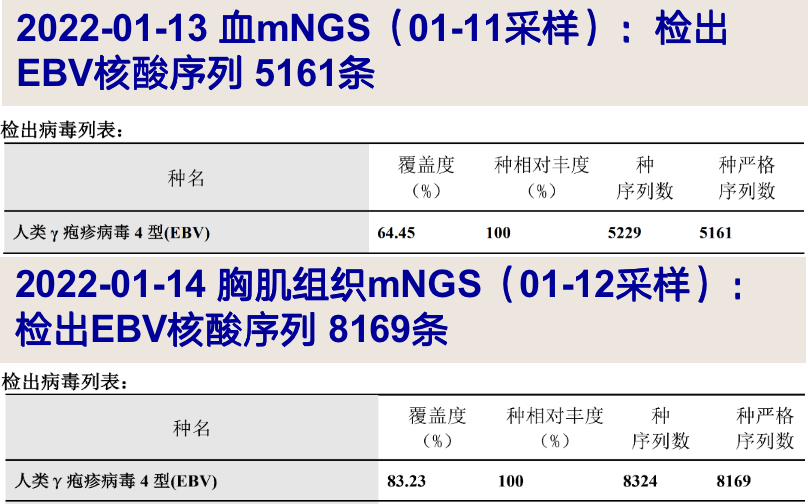
2022-01-13 血mNGS(01-11采样):检出大量EBV核酸序列; -
2022-01-14 胸大肌活检组织mNGS(01-12采样):检出大量EBV核酸序列; -
2022-01-16 血培养(01-11送检):阴性;
-
2022-01-14~2022-01-16:患者仍持续高热,考虑淋巴瘤伴嗜血综合征,疾病进展迅速,肿瘤负荷大,多器官功能受损加重,三系下降及凝血功能进一步恶化,DIC倾向,01-14予冰冻血浆、人纤维蛋白原改善出凝血功能,血及胸肌mNGS检出大量EBV,未检出其他病原体,多次血培养阴性,无细菌感染依据,于01-16停用哌拉西林钠/他唑巴坦钠。 -
2022-01-17 骨髓活检病理:三系细胞数目、形态与分布未见明显异常;未见明显噬血细胞现象 -
2022-01-17 骨髓mNGS:检出大量EBV核酸序列;

-
2022-01-18 左侧胸大肌穿刺活检病理(01-12采样):考虑NK/T细胞淋巴瘤,鼻型;EBER(+)。
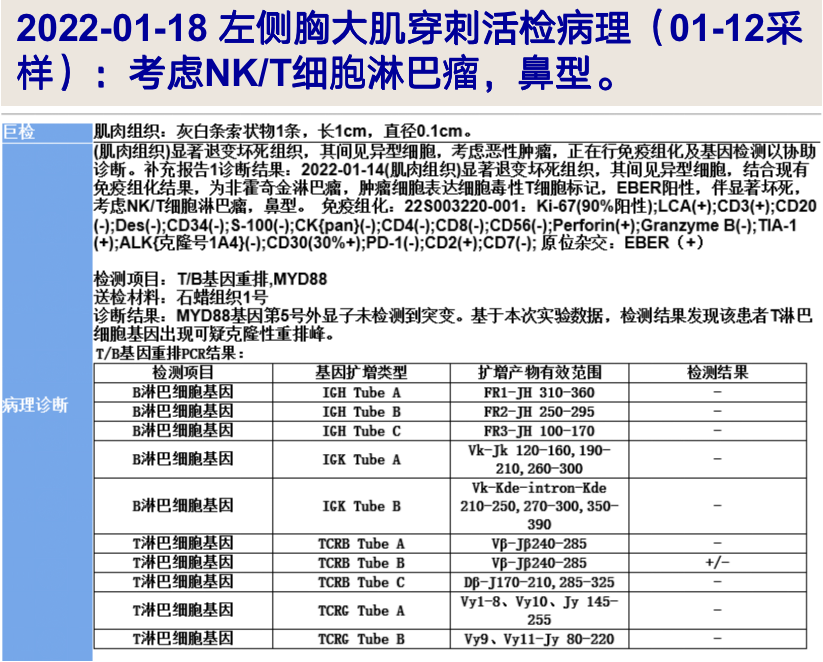
-
2022-01-17 确诊非霍奇金性淋巴瘤,转血液科。 -
2022-01-18 起行第一周期EPOCH方案化疗,同时予水化、碱化、镇吐、预防感染等对症治疗。 -
2022-01-25 随访血 WBC 0.03X10^9/L(白细胞太少,无法分类),Hb 55g/L,Plt 51 X 10^9/L;ALT/AST 118/280U/L,LDH 1651U/L,Alb 21g/L,Cr 161μmol/L,e-GFR 46ml/min/1.73m2, UA 236μmol/L; CK/CK-MM 3803/3751U/L, cTnT 3.59ng/mL,pro-BNP 3757pg/mL;PT 15s,APTT 50.7s,FIB 314mg/dL,D-D 23.95mg/L;床旁X片:两肺渗出;化疗后患者进入骨髓抑制期,粒细胞缺乏伴发热,全身散在瘀斑伴鼻出血,全身水肿伴阴囊肿胀加重,无法自行解便,请泌尿外科会诊导尿失败;并出现呼吸困难伴低氧血症,予BiPAP呼吸机维持;患者肿瘤进展迅速,肿瘤负荷大,多器官功能衰竭,家属放弃抢救,要求自动出院。
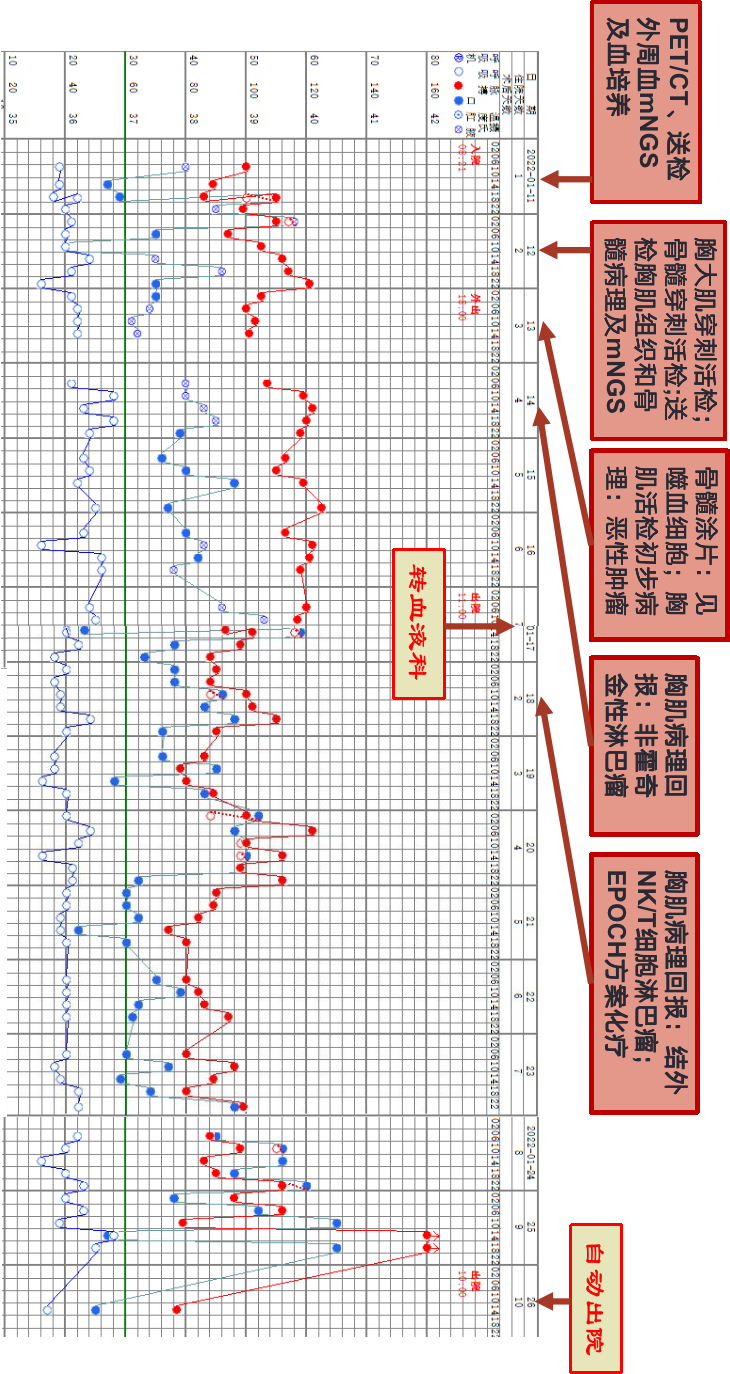
-
结外NK/T细胞淋巴瘤(IV期B组,IPS 3分) -
噬血细胞综合征
患者青壮年男性,亚急性病程,主要表现为左下肢、会阴部、阴囊红肿热痛伴高热,炎症标志物明显升高,多脏器功能衰竭,并伴有噬血细胞综合征,影像学见全身多处肌肉软组织、骨关节、淋巴结多脏器受累,血及胸大肌组织检出大量EBV核酸序列,胸大肌活检病理符合结外NK/T细胞淋巴瘤,鼻型,EBER(+),故诊断明确。
-
鼻型结外自然杀伤(natural killer, NK)/T细胞淋巴瘤(extranodal NK/T cell lymphoma, nasal type, ENKL)是一种以结外表现为主的罕见非霍奇金淋巴瘤亚型,大多数病例起源于NK细胞,但有极少数起源于细胞毒性T细胞;ENKL通常会引起血管损伤和组织破坏,并与EBV感染有较强相关性,几乎所有病例都含有游离的单克隆EBV DNA;绝大多数患者表现为局限性病变,可能累及的结外部位可为原发部位,或是原发肿瘤直接扩散所致,这些部位包括上呼吸道、Waldeyer氏环、胃肠道、皮肤、睾丸、肺部、眼部或软组织。淋巴结可能继发性受累,但偶尔可为原发部位。骨髓受累和B症状(即,发热、盗汗、体重减轻)分别见于约10%和35%的患者。全身性B症状或乳酸脱氢酶水平升高分别见于34%和46%患者。部分ENKL患者因为需要立即干预的医疗急症而就诊,例如噬血细胞综合征、感染或出血。重要的是,大约3%的ENKL伴有噬血细胞综合征,这是一种通常会致命的并发症,可能表现为高热、斑丘疹、存活不良、中枢神经系统症状、肝脾肿大、淋巴结肿大、血细胞减少、凝血病、肝功能异常或血清铁蛋白水平极高。 -
本例患者青年男性,亚急性起病,病程1月余,以下肢皮肤及阴囊红肿伴高热起病,起病后外院多次就诊,未能明确诊断,外院MRI提示全身多处肌肉软组织肿胀,炎症可能性大,对诊断具有一定的迷惑性,且患者皮肤病灶表现类似丹毒样皮肤病变,使得起病最初对肿瘤性疾病的警惕性不够。中山感染科已诊断多例以类似丹毒样皮肤表现起病的淋巴瘤患者,诊断此类淋巴瘤积累了不少成功经验。患者丹毒样皮肤病变伴高热,肝肾功能受损,三系下降,LDH、铁蛋白、细胞因子升高明显,根据既往经验,高度怀疑淋巴瘤,患者入住中山感染科后即安排PET/CT,快速全面明确病灶累及部位,并清楚显示病灶代谢活跃情况,据此选择胸肌病灶行穿刺活检,入院2天即明确淋巴瘤诊断,最终通过胸肌活检病理及骨髓活检病理诊断ENKL;同时送检血及活检组织mNGS,均检测出大量EBV,未见其他病原学依据,且血培养多次阴性,也加强了淋巴瘤诊断方向。PET/CT无论对于肿瘤性疾病还是感染性疾病,尤其是多脏器多部位受累的疾病,可以快速全面明确病灶累及部位,对于全面评估病情指导活检部位具有重要参考价值;而mNGS诊断手段快速且精准地排除感染性疾病,对快速确定诊断方向起到了至关重要的作用。根据流行病学调查显示晚期ENKL预后极差,5 年生存率约为25%,而伴有嗜血综合征患者3年总生存率约18.4%,5年总生存率约12.2%。该患者明确诊断前已出现噬血细胞综合征,肿瘤负荷大,多脏器受累,预后极差,因此虽已快速明确诊断并及时治疗,仍无法阻止病情迅速进展恶化。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









赞助
45