流式细胞学助力结外NK/T细胞淋巴瘤合并噬血综合征患者的诊疗
2023-05-29 黄睿 王倩 新疆维吾尔自治区人民医院 “检验医学”公众号 发表于上海
在明确诊断治疗后,患者临床症状有效缓解,监测细胞因子发现异常升高的因子均呈于下降趋势。可见细胞因子测定在病情监控与判断病情发展有明显的优势,同时具备成为细胞因子风暴预警的生物标志物的潜力。
前 言
噬血细胞综合征(hemophagocytie syndrome , HPS) 又称噬血细胞性淋巴组织细胞增生症(hemophagocytie lymphohistiocytosis , HLH),它不是一种独立的疾病,而是一组临床综合征。临床特征是持续性发热、肝脾大、血细胞减少及在骨髓、肝脾和淋巴结的组织细胞噬血现象[1]。
HPS分为原发性和继发性两种类型,恶性肿瘤特别是恶性淋巴瘤是引起成人继发性HPS的主要原因[2]。结外NK/T细胞淋巴瘤相关性HPS( NK/T-LAHS)在临床上少见且致死率极高[3-4],其临床表现不典型 ,早期诊断困难 ,治疗效果差 ,预后不佳 ,值得临床医师重视。
案例经过
主要病史:患者,男性,52岁,2020年底无明显诱因出现眼黄、尿黄,伴午后发热、腹胀,当地医院诊断“1.急性胆道感染2急性肝功能损害3肝硬化(代偿期)门静脉高压”,对症处理后病情好转出院。2021年2月患者眼黄、尿黄加重,间断出现发热,体温最高可达40°C(持续约1周),伴有下肢水肿纳差、乏力等不适,收住于新疆维吾尔自治区人民医院感染科治疗。
入院查体:一般情况可,肝病面容,皮肤色泽黄染,肝掌,巩膜明显黄染,腹部外形略膨隆,胆囊区无压痛及反跳痛,双下肢轻度水肿,其余无异常。
个人史:饮酒史30年,近4年饮酒量少。
实验室检查结果:
血常规:白细胞:2.16×109/L(4.0-10.0×109/L)-危急值
红细胞:3.75×1012/L(4.0-5.5×1012/L)
血小板计数:92×109/L(100-300×109/L)
中性粒细胞数:0.47×109/L(1.8-6.3×109/L)
淋巴细胞百分比:71.7%(20%~50%)
肝功能:总胆红素:56.77umol/L (<21umol/L)
谷丙转氨酶:172.42U/L (7-45U/L)
谷草转氨酶:156.8U/L (13-40U/L)
r-谷氨酰转肽酶:301.65 U/L (7-45U/L)
碱性磷酸酶:505.47.00 U/L (35-100U/L)
凝血功能:血浆凝血酶原时间:26.30秒(9.8-12.1秒)
活化部分凝血酶原时间:73.30秒(24-32.8秒)-危急值
纤维蛋白原定量:0.54g/L (1.8-3.5g/L)-危急值
电解质:钠118.7mmol/L (137-147mmol/L )-危急值
钙1.56mmol/L(2.11-2.52mmol/L )-危急值
影像检查结果:
腹部CT:1.肝实质密度弥漫性减低;2.考虑肝硬化,脾大,门脉高压,肝周少量积液;3.胆囊萎缩并呈线性,胆囊壁明显水肿,考虑门脉高压相关性胆道改变可能。
入院诊断:
1.发热待查;2.胆道感染?;3.慢性急性肝功能衰竭;4.肝硬化(代偿期)门静脉高压脾大脾功能亢进;5.继发性血细胞减少(继发于脾亢);6.电解质紊乱
诊疗经过:
入院时,予以保肝、抗炎、改善凝血功能等治疗。2天后患者症状无明显好转,肝功能指标进一步升高,黄疸进行性加重,白细胞较前下降,粒细胞缺乏较前加重,反复发热,及时进行骨髓穿刺检查排查血液相关疾病、肝脏穿刺了解肝细胞炎性及病理性改变、经皮胆管穿刺完善胆汁培养。
由于患者胆道条件不佳无法行超声下胆汁引流,据其既往胆道感染治疗方案,予以泰能、万古霉素联合治疗覆盖广谱菌,皮下注射粒细胞集落刺激因子升白治疗,但临床效果无改善,仍有持续发热,伴黄疸、肝脾大及三系进行性减低,肝功能、凝血功能等指标进一步升高,合并粒细胞缺乏,同时相关器官功能进行性衰竭。
经全院多科室会诊考虑患者骨髓造血增生减低,不符合脾功能亢进引起的血细胞减少情况,全身淋巴结未触及肿大,肝穿结果提示患者肝细胞炎症重,但纤维化不明显,CT虽提示门静脉高压,但胃镜未见明显门静脉高压行食道静脉曲张情况,该患者PET-CT及胃镜检查未见明显肿瘤征象,目前诊断“肝硬化”不成立,考虑患者脾大与患者目前原发病有关。
完善细胞因子检测、铁蛋白、白介素测定,提示铁蛋白、白介素-2受体明显升高,结合噬血细胞综合征诊断标准,考虑诊断为噬血细胞综合征,建议完善NK细胞活性测定、可溶性CD25水平检测进一步明确。
外周血细胞因子检测发现:IL-6、IL10、IFN-γ、IL-12p70等多个炎症指标显着升高,提示患者免疫系统出现细胞因子风暴,如图1。
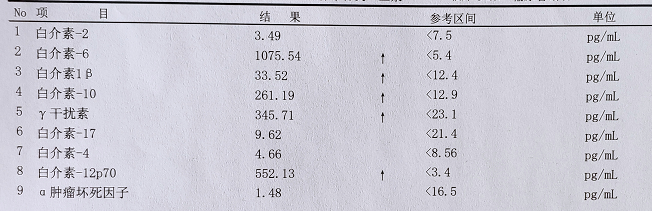
图1 流式细胞仪检测外周血细胞因子水平
院外检查提示:NK细胞活性明显减低,可溶性CD25:3978pg/mL。
骨髓涂片提示可见异性淋巴细胞,吞噬细胞吞噬血小板、红细胞现象,如图2。结合临床表现明确诊断“噬血细胞综合征”。根据患者目前情况,考虑继发性(EB病毒/CMV病毒感染相关性噬血细胞综合征、肿瘤相关性噬血细胞综合征)。
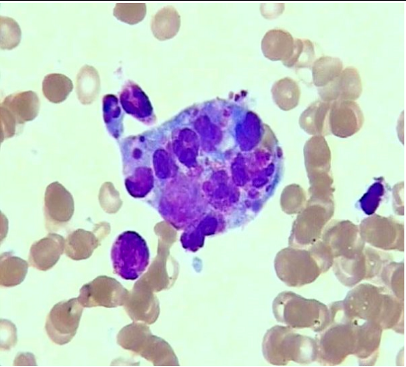
图2 噬血现象,瑞氏染色10×100
患者既往存在严重胆道感染,是否为噬血细胞综合征原发病因?是否存在其他原因可能?建议临床科室进一步筛查原因,患者于2021年2月19日再次行骨髓穿刺,并且完善淋巴细胞亚群分析。淋巴细胞亚群分析(如图3)提示总T细胞减少,NK细胞明显升高,常见于NK细胞相关淋巴瘤。临床检验中心电话建议患者尽快完善骨髓流式细胞检测并复核病理结果。
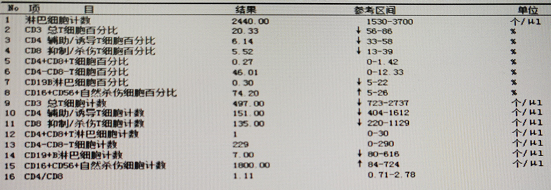
图3 流式细胞仪检测外周血淋巴细胞比例
骨髓流式细胞分析(如图4)提示可见68.4%异常NK细胞,表达:CD56、CD94、CD2、CD7、CD16,部分表达:cki67,不表达:CD161、CD8。
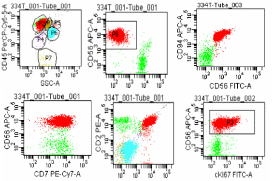
图4流式细胞仪检测骨髓异常NK细胞比例
复核骨髓病理及肝脏病理均提示为NK/T细胞淋巴瘤,完善EB病毒检测提示载量高,此时,明确诊断“结外NK/T细胞淋巴瘤IV期 继发性噬血细胞综合征”。
后续治疗及转归:
2021年3月6日控制治疗噬血细胞综合征,3月9日开始化疗治疗,治疗2剂后,患者进入骨髓抑制期,发热,肺炎克雷伯菌血症,粒细胞缺乏合并重症感染,给予亚胺培南、阿卡米星、卡泊芬净抗菌治疗。3月20日抗感染治疗有效,血三系逐渐升高,提示骨髓抑制期开始渡过,但患者因经费问题,要求出院,筹集资金后返院治疗。
临床案例分析
该病例既往有胆道感染、肝硬化诊断,明显急性肝损伤特征,以眼黄、尿黄加重,反复发热入院治疗,患者病情急剧进展,血细胞进行性下降,伴发热,肝功能损害,凝血异常,合并粒细胞缺乏,出现了相关器官功能进行性衰竭。
首要治疗任务是及时保肝、抗炎、改善凝血功能,经广谱抗生素抗感染、输注血浆等治疗后收效甚微,并未改善临床症状。
初次骨髓活检及肝脏活检回报未见明显异常,再次改变部位骨髓穿刺结果提示可见吞噬现象,此时考虑有噬血细胞综合征可能,故完善淋巴细胞亚群分析、细胞因子检测、铁蛋白,sCD25等检查,已符合此诊断,噬血细胞综合征中淋巴结肿大、血细胞减少和凝血功能障碍等症状均由―细胞因子风暴所引起的以炎症为主的全身综合性反应所导致[5],但噬血细胞综合征只是一种现象,其背后的原因不详。
一般在临床上分为原发性和继发性,原发性多为家族性噬血细胞综合症,Chediak Higashi综合征,Griscelli综合征,X连锁淋巴增殖性(XLP)疾病、Wiskott-Aldrich综合征等,一般见于2岁前;继发性噬血细胞综合症,一般见于8岁后,主要病因有:病毒相关(如EB病毒、CMV病毒等),恶性肿瘤相关(如T细胞淋巴瘤、NK/T细胞淋巴瘤,间变大细胞淋巴瘤等等)[6]。
该患者PET-CT及胃镜检查未见明显肿瘤征象,但淋巴细胞亚群结果显示CD56比值增高,提示有NK细胞相关疾病,故再次与病理科沟通,加入相关抗体复核后修正为NK细胞淋巴瘤累及肝脏、骨髓。
在正规的化疗和支持治疗下,患者临床症状得以控制,病情迅速改善。
检验案例分析
该病例我们多次应用流式细胞术,它是在细胞分子水平上通过单克隆抗体对单个细胞或其他生物粒子测得多个参数,具有速度快、精度高、准确性好的优点,是当代最先进的细胞定量分析技术之一。目前流式细胞术检测外周血白细胞、骨髓细胞以及肿瘤细胞,对临床分析发病机制、观察疗效及检测预后有重要意义。
淋巴细胞亚群检测可反映机体当前的免疫功能、状态和平衡水平,在患者外周血我们及时发现NK细胞比例异常增高,及时与临床医师沟通,为疾病明确诊断提供可参考方向。
该患者经细胞因子检测发现IL-6、IL-10、IFN-γ、IL-12p70明显增高,预示机体多种免疫细胞和多种细胞因子形成持续放大、过度活跃的免疫应答反应,易导致炎症反应失控。若不及时控制病情,加重细胞因子风暴,对自身器官组织造成不科逆损伤,故对患者细胞因子的检测有助于及时诊断噬血细胞综合症和判断预后。
在明确诊断治疗后,患者临床症状有效缓解,监测细胞因子发现异常升高的因子均呈于下降趋势。可见细胞因子测定在病情监控与判断病情发展有明显的优势,同时具备成为细胞因子风暴预警的生物标志物的潜力,起到监测治疗效果等重要作用。
知识拓展
NK/T-LAHS的诊断需同时满足ENKTL的病理诊断标准和HPS的诊断标准。目前,国内外广泛采用国际组织细胞协会制订的“HLH-2004诊断标准”,满足以下2条中任意1条即可确诊:第一,发现HPS相关的分子遗传异常;第二,满足下列诊断标准8条中的5条:
①发热; ②脾大;③血细胞减少(外周血细胞2系或3系):血红蛋白<90g/L(新生儿<100g/L)、血小板<100×109/L、中性粒细胞计 数<1.0×109/L; ④高三酰甘油血症和(或)低纤维蛋白原血症:三酰甘油(空腹) ≥3.0 mmol/L、纤维蛋白原≤1.5g/L; ⑤骨髓检查/活检或脾、淋巴结、皮肤穿刺/活检发现噬血细胞,无恶性疾病证据(骨髓中未发现噬血现象并不能排除HPS,必要时可定期监测复查) ; ⑥NK 细胞活性降低或完全缺失; ⑦血清铁蛋白≥500μg/L(血清铁蛋白≥10000μg/L对于HPS的诊断灵敏度及特异度均在90%以上); ⑧可溶性IL-2受体≥2400 U/mL[7]。
值得注意的是,虽然骨髓检查对诊断LAHS非常重要,但在LAHS发病初期,骨髓噬血现象并不明显,或者仅见少量噬血细胞,此时多为增生活跃或明显活跃,有反应性组织细胞增多;而当出现外周血细胞2系至3系降低时,骨髓增生明显受抑制,可出现较多噬血细胞,以吞噬红细胞、血小板为主[8]。
根据相关文献报道,对23例NK/T-LAHS患者的回顾性分析发现,仅39.1%的患者骨髓中有噬血细胞[4],提示骨髓噬血现象并不是NK/T-LAHS早期诊断的敏感指标。
细胞因子风暴综合征:
细胞因子风暴综合征(Cytokin storm syndrome,CSS)是一种严重的危及生命的疾病,其临床特点是全身性炎症、高铁蛋白血症、血流动力学不稳定和多器官功能衰竭,噬血细胞综合征就是一种典型的以不受控制的细胞因子风暴为特征的炎症性疾病。
研究发现HPS患者体内存在大量炎性因子IL-1β、IL-2、IL-6、IL-8、TNF-α和IFN-γ,提示噬血细胞综合征患者机体处于严重炎症反应,细胞因子水平越高,预后越差[9]。
在上述细胞因子中IFN-γ具有关键性作用,可通过活化巨噬细胞,进而激活其他细胞因子通路,导致炎性因子级联反应[10]。研究人员在HPS小鼠模型中发现IFN-γ是导致全血细胞减少的最重要机制。IL-6、IL-10的检测可以准确反映疾病的急性及缓解期,而IL-6和TNF-α水平的检测则有助于判断患者预后[11]。
案例总结
本案例为一名中年男性,根据临床首发症状易误诊为肝脏及感染相关疾病。在病程中患者外周血三系低、肝功能指标高,凝血功能异常,纤维蛋白原低,经完善相关检查后排除表象病因,确定为“结外NK/T细胞淋巴瘤IV期 继发相关性噬血细胞综合征”。
通过该案例的总结,提示临床医师在遇见患者反复发热、肝脾肿大、全血细胞减少,纤维蛋白原低的患者一定要排除噬血细胞综合征,并积极查明原因,可能需要多次复查骨髓或是反复进行相关检查才能利于早期诊断。
检验医师在血常规检测中如发现淋巴细胞比例明显增高,可推血片镜下观察是否有异形淋巴细胞,如有异常,需积极与临床沟通,建议进一步外周血淋巴细胞亚群分析检测;若淋巴细胞亚群分析如出现细胞群比例严重失调,需积极与临床沟通是否符合病情,建议进一步骨髓细胞分析为疾病诊断提供早期帮助。
专家点评
(新疆维吾尔自治区人民医院临床检验中心主任 王昌敏)
本案例NK/T-LAHS是一组少见的临床综合征,因为复杂的临床特点和缺乏具体的指标,NK/T-LAHS的早期诊断非常困难, 疾病进展确诊LAHS时,患者常因多器官功能障碍综合征而错失治疗的最佳时机,导致较高的病死率。此次疾病的明确诊断获益于临床医师丰富的经验和敏锐的洞察力,据该案例警示我们,噬血细胞综合征是一种进展迅速的高致死性疾病,及时发现HPS疑似病例并正确诊断至关重要,临床症状复杂不易诊断时,需及时联合多科室共寻联合会诊,此外,既往病史不可小视,联合诊断快速排除后,积极寻找新发疾病。
我们这次疾病的诊断也凸显了流式细胞学在血液肿瘤相关疾病的诊断价值,其具有敏感度高、特异性强、报告周期快的优点,在鉴别疾病的良、恶性肿瘤的系别和细胞的克隆性方面占有很大的优势,在协助血液相关肿瘤早期诊断中发挥重要的作用,可以与骨髓涂片、骨髓活检结果相互补充,取长补短,为临床提供全面而准确的诊断。
参考文献
[1]Faitelson Y ,Grunebaum E. Hemophagocytic lymphohisticytosis and primary immune deficiency disorders [J]. Clinical Immunology , 2014 (155) :118 -125.
[2]Zhou FF , Chen L, Wa HX. Treatment of hemophagocytic syndrome and literature review[J]. J Clin Intern Med ,2017 ,34(5): 312 -315.
[3]Tong H,Ren Y,Liu H,et al.Clinical characteristics of T-cell lymphoma associated with hemophagocytic syndrome: comparison of T-cell lymphoma with and without hemophagocytic syndrome[J].Leuk Lymphoma,2008,49( 1) : 81-87.
[4]张燕,洪小南.结外NK /T细胞淋巴瘤相关嗜血细胞综合征23例回顾性分析[J].中华肿瘤防治杂志,2013,20 ( 21 ) :1672-1675.
[5]Brisse E, Wouters C H, Matthys P. Hemophagocytic lymphohistiocytosis (HLH): A
heterogeneous spectrum of cytokine-driven immune disorders[J]. Cytokine & growth factor reviews, 2015, 26(3): 263-280.
[6]Rivière S, Galicier L, Coppo P, et al. Reactive hemophagocytic syndrome in adults: a retrospective analysis of 162 patients[J]. The American journal of medicine, 2014, 127(11): 1118-1125.
[7]Henter JI,Horne A,Aricó M,et al.HLH-2004: Diagnostic and therapeutic guidelines for hemophagocytic lymphohistiocytosis[J].Pediatr Blood Cancer,2007,48( 2) : 124-131.
[8]舒汨汨,朱华锋,张涛,等.28例噬血细胞性淋巴组织细胞增多症临床分析[J].中国实验血液学杂志,2010,18( 2) : 463-465.
[9]Al-Samkari H,Berliner N.Hemophagocytic lymphoistiocytosis[J].Auun Rev Pathol,2018,13:27-49.
[10]Marsh RA.Epstein-Barr virus and hemophagocytic lymphohistiocytosis[J].Front Immunol,2018,8:1902.
[11]马花,姜中兴.噬血细胞综合征炎症因子表达水平变化及其意义研究[M].
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言