每天高热,已用“大奥利能”10天治疗无效,我为什么主张停用抗生素?
2022-12-03 呼吸科的故事 呼吸科的故事 发表于安徽省
对于发热性疾病,要求我们的医生要有广泛的知识面,同时要细致观察患者整体状态和病情演变,善于从细微之处抓住要点,从而找到答案。
有一天,科里年轻医生小高对我说:“沈老师,A科有一个复杂病例,我上次会诊过,但现在还在发热已有10天了,我也不知道怎么办了。你要不要去看看。”
每次,年轻医生有困难都会想到我,而我又是个喜欢挑战困难的人,于是我欣然接受了。
来到A科,先和主管医生了解情况,这位58岁的男性患者先是去的泌尿外科,因为1年余前患者因“左侧输尿管结石伴积水和感染”至我院,经尿道左侧输尿管镜下双J管置入术,术后积水减少,感染也得到控制,腰痛明显好转。3个月前无明显诱因下出现左侧腰痛,遂于当地医院查腹部CT提示:双J管脱落,遂于2022-10上旬再次行左侧输尿管镜下双J管置入术,术后患者腰痛无好转,并有持续加重倾向,遂考虑支架位置偏高,于2022-11上旬再次至当地医院行左侧金属双J管调整术,术后患者腰痛仍未见好转,于是转到我院。经过泌尿外科的一番处理,患者的症状已有明显改善。
后来因为患者呃逆症状明显转来了A科。患者在 2020年初诊断为食管癌晚期,先进行了化疗,化疗结束后于2020.6中旬行食管癌切除术。2020.8因发现淋巴结转移行局部放疗(具体不详)。2021.8因肿瘤进展,口服安罗替尼10mg QD联合信迪利单抗免疫治疗2周期,后自行停药。1周前出现上腹痛,伴有呃逆,影响睡眠。
入院前几天在泌尿外科还有没有发热,可是一转到A科就开始发热,而且是每天发热,通常体温高达39度。改用了美罗培南治疗效果不理想,后来又加用了利奈唑胺;因为痰培养显示白色念球菌,后来又加用了氟康唑(商品名大扶康),可是体温还是没退,于是又加上奥司他韦。从革兰阳性菌、革兰阴性菌、真菌以及流感病毒,360度全方位无死角的覆盖了。但是病人仍在发热,不得不再次请我科会诊,协助诊治。
针对发热,我通常会区分为感染性发热和非感染性发热,临床上感染性发热更常见也是首先考虑的。对于感染性发热的病例,我习惯问两个问题:第一感染病灶在哪里?第二感染的病原体是什么?我非常反感那种什么样都用,从细菌到真菌到病毒,啥都用的这样医嘱只能说明管床的医生对于感染性疾病两眼一摸黑,啥也不懂。
那么,患者感染病灶在哪里呢?
主管医生考虑会不会在肺部?理由是入院后3次肺部CT检查有明显变化,左侧胸水增多,胸水常规里中性粒细胞为主(有核细胞数4500/ul,中性粒细胞85%)。但是肺部影像的变化具有戏剧性,入院12天做了三次肺部CT,影像发生较大改变。
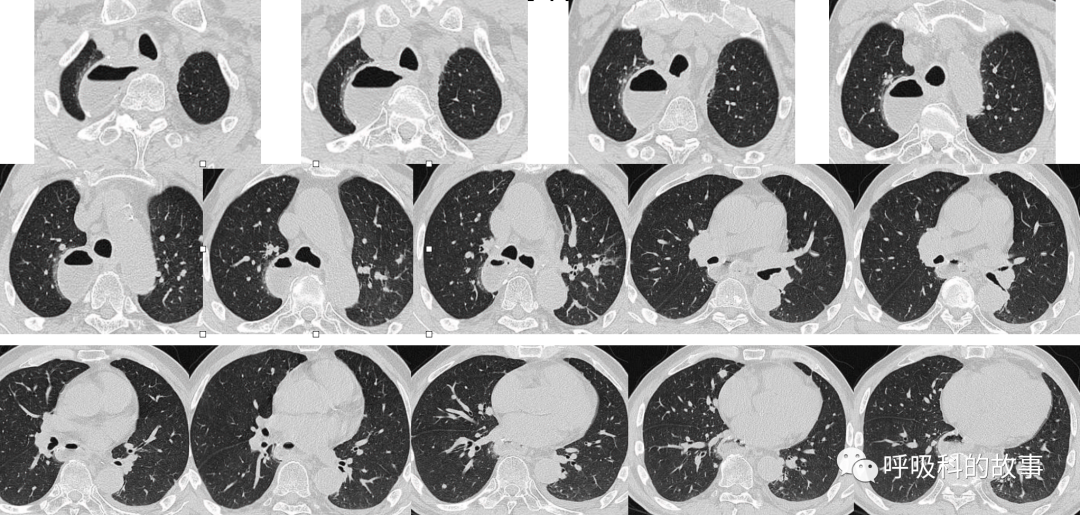
上图 入院第二天的胸部CT
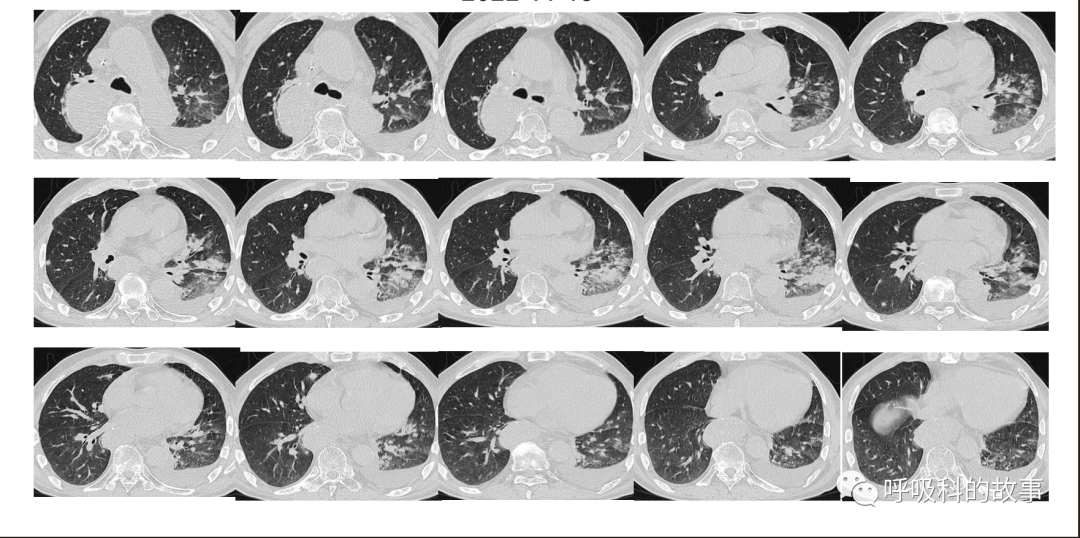
上图 入院第五天的胸部CT
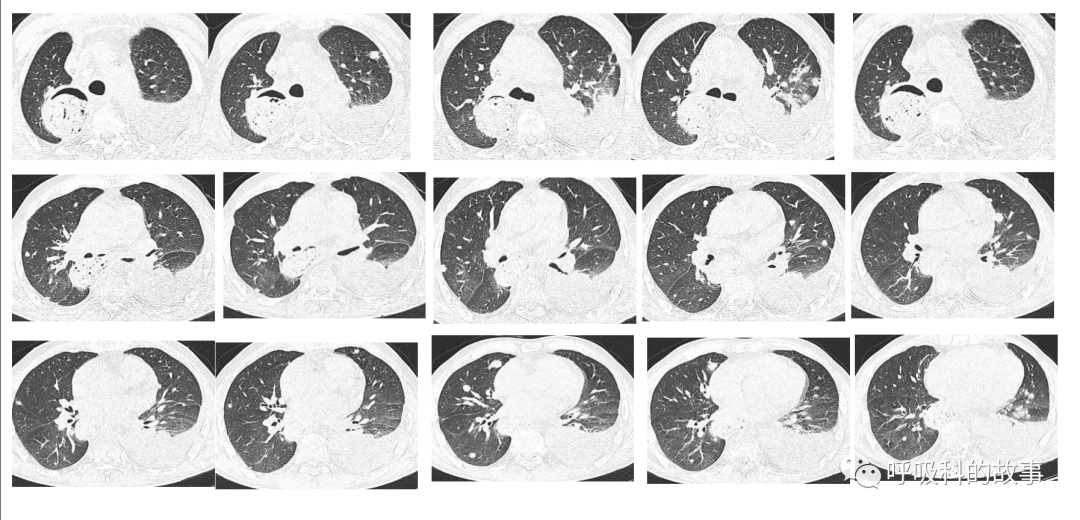
上图入院第11天胸部CT
我们可以观察到第一次CT两肺多发小结节,胸腔胃内还有空气征;第二次CT左下肺就可见明显的渗出影,胸腔胃内空气消失,说明胸腔胃内充满了食物;第三次CT左下肺病灶明显吸收,但左侧胸腔积液明显增多。我推测患者第二次CT改变是因为出现了误吸导致吸入性肺炎,这当然可以解释发热的情况,但问题是第三张CT肺部渗出影明显吸收的情况下,为什么患者的发热却还持续呢?
年轻的小姑娘问我,会不会是肺炎旁积液导致发热呢?
是的,毕竟患者的胸水呈现中性为主,但是胸水葡萄糖和LDH都在正常范围内,却说明感染的程度不严重,难以解释持续高热。
接着,我打开电脑,看到超声报告如下:

血肿瘤指标中的鳞癌相关抗原(SCC)8.9ug/L(正常0-1.5),也明显增高,而SCC也是食管鳞癌的一种重要的标志物,至少说明肿瘤在进展状态。
了解完患者的基本情况,我和主管医生一起去看看病人情况,令我出乎意料的是,虽然患者已发高热近10天,但是精神状态不错,于是我又问患者胃口情况,回答也不错,除了刚入院时有过明显呃逆,现在饮食正常。我又问患者睡眠情况,回答依旧是正常。
然后我再问发热之前有没有畏寒寒战,回答是否定的。
查体,我关注心脏是否有杂音,结果是正常的;腹部仅是左中腹有轻压痛,而这正是左肾积水的位置。
这时,我心中基本有数了,可以说患者目前用药极其不合理,需要重大的调整。在回病房的路上,我问主管医生:“你认为目前患者发热的原因是什么?”
小姑娘告诉我应该还是感染?
我问理由是什么?
她说患者的C反应蛋白和降钙素原增高。
我笑了笑,反问她:是不是只要看到C反应蛋白增高就一定是感染?是不是降钙素原增高就一定是感染?那为什么患者在入院时白细胞和CRP都增高,但却没有发热呢?
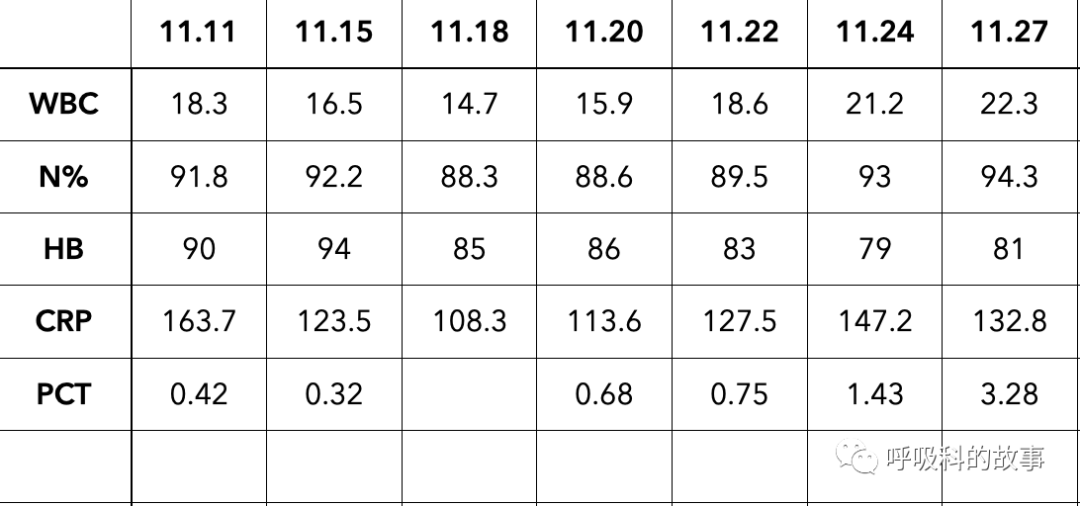
上表 患者入院以来血常规和炎症标志物的变化
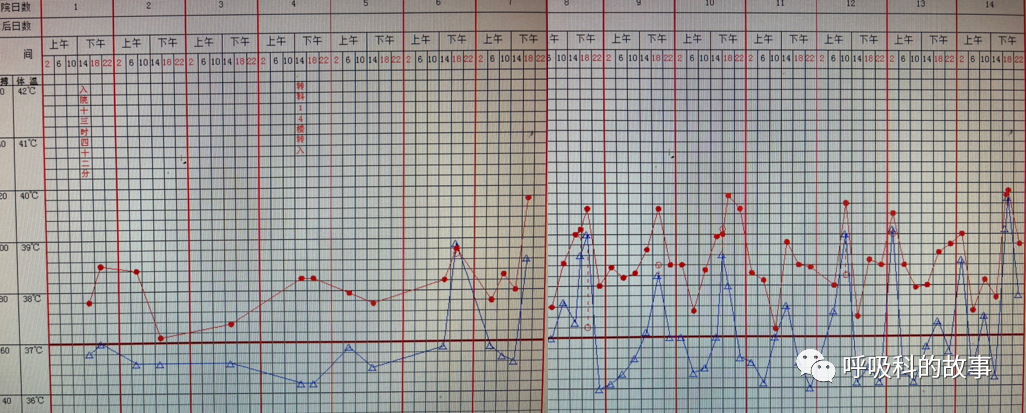
回到办公室,我再次将体温单和医嘱对应起来,看到以下情况:
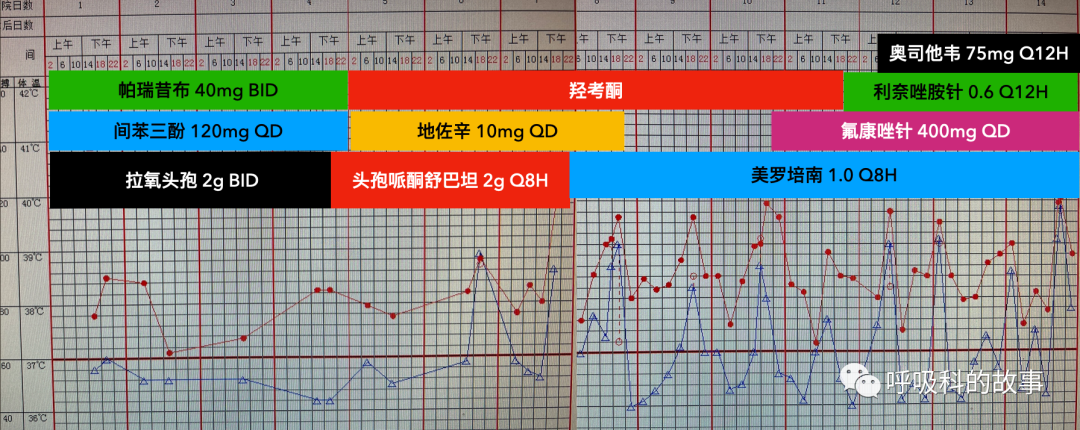
从这张用药情况图上,我发现了重要线索,患者在入院时由于严重的腰痛,给予了帕瑞昔布一天两次静脉输注,但转科后,这个药停用了,改成了羟考酮止痛。问题终于暴露出来了。
于是我总结了一下患者的病例特点:
* 每天发热在17-19点之间
* 虽是高热,但没有畏寒寒战
* 精神状态良好,食欲正常;
* 全身体检仅有左中腹轻微压痛,没有其他阳性体征;
* 患者在入院时白细胞和CRP即有增高,可当时没有发热;
* 入院时曾用非甾体消炎药止痛,使用期间没有发热,停药后36小时出现发热
*反复痰培养、血培养、尿培养阴性(白念珠菌意义不大)
* 使用广谱抗菌素,仍持续发热;
* 肺部CT演变,左肺渗出影吸收但体温仍增高;
* 胸水中性粒为主,但LDH没有增高,葡萄糖没有下降;
*肿瘤全身广泛转移,肿瘤负荷增加(SCC增高)
因此,我的结论是,患者发热的原因在于:
肿瘤热是指肿瘤自身释放致热原引发的发热,通常与肿瘤的负荷呈正相关。肿瘤热的发热特点是通常是单峰,少部分可以为双峰。如果是单峰,多在上午9点或下午5点出现高峰;如果双峰,通常会是在上午9点和下午5点或晚上9点。肿瘤热的患者可以出现炎症指标和白细胞增高,而对于本患者,他的白细胞持续在高位还要警惕肿瘤伴发综合征。
另外,肿瘤热与感染性发热很大的区别在于病人的状态,感染性发热的病人往往精神状态差,食欲减弱;但是肿瘤热的病人却食欲正常甚至很好,精神状态也不错。
因此,我的建议是停用美罗培南+利奈唑铵+氟康唑+奥司他韦这种不合理要药组合,可以单用哌拉西林他唑巴坦完全可以应付吸入性肺炎了,而解决发热的问题就交给非甾体消炎药了。
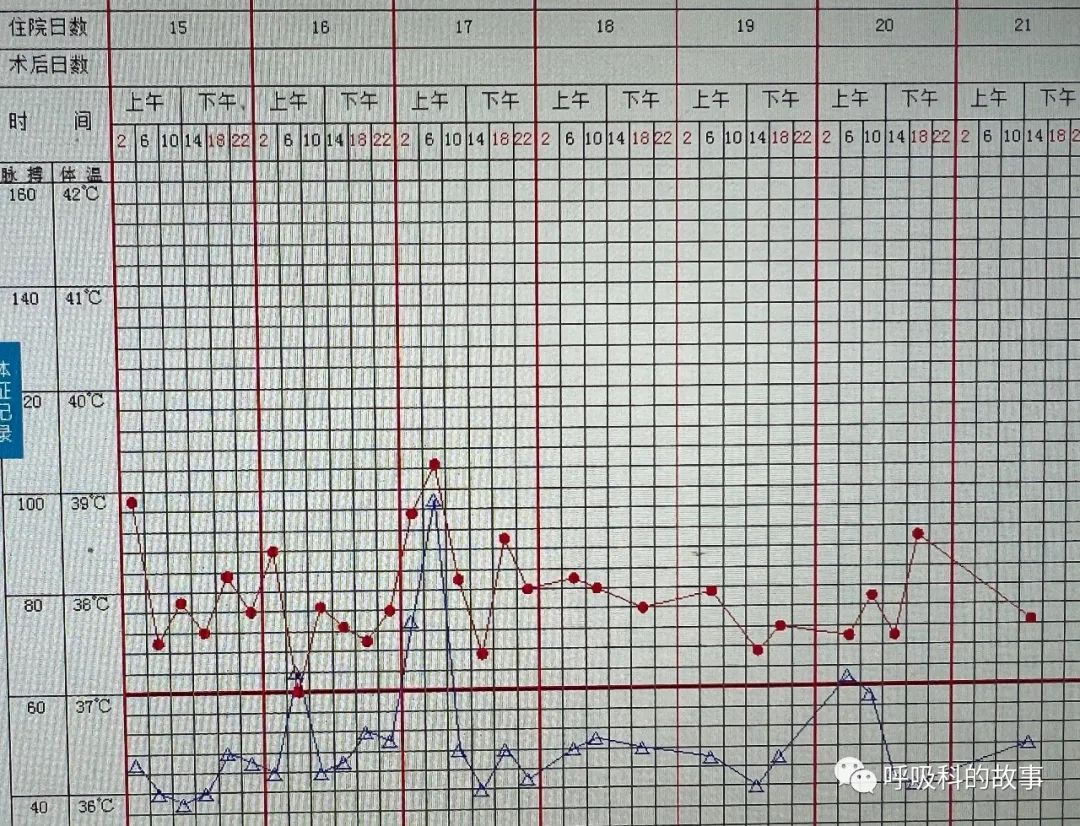
奇迹就在药物调整的第二天出现了,患者除了中间有一次体温升高(可能又是一次误吸),接下来几天体温降到正常。
 感悟:
感悟:
对于发热性疾病,要求我们的医生要有广泛的知识面,同时要细致观察患者整体状态和病情演变,善于从细微之处抓住要点,从而找到答案。作为会诊医生,也要有所担当,真正帮助相关科室解决问题,而不能仅仅头痛医头,脚痛医脚。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言