本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
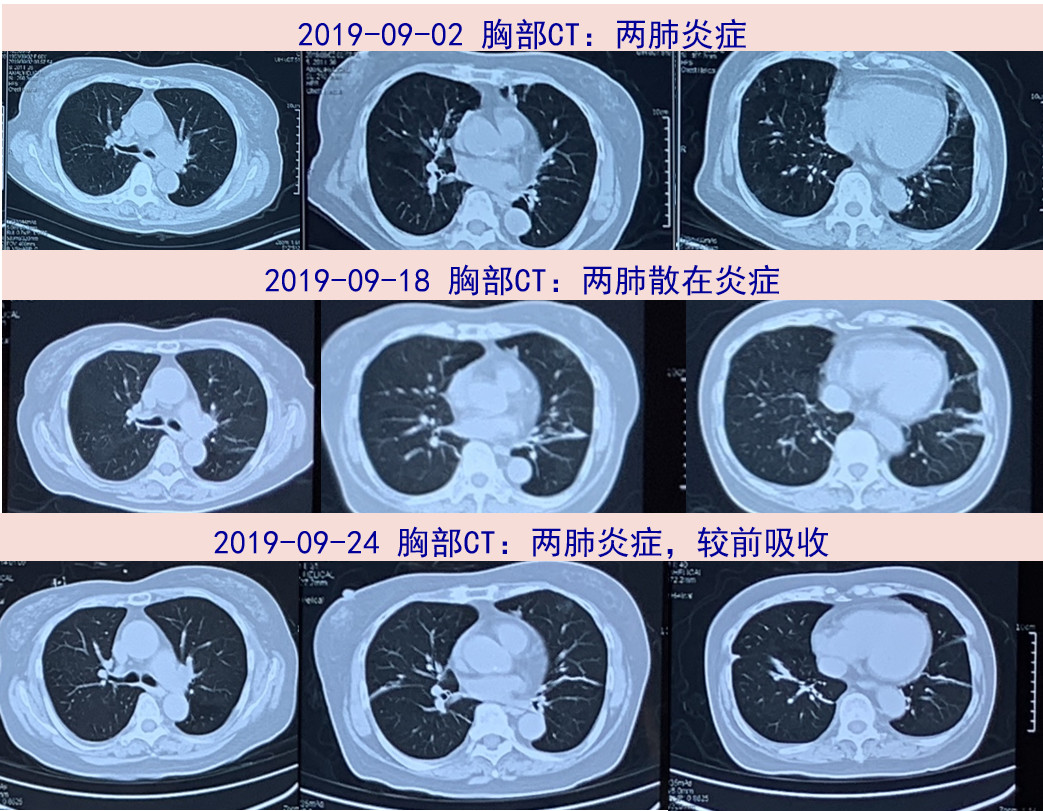
2019-10-25 马玉燕 金文婷 SIFIC感染官微
女性,66岁,反复发热、气促1月余。

惰性淋巴瘤是一种生长缓慢的淋巴系统肿瘤,既往研究表明来那度胺为基础的方案在这类患者中表现出很好的疗效及安全性。2019年9月19—21日,第22届全国临床肿瘤学大会暨2019年CSCO学术年会在厦门盛大召开,众多国内外肿瘤领域专家与学者齐聚一堂,共同探讨了各瘤种的诊疗现状及前沿进展。特邀吉林省肿瘤医院鲍慧铮教授围绕来那度胺在惰性淋巴瘤中的应用经验与体会进行了分享,详情如下。
64岁女性,既往有弥漫性大B细胞淋巴瘤病史,表现为进行性疼痛和无力3月。查体提示不对称的面部,上臂和腿部无力伴反射消失。
免疫调节剂来那度胺不仅仅是多发性骨髓瘤(MM)的一线治疗用药,在淋巴瘤治疗中也发挥着重要的作用,与利妥昔单抗联合应用的R2方案,二者相得益彰,互相协同。
第22届全国临床肿瘤学会(CSCO)年会在厦门市隆重举行。作为中国肿瘤学领域的顶级学术盛宴,本届CSCO可谓汇聚了众多国内肿瘤学专家和学者,探讨了各类肿瘤的诊疗进展。「国内白血病·淋巴瘤专场」作为血液肿瘤的分会场之一也聚集诸位血液肿瘤领域大咖,分享了诸多精彩内容。特将该专场的主要内容概括如下,以供参考。
近日,《血液》杂志上发表了一篇文章,提供了遗传学证据,表明在B细胞中同时激活NF-κB和Notch信号足以诱导B细胞淋巴瘤转化,并启动普通的祖细胞通过去分化转化成髓系,而非转分化。有趣的是,转化的髓细胞还可以进一步转化为髓细胞白血病,虽然发生频率较低。
患者女, 78 岁,右侧耳前皮疹 1 年。患者 1 年 前无明显诱因右侧耳前出现皮疹,初为红色丘疹,约 黄豆大小,逐渐扩大、融合成斑块,伴轻度瘙痒。患 者既往有高血压病、冠心病、糖尿病病史。皮肤科情 况:右侧耳前可见3 cm × 4 cm 大小红色斑块,边界 较清,表面光滑,无鳞屑、糜烂,可见明显毛细血管扩 张,质硬( 图1) 。皮损组织病理学检查:表皮基本正 常,真皮内可见肿瘤细胞呈结节状增生(


梅斯医学MedSci APP
医路相伴,成就大医