以反晕征为主要CT表现的肺结核三例
2018-12-13 望云 范丽 李琼 临床放射学杂志
反晕征最早于1996年由Voloudaki等报道了2例隐源性机化性肺炎(cryptogenic organizing pneumonia,COP)患者,2003年此征象被Kim正式定义为反晕征,并认为是隐源性机化性肺炎的特异性征象。这个征象在胸部CT肺窗上表现为中央是密度较低的磨玻璃影,周围为新月形或环形的高密度影。之后陆续有文献报道此征象也见于南美芽生菌、肺淋巴瘤样肉芽肿、结节病、侵袭性真菌感染
反晕征最早于1996年由Voloudaki等报道了2例隐源性机化性肺炎(cryptogenic organizing pneumonia,COP)患者,2003年此征象被Kim正式定义为反晕征,并认为是隐源性机化性肺炎的特异性征象。这个征象在胸部CT肺窗上表现为中央是密度较低的磨玻璃影,周围为新月形或环形的高密度影。之后陆续有文献报道此征象也见于南美芽生菌、肺淋巴瘤样肉芽肿、结节病、侵袭性真菌感染等疾病,2010年首次报道了发生于成人肺结核的反晕征。国内文献对以反晕征为主要CT表现的肺结核病例报道较少,其诊断及鉴别诊断仍存在一定挑战。笔者回顾性分析3例以反晕征为主要CT表现的肺结核患者的临床特点和影像学征象,并结合文献复习,以加深对此类病灶的认识,提高诊断与鉴别诊断能力。
1.资料与方法
例1男,44岁,因“体检发现肺部阴影2年”入院,患者2012年10月在外院胸部CT体检提示双肺多发小结节,部分排列成环状。外院CT引导下肺穿刺活检,病理示左肺上叶尖后段镜下为支气管壁及肺泡组织,肺泡间隔增宽,胶原纤维组织增生,间质少量淋巴细胞浸润,符合慢性炎症表现,结核可能性大。患者无任何症状。
2014年7月本院胸部CT示双肺上叶及左肺下叶背段可见多发小结节,排列成环状,环的中央为磨玻璃密度影,呈反晕征样分布,环壁及其内磨玻璃区均可见小结节影,肺内另可见腺泡结节和树芽征,纵隔及双侧肺门未见明显肿大的淋巴结(图1A~D)。患者未行任何治疗,1年后复查胸部CT示病灶增多,反晕征范围增大(图1E)。患者吸烟指数400支/年,实验室检查:T-SPOT试验阳性,血沉4mm/h,痰涂片查见抗酸杆菌,未见孢子菌丝,痰培养无酵母菌生长,自身免疫全套阴性。予以抗结核治疗半年,2016年3月复查胸部CT示肺内病灶明显吸收(图1F)。

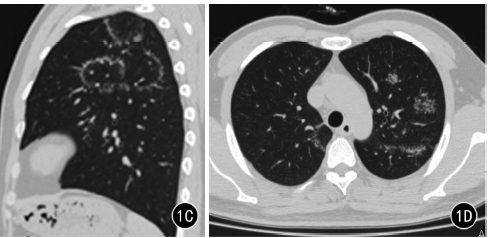
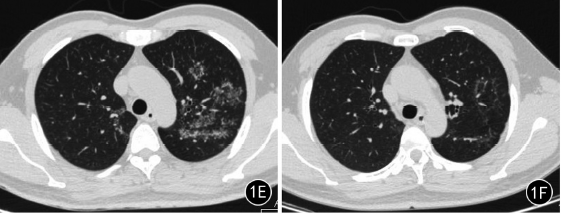
图1A~F为同一患者。A.双肺上叶见反晕征,壁及内部磨玻璃区均可见小结节影,B、C.病灶分布于双肺上叶及左肺下叶背段;D.初次CT肺内另见腺泡结节簇状排列。E.未行任何治疗,1年后复查示双肺病灶增多,结核处于活动期。F.规律抗结核治疗半年后复查,肺内病灶明显吸收
例2男,40岁,因“腰部右侧疼痛2个月”入院,胸椎CT示T10~11椎体骨质破坏伴椎旁脓肿形成(图2A),考虑胸椎结核。入院后行胸后路减压植骨内固定术,术后病理示胸椎结核。患者无明显呼吸道症状,吸烟指数42支/年,实验室检查:结核抗体阴性,血沉18mm/h。入院胸部CT示双肺上叶多发小叶中心分布结节影,排列成环状,环的中央为密度较低的磨玻璃密度影,磨玻璃密度影内亦可见小结节影,呈反晕征样改变,双侧肺门及纵隔内未见明显肿大的淋巴结(图2B~E)。抗结核治疗8个月复查胸片,肺内病灶明显吸收(图2F)。
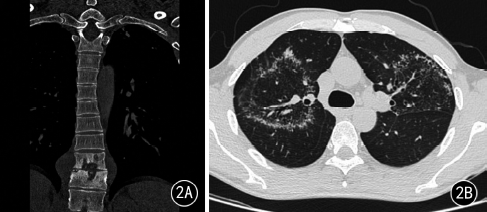
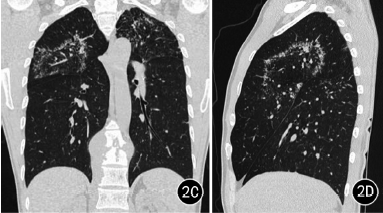
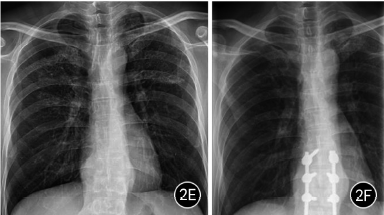
图2A~F为同一患者。A.T10~11椎体骨质破坏伴椎旁脓肿形成,骨质破坏累及椎间盘,可见点状死骨。B.胸部CT双肺上叶见反晕征,壁及其内磨玻璃区均可见小结节影。C、D.病灶分布于双肺上叶,肺内另可见腺泡结节及树芽征。E.胸片示双肺上叶病灶。F.规律抗结核治疗8个月后复查胸片,肺内病灶明显吸收
例3男,67岁,吸烟指数800支/年,因“体检发现双肺阴影2个月”入院,外院胸片体检发现双肺病灶,胸部CT诊断为间质性肺炎,予以阿培南、左氧氟沙星抗感染2周后外院复查胸部CT示双肺病灶无吸收。本院胸部CT示双肺上叶片状影及多发小叶中心分布结节影,小结节排列成环状,环的中央为密度较低的磨玻璃影,磨玻璃影内亦可见小结节影,呈反晕征样分布(图3A~C)。实验室检查:血沉21mm/h,T-SPOT试验阳性,纤支镜刷检涂片查见抗酸杆菌,刷检物培养两天无酵母菌生长。予以抗结核治疗。
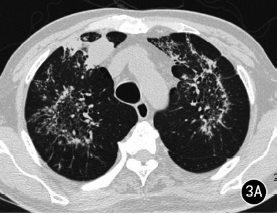

图3A~C为同一患者。双肺上叶见反晕征,壁及其内磨玻璃区均可见结节影,肺内另可见实变影、腺泡结节及树芽征
2.讨论
2.1临床特点
Zhan等分析了80例肺结核患者的HRCT表现、临床症状及组织病理学基础,其中17例患者肺内病灶出现反晕征,该研究将有反晕征的肺结核患者与无反晕征的肺结核患者的临床资料做了对比研究,结果表明,具有反晕征的患者的吸烟史、结核相关症状和并发症较无反晕征的患者少。作者推测原因可能是免疫状态好的患者,肺内小叶中心结节更容易聚集成环,组成结节壁。吕岩等分析了45例出现反晕征的初治活动性肺结核患者,认为HRCT上出现反晕征,并且壁及晕环内均可见结节影时应高度考虑活动性肺结核的可能。
何彦侠等回顾性分析了8例CT表现为反晕征的肺结核患者的临床资料,结果表明此类患者主要发生于年轻人,多免疫力正常,临床症状较轻,结核典型中毒症状如发热、盗汗较少见,痰液及气管镜检查阳性率低,作者建议此类患者应及时穿刺活检明确诊断。本组3例患者均为免疫正常人群,1例未行抗结核治疗时随访出现肺内病灶增多,说明为活动性肺结核;有2例患者为体检发现双肺病灶,1例合并有胸椎结核,2例患者抗结核治疗后,病灶均明显吸收。
2.2CT表现特点及病理基础
Marchiori等比较了具有反晕征的12例肺结核和10例COP患者的CT征象,结果显示所有肺结核患者的反晕征都有结节附壁,而且在83%患者的磨玻璃密度影中也有小结节,而所有的COP患者的反晕征征象中环内、环外均未见小结节。吕岩等分析了323例初治活动性肺结核的患者的CT征象及临床资料,其中45例(占全部病例的13.9%,占气腔结节或腺泡结节病例的15.6%)患者可见“反晕征”,高密度的壁及其内磨玻璃密度影区均可见结节影。
本组3例肺结核患者的反晕征均表现为小叶中心结节局部聚集成高密度的环,中央为磨玻璃密度影,且磨玻璃密度影内也可见小结节,与文献报道相同,有2例患者肺内合并有树芽征、实变影、钙化灶等肺结核的常见表现。反晕征在肺结核患者和COP患者CT形态上的差异与其病理基础相关。肺结核患者的反晕征实际上为小叶中心结节聚集成环,中央磨玻璃密度影为非特异性渗出性炎症,周围的结节壁病理上为肉芽肿性结节。而COP患者的反晕征为一实性线样环包绕磨玻璃密度区,中央的磨玻璃密度影病理基础为肺泡间质性炎症和肺泡腔内细胞碎片,实性线样环的病理基础为终末气道管腔内的组织纤维化,即充填于终末气道管腔的是成纤维细胞,而不是肉芽肿性结节,因此形成了二者反晕征CT形态上的差异。
2.3鉴别诊断
反晕征不是某种疾病特异性的CT征象,此种征象还可出现在多种感染与非感染、肿瘤与非肿瘤性疾病及临床治疗后的肺部改变中。临床上以COP、肺结核、侵袭性肺真菌感染及结节病最为常见。不同的疾病对应不同的临床处理决策,因此鉴别诊断显得尤为重要。尽管反晕征是相对非特异性征象,但肺内的其他表现、临床症状和实验室检查对鉴别诊断也很有帮助。
(1)COP:除了反晕征,双肺支气管血管束和胸膜下的实变和磨玻璃影也可提示诊断,临床上患者主要表现为亚急性症状,如发热、干咳、倦怠、食欲减退、体重减轻等;有文献报道反晕征常出现于COP病程的缓解阶段,说明反晕征可能代表疾病正在好转。患者如果应用类固醇类激素治疗病情明显好转,可考虑为COP,若恢复时间延长或者在高剂量类固醇应用下复发应排除COP的诊断。
(2)侵袭性肺真菌感染:除了反晕征,CT示肺内出现结节、实变、晕征以及病程中反晕征演变为空洞、空气半月征,出现胸膜侵犯等,临床上患者若为严重免疫抑制状态(白血病最为常见)、出现中性粒细胞减少和持续性发热的情况,通常提示真菌病。有文献报道,反晕征更易发生在侵袭性真菌性感染的早期阶段,并且相比于其他菌属更常见于肺接合菌病患者(最常见为毛霉菌感染)。侵袭性真菌感染中的反晕征形成的病理基础可能与肺梗死有关,出血更易出现于梗死区的外周,因此表现为中央密度较低的磨玻璃影及外周高密度环状影。
(3)结节病:结节病的反晕征与肺结核的反晕征形态很相似,均表现为多发小结节围绕磨玻璃密度影,呈簇状、环状排列,结节病反晕征的结节壁病理基础为非干酪样坏死肉芽肿性结节,仅从反晕征的形态上鉴别这两类疾病很困难,肺内的其他表现及临床症状对鉴别诊断更有帮助。外周淋巴结、肺门及纵隔淋巴结肿大更常见于结节病患者,临床上结节病常出现于25~45岁中年女性,除肺内浸润外,患者常伴发眼部、皮肤及浅表淋巴结肿大。
综上所述,对于免疫力正常的较年轻患者,肺内出现反晕征,且反晕征的壁及内部的磨玻璃区均可见结节,此征象常提示肉芽肿性疾病。若患者不伴有纵隔及双肺门淋巴结肿大,且肺内合并有腺泡结节、树芽征等支气管播散灶时,应高度怀疑活动性肺结核。
原始出处:
望云,范丽,李琼,王云龙,刘士远.以反晕征为主要CT表现的肺结核三例并文献复习[J].临床放射学杂志,2018,37(02):354-357.
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#反晕征#
30
#结核#
0
#CT表现#
38