NEJM:胃食管反流,手把手教你如何处理
2022-10-19 消化界 消化界
文章以一个病例开始,从而引出支持各种治疗策略的证据,并介绍指南的推荐,在最后给出临床建议。小编特将该文进行整理,以飨读者。

患者女性,55 岁,有胃灼热症状和 8 年的口腔酸苦病史。去年,症状的频率和严重程度都有所增加,目前每天都会在饭后和夜间出现症状。无吞咽困难、吞咽痛、体重减轻、厌食或上消化道出血。病史包括高血压(使用赖诺普利治疗)和肥胖;体重指数(BMI)为 31。吸烟史20年,每天吸烟半包,戒烟15年。规律晚饭,有饮酒史。已尝试应用几个月的抗酸剂和法莫替丁(剂量为 20 mg,Bid),但症状并无缓解。你会如何处理这个病例?
胃食管反流病临床要点
-
有胃灼热和吞咽困难、吞咽痛、体重减轻、厌食、胃肠道出血和呕吐等症状(称为“警报症状”)的患者应接受上消化道内镜检查。
-
没有记录的胃食管反流病 (GERD) 且有治疗难治性胃灼热且内镜检查正常的患者应在不接受治疗时进行反流测试,而记录有 GERD 且治疗难治性胃灼热的患者应进行pH阻抗测试,同时接受治疗。
-
生活方式的改变是 GERD 医疗管理的关键部分;目前,质子泵抑制剂(PPI)是最有效的药物。
-
在对 8 周的 PPI 治疗有反应的无并发症 GERD 患者中,应停止治疗。
-
患者应服用能控制其症状的最低剂量的 PPI,并应定期评估是否需要长期 PPI 治疗。
-
GERD 的其他干预措施包括内窥镜治疗和手术(胃底折叠术,或在BMI>35 的患者中进行胃旁路术)。
GERD 的患病率估计占全球人口的 13.3%,北美为15.4%,美国每年与GERD相关的费用估计为 100 亿美元。GERD 的风险因素包括 50 岁或以上、吸烟、使用非甾体抗炎药、肥胖(BMI > 30)、社会经济地位低和女性有关[6,7]。在一项涉及完成全国胃肠道症状调查的参与者的美国研究中,44.1% 的参与者报告有 GERD 症状的病史,30.9% 的参与者报告在过去一周有症状,54.1% 的参与者尽管每天都有症状持续存在使用质子泵抑制剂(PPI)[8]。
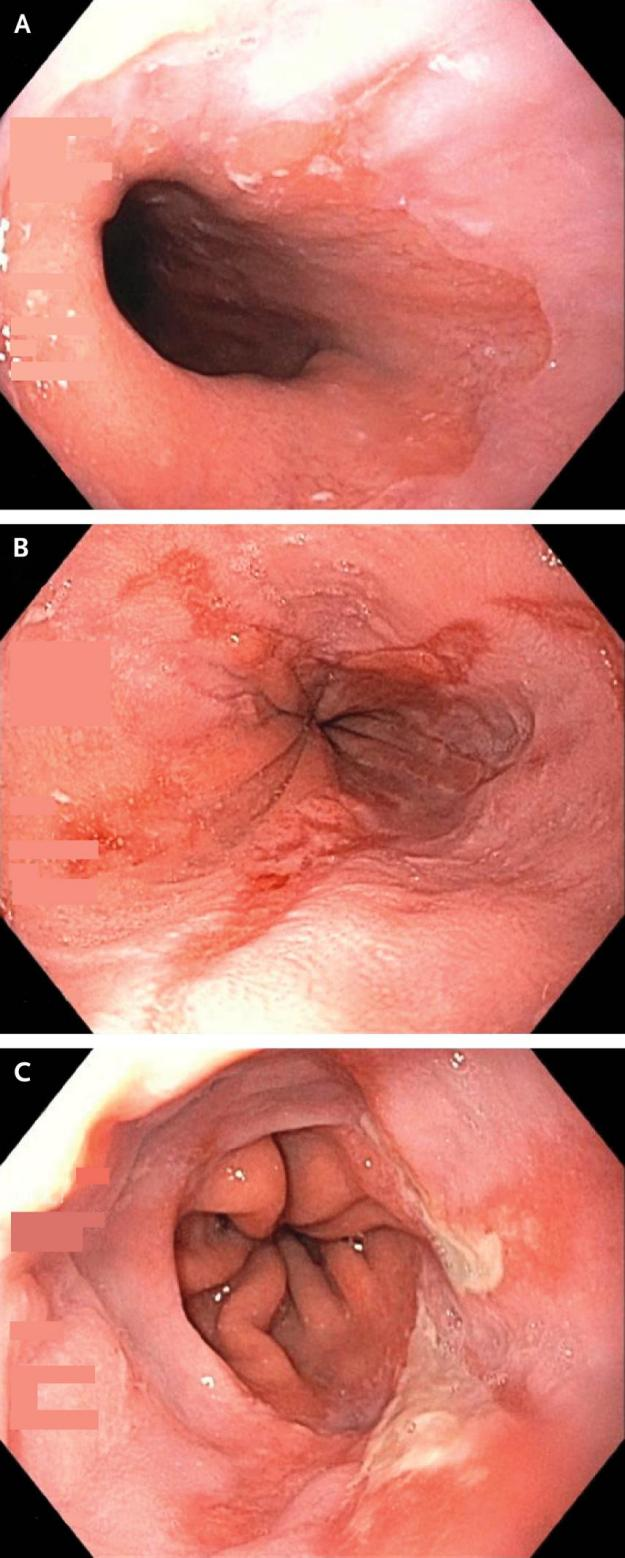
图1 糜烂性食管炎
GERD 的表型表现包括非糜烂性反流病(60% 至 70% 的患者)、糜烂性食管炎(30%)和 Barrett 食管(5% 至 12%)[9]。本文的重点是前两个条件。非糜烂性反流病与食管酸暴露异常有关,但内镜检查未发现黏膜破裂[10-13],糜烂性食管炎的特征是食管黏膜破裂(图 1)。GERD 的自然病程仍不完全清楚,但有证据表明,随着时间的推移,进展有限(从非糜烂性反流病发展为糜烂性食管炎,从糜烂性食管炎发展为 Barrett 食管)和消退(从糜烂性食管炎发展为非糜烂性反流病)[9,14,15]。
策略和证据
诊断与评估
在实践中,GERD 的诊断通常基于特征性症状的存在,特别是胃灼热和反酸。然而,这些症状可能存在于其他疾病中(例如,胃嗳气、呕吐综合征、胃和食管动力障碍、食管黏膜疾病和功能性食管疾病)[16]。功能性胃灼热(定义为没有 GERD 的胸骨后灼痛或疼痛)和反流过敏(定义为胃灼热和胸痛,伴有反流事件引发的症状,但食管黏膜和酸暴露正常)约占 50%出现胃灼热和内窥镜检查正常[10]。
GERD 表型之间或 GERD 与功能性食管疾病(如功能性胃灼热)之间的胃灼热严重程度没有差异[17]。虽然功能性胃灼热患者对抗反流治疗没有反应,但反流超敏反应的患者对抗反流治疗有一些反应,尽管反应有限。
应询问患者症状的频率、严重程度和持续时间;特定触发因素(饮食或非饮食);出现症状的时间(白天、夜间或两者兼有);以及相关症状的存在,例如吞咽困难、吞咽痛、体重减轻、厌食、呕吐和上消化道出血(称为“警报症状”)。在没有警报症状的情况下,2 个月的经验性抗反流治疗是一种合理的初始诊断和治疗方法。对于有典型症状的患者,另一种选择是 PPI 测试,这是一个短期(1-2 周)的高剂量 PPI 测试,每日服用两次[18]。最近对评估 PPI 测试的研究进行的荟萃分析显示,GERD 的汇总敏感性为 79%(95%CI,72-84),汇总特异性为 45%(95% CI,40-49)在接受过内窥镜检查的患者中,如果内窥镜检查结果为阴性,则应随后接受pH阻抗测试[19]。
其他测试
上消化道内窥镜检查通常仅限于报告警报症状的 GERD 患者,对治疗没有反应或不完全反应,或在成功的 8 周经验性治疗疗程后 GERD 复发,适合抗反流或减肥手术的患者,或 Barrett 食管的风险增加(即有慢性 [≥5 年] GERD 症状和以下三个或更多风险因素:男性、> 50 岁、白人、吸烟、肥胖或家庭Barrett 食管或食管腺癌病史)[20]。上消化道内窥镜检查对 GERD 具有高度特异性,但敏感性较低,因为大多数患者的上消化道内窥镜检查发现食管正常[21]。糜烂性食管炎的严重程度使用洛杉矶分类系统进行分类[22]。先进技术(例如,高倍内窥镜检查和窄带成像)可能会提高胃食管反流病中上内窥镜检查的诊断率,但并未常规使用[23]。食管活检主要用于排除其他食管黏膜疾病,如嗜酸性食管炎。
反流测试可以评估胃食管反流的程度、高度和类型(酸性或弱酸性)以及症状与反流事件之间的相关性[24]。24 小时动态 pH 监测对糜烂性食管炎患者具有高度敏感性(79%-96%)和特异性(85%-100%)[25],但对非糜烂性反流病患者的敏感性较低。在反流测试期间,将 pH导管插入鼻子并放置在食管下括约肌近端边缘上方 5 厘米处。食管24小时动态pH-阻抗检测包括传感器,可以检测阻抗变化以响应液体回流或打嗝的空气。该技术的灵敏度约为 90%[26],并且还可以识别具有较低酸度(pH 值,>4)的回流。此外,pH 阻抗测试可以将回流成分表征为液体、气体或混合。另一种方法是无线 pH 胶囊,它提供长达 96 小时的延长记录时间,克服了记录食管内 pH 水平变化时观察到的日常变化。胶囊通过输送装置经口引入并附接到远端食道。传感器记录 pH 变化并将数据传输到患者佩戴的记录设备。与基于导管的 pH 监测相比,该技术对患者的不良反应更少。长时间记录pH值会增加识别反酸异常的可能性,尤其是在症状不常见的患者中[24]。
美国胃肠病学会指南推荐动态反流监测优先于患者报告的 GERD 问卷和对 PPI 治疗反应的评估(尽管基于非常低质量的证据),用于对有症状的GERD患者进行决定性诊断24。反流监测的合适候选者包括尽管每天两次 PPI 治疗和内镜检查结果正常但仍有 GERD 症状的患者。对于以前没有 GERD 证据的患者,建议在患者未接受 PPI 治疗时进行上述任何一项反流测试;无线pH胶囊是首选(如果有)[27]。对于既往记录有 GERD 的患者,建议在患者接受 PPI 治疗时进行pH 阻抗测试。反流检测也适用于内镜检查结果正常但适合抗反流手术或内镜治疗的有症状患者、接受胃食管反流病的内镜或手术干预后症状复发的患者、接受减肥手术后出现新的反流症状的患者,以及确认酸控制将有益的胃食管反流并发症患者。
食管测压对 GERD 的诊断没有任何作用,但用于指导反流检测探头的放置,排除有吞咽困难或胸痛的 GERD 患者的食管运动障碍,以及在抗反流手术前评估食管功能。钡剂食管造影对胃食管反流病的敏感性和特异性较低,不推荐使用[28]。
治疗
胃食管反流病临床要点
GERD 患者的治疗包括单独改变生活方式或结合药物、内窥镜或手术干预,具体取决于疾病的严重程度。
生活方式的改变
表1 胃食管反流病 (GERD) 患者的生活方式措施

应告知患者常见的反流诱因,并鼓励他们避免会加重症状的生活方式和饮食习惯(表 1)。减轻体重、抬高床头以及睡前至少 3 小时避免饮食的益处的证据最充分29,30。在一项前瞻性研究中,坚持几种抗反流生活方式的女性(保持正常体重;从不吸烟;进行中等或更大的体力活动;每天避免超过 2 杯咖啡、茶或苏打水;以及谨慎饮食)与不坚持任何生活方式的女性相比,GERD 症状的风险只有一半[31]。
药理学
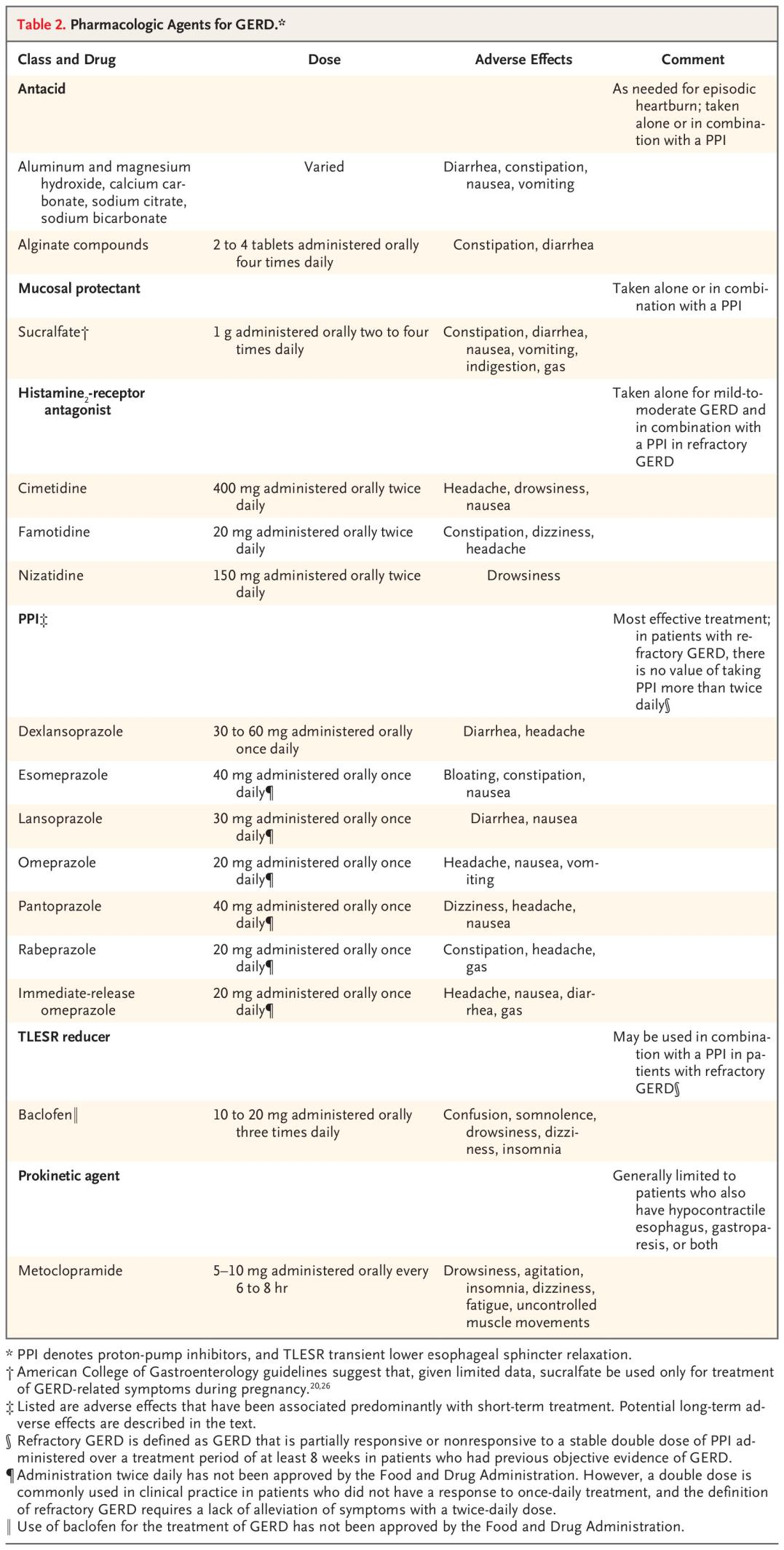
GERD 的药物治疗包括根据需要或每天服用的药物。最常用的药物是抗酸剂、组胺H2受体拮抗剂和PPI;其他药物的使用频率较低(表 2)。
表 2 GERD的药物制剂
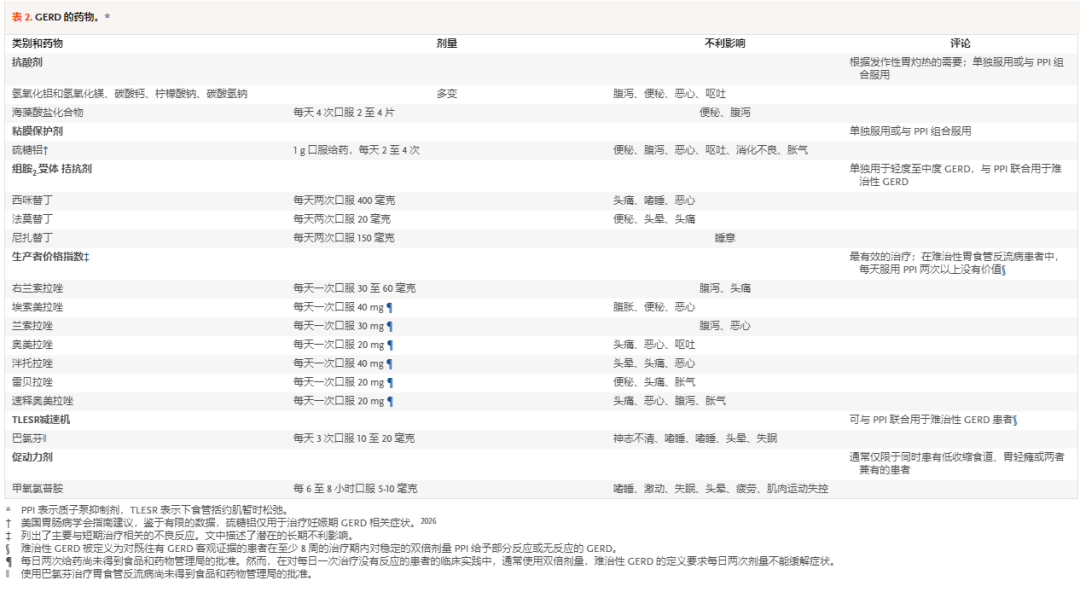 抗酸剂
抗酸剂抗酸剂具有即时且非常短期的效果。基于藻酸盐的配方包括从褐藻和碳酸氢钠或碳酸氢钾中提取的凝胶状多糖提取物。在存在胃酸的情况下,藻酸盐沉淀成凝胶并形成泡沫筏,取代餐后酸袋。出现突破性症状的患者可以按需服用抗酸剂和藻酸盐,也可以在每日 PPI 治疗的同时服用。一项荟萃分析显示,与安慰剂相比,抗酸剂组报告阳性结果的患者相对百分比高出 11%,藻酸盐组高出 60%[32]。海藻酸盐已被证明在控制餐后食道酸暴露方面比抗酸剂更有效[33]。
粘膜保护剂
硫糖铝是一种局部黏膜保护剂,在症状控制、糜烂性食管炎愈合和预防症状复发方面优于安慰剂[34]。据报道,硫糖铝提供的症状控制水平与海藻酸盐加抗酸剂和组胺2受体拮抗剂相似25,35。
组胺H2受体拮抗剂
组胺H2受体拮抗剂根据需要用于治疗餐后胃灼热或每天用于治疗轻度至中度 GERD 症状或低度糜烂性食管炎,以及作为对 PPI 没有反应的患者的突破性症状的睡前添加物治疗。可用的组胺2受体拮抗剂的抗分泌和临床效果相似。每天使用组胺H2受体拮抗剂可能会导致高剂量无法克服的快速反应,并且在停药后持续数天[36]。
PPI
PPI 是缓解 GERD 症状、治愈糜烂性食管炎以及预防疾病复发和并发症的最有效药物。在一项针对糜烂性食管炎患者抗反流治疗的随机对照试验的荟萃分析中,组胺H2受体拮抗剂组在开始治疗后 12 周内食管愈合的患者百分比为 51.9%,而 PPI 组为 83.6%,并且PPI 治疗更快。此外,PPI在缓解症状(77.4% 对 47.6% 的患者)、维持症状缓解和预防并发症方面优于组胺2受体拮抗剂[37]。
目前可用的七种 PPI 在药代动力学和药效学方面不同,但具有相似的临床效果。PPI 应在进食前 30 至 60 分钟服用,最好在早上服用,并定期使用以达到最大的临床效果。
表3 PPI 的使用建议
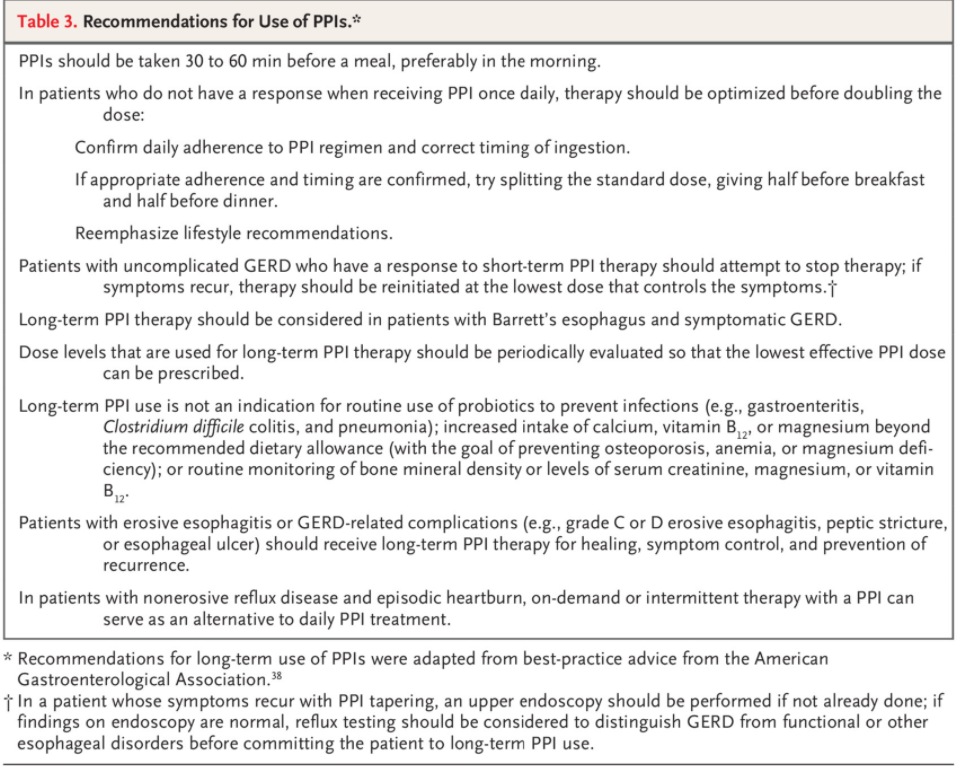
PPI 是中度至重度糜烂性食管炎(洛杉矶分类 C 级或 D 级,等级从 A 到 D,更高等级表示食管更大区域糜烂)、GERD 并发症的一线治疗(食管溃疡或狭窄)、Barrett 食管和食管外表现。表 3总结了使用 PPI 治疗的建议。
在大型观察性研究中,长期使用 PPI 治疗与各种不良事件有关,包括艰难梭菌感染、细菌性胃肠炎、小肠细菌过度生长、肺炎、慢性肾病、骨折、痴呆和心肌梗塞。然而,混淆仍然可能,这些研究不能用于确定因果关系。在一项涉及 17,598 名参与者的随机、双盲、安慰剂对照试验中,泮托拉唑每天 40 mg 的剂量持续 3 年与肠道感染发生率显著但小幅增加相关(泮托拉唑组 1.4% vs. 1% 与安慰剂)但没有其他不良事件[39]。为谨慎起见,PPIs 应以控制患者症状和食管炎症的最低剂量使用,并应定期重新评估治疗的适当性(表 3)[38]。
内镜治疗
内窥镜技术是治疗 GERD 患者的替代方法;它们通过增强抗反流屏障起作用。这些技术包括食管射频能量输送 (Stretta),它增加了食管胃交界处肌肉组织的厚度,以及经口无切口胃底折叠术,它在食管下段形成部分包裹[40]。这些程序适用于不适合(或不想接受)抗反流手术或长期药物治疗且患有非糜烂性反流病或低度糜烂性食管炎、裂孔疝小于 3 厘米且曾患有对 PPI 治疗的完全或部分反应。内镜医师的经验水平和仔细的患者选择对于这些手术的成功至关重要。人们担心内窥镜手术对客观临床终点(例如,糜烂性食管炎的愈合和食管酸暴露的正常化)的影响有限[41]。
手术治疗
抗反流手术和裂孔疝修复(如果存在疝)机械地增强抗反流屏障。这些程序的候选人包括选择不服用 PPI 或对 PPI 治疗产生不良反应的人,以及有严重反流、大裂孔疝(>5 厘米)、尽管每天服用两次 PPI 仍持续存在客观 GERD 或由微弱症状引起的症状的人。酸性回流。在进行抗反流手术前,患者应进行上消化道内镜检查,如果内镜检查结果正常,应进行反流检查;应该进行食管测压,可能的话,还应该进行钡餐检查。
最近一项包括随机对照试验和观察性研究的系统评价得出结论,与接受药物治疗的患者相比,接受手术的患者短期生活质量更好,但短期或长期症状控制没有显著改善[42]。然而,现有证据被认为存在高偏倚风险。在一项涉及胃食管反流病和难治性胃灼热患者的小型随机试验中,抗反流手术治疗成功的患者百分比(1 年胃食管反流相关生活质量评估得分提高≥50%)显著更高(67%) 高于药物治疗 (28%)[43]。超过 25% 的接受抗反流手术的患者在长期随访(>5 年)期间接受 PPI 治疗44。手术并发症包括胀气综合征(无法正确排空胃,导致胀气感)、吞咽困难、腹泻和胃灼热复发。抗反流手术成功的术前预测因素包括食管异常暴露于酸、糜烂性食管炎、典型的 GERD 症状、对抗反流药物的反应、食管裂孔疝、无食管流出道梗阻和经验丰富的外科医生[44]。
磁性括约肌增强系统 (LINX) 是一种带有磁芯的小而灵活的钛珠带,通过腹腔镜放置在食道末端周围以增强抗反流屏障。据报道,其对反酸的影响优于 PPI[45]。关于磁性括约肌增强术的有效性和安全性的长期信息仍然有限。
Roux-en-Y 胃旁路术是II类肥胖(BMI > 35)和 GERD 患者的首选手术干预措施,因为在该患者群体中手术胃底折叠术后失败的发生率较高。手术对减少 GERD 症状和体征的效果与由此产生的体重减轻有关。
不确定领域
在没有警报症状的情况下管理 GERD 的适当方法是一个有争议的问题。尽管开始经验性抗反流治疗很常见,但一些专家建议患者首先通过诊断测试进行表型分析,以便进行个体化治疗。治疗应该采用递升方法(从最不有效的抗反流药物开始,并根据患者的反应升级治疗)还是递减方法(从最有效的药物开始,如果患者有以下情况,则降级治疗)回应)不清楚。内镜治疗或转诊至抗反流手术的临床标准仍不明确。确定长期 PPI 治疗的真正风险需要进一步研究。需要更多随机数据,对照试验确定按需或间歇性治疗与持续每日 PPI 治疗在部分 GERD 患者中的价值;比较 GERD 的药物、内窥镜和手术治疗的结果;并指导对难治性胃食管反流病或胃食管反流病食管外表现患者的治疗。
指导方针
有关 GERD 的指南已在国内和国际上发表,包括美国 GERD 诊断和整体管理指南以及内窥镜检查和手术管理的作用26,44,46,47。本文中的建议通常与美国指南一致。
结论和建议
本文中描述的患者具有与 GERD 一致的症状。患者应首先接受上消化道内窥镜检查,因为她符合推荐的可能存在Barrett食管的筛查标准。如果观察到低度糜烂性食管炎或 Barrett 食管,建议在早餐前 30 分钟服用每日一次 PPI。该患者不应考虑使用组胺H2受体拮抗剂,因为患者症状并未因之前的法莫替丁疗程而减轻。如果存在晚期糜烂性食管炎或食管溃疡,建议每天两次(早餐前和晚餐前)服用 PPI,持续 2 个月,并进行后续内镜检查以排除 Barrett 食管。如果内窥镜检查结果正常,应给患者服用标准剂量的 PPI,持续 2 个月,并重新评估症状反应(考虑到其他食管疾病,如功能性胃灼热,仍需进行鉴别诊断)。还应告知患者减重、避免深夜进餐和饮酒以及减轻压力。如果患者选择放弃药物治疗,可考虑内镜治疗或抗反流手术;然而,如果内窥镜检查结果正常,则只有在未服用抗反流药物时发现食管酸暴露异常时,才可以考虑这些非医疗干预措施。
原始来源:
Fass R. Gastroesophageal Reflux Disease. N Engl J Med. 2022 Sep 29;387(13):1207-1216. doi: 10.1056/NEJMcp2114026. PMID: 36170502.
原文链接:https://www.nejm.org/doi/full/10.1056/NEJMcp2114026
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言