LETS 2020|曹文东:万变不离其宗 ——球囊扩张仍是血管准备不可或缺的方式
2020-12-31 《门诊》杂志 门诊新视野
球囊成形术是血管腔内治疗发展基石。现代血管介入治疗流程,包括:病变通过、管腔准备、管腔获得以及管腔维持。而其中,球囊扩张是血管准备不可或缺的一部分。
球囊成形术是血管腔内治疗发展基石。现代血管介入治疗流程,包括:病变通过、管腔准备、管腔获得以及管腔维持。而其中,球囊扩张是血管准备不可或缺的一部分。在第五届下肢动脉腔内治疗新技术峰会(LETS 2020)上,来自山西白求恩医院介入治疗科曹文东教授将球囊扩张与机械减容进行对比,阐述球囊扩张在血管准备中的重要性。
管腔准备的意义
1、Advancing right thing ahead:利于器械输送
在管腔准备中,为病变开通的支撑系统和破膜器械;为治疗器械的输送打开安全通道:减容器械,特殊球囊。
2、Leaving nothing behind:尽可能减少移植物
在DCB的使用中,获得足够的管腔:减少弹性回缩;获得完整的血管床:减少补救支架植入;利于药物的渗透:提高细胞药物有效浓度,远期疗效保障。
3、Leaving right thing behind:支架的作用是贴而非撑
为后期植入支架,获得足够的管腔,尤其是要求1:1预扩张的支架;避免与斑块挤压和摩擦,利于支架贴壁;优化支架力学特性,发挥生理性的运动性能。
管腔准备
目前,临床上管腔准备的方式,包括:球囊扩张和机械减容。球囊扩张,是通过球囊的充盈,达到斑块断裂、血管壁延伸以及管腔扩大的作用。但是,单纯球囊扩张存在局限性,即限流性夹层的发生。对于一些特殊病变,需要使用一些特殊球囊,如:对于钙化CTO病变,需要高压成形/切割/刻痕球囊来处理。而机械减容方式则多种多样,包括:斑块旋切、准分子激光、血栓清除。
进展球囊扩张作为管腔准备的方式是否过时?
1、临床研究中管腔准备的金标准
药物涂层球囊的注册研究采用的管腔准备方法均为球囊扩张。从表中可以看到,补救支架率降到20%左右,一年支架通畅率与免于TLR的数据都较好。所以,球囊扩张依然是管腔准备的金标准。

表1. DCB注册研究中球囊扩张仍是管腔准备的金标准
2、各类技术各具优缺点,需因地制宜
各类减容器材店的适应证如下:
1)Silverhawk/Turbohawk该产品设计用于外周血管系统的粥样斑块切除,不用于冠脉、颈动脉、髂动脉或肾血管动脉;
2)Turbo Elite预期与Spectranetics CVX-300准分子激光系统一起使用,适用于严重下肢动脉硬化狭窄与闭塞病变的开通治疗。血管参考直径应大于等于2 mm;
3)Rotarex用于除心肺、冠脉和脑循环之外的血管内新鲜、亚急性和慢性阻塞中的血栓、血栓栓塞物和动脉粥样硬化物质的经皮腔内切除;
4)Angiojet SOLENT用于击碎并清除下列部位的血栓:直径≥3.0 mm的上肢及下肢外周动脉,直径≥3.0 mm的上肢外周静脉,直径≥3.0 mm的髂股及下肢静脉,直径≥3.0 mm的动静脉进入导管。
可以看到,大多数减容器材主要针对斑块的清除或者闭塞部位的开通,整体上与斑块切除术相对应。同时,2019年一篇Meta分析得出结论:3篇对照研究的Meta分析显示DAART并未在技术成功率、补救支架率、12个月一期通畅率和TLR率方面优于非DAART组。所以,斑块旋切更优的证据不足。总之,各类技术都有其优缺点,需要因地制宜,选择最合适的处理方式。
3、球囊扩张的通用性
球囊扩张是一项入门技术。工作原理是运用帕斯卡定律,即不可压缩静止流体中任一点受外力产生压强增值后,此压强增值瞬时传至静止流体各点。目前,最长的球囊可以做到30 cm,对于长病变,做到一次成形。同时,球囊扩张还可用于内膜下成形,相对更安全。
管腔准备影响因素:来自DCB的启示
DCB 12个月后随访通畅率受四个因素的影响,包括:扩张时间≥120 s、压力>7 atm、运输时间<30 s以及残余狭窄<20%。满足的因素越多,预后越好。其中,残余狭窄<20%,比其他几个因素影响更为显著。所以,管腔准备对于DCB使用至关重要。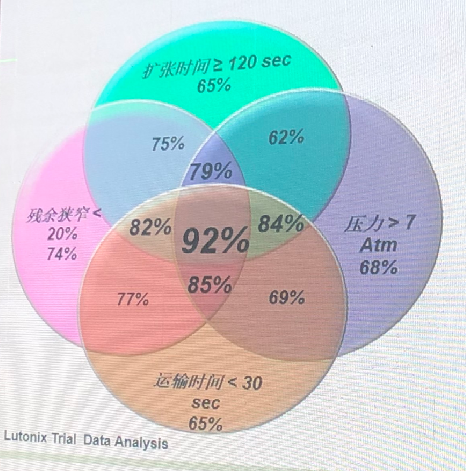
图1. DCB通畅率的影响因素
理想的管腔准备:来自DCB的启示
理想的管腔准备要求坚持安全性的前提下,尽可能多的获得管腔;尽量保留正常血管,减少补救支架的植入率或者植入长度;为药物吸收铲除障碍,增加药物吸收的通道。所以,DCB使用前的管腔准备,除了获得管腔之外,同时希望为药物渗透打开更多的通道。
球囊扩张技术进化——以适应管腔准备要求
1、避免夹层(低压、缓慢、均衡)
1)递增性球囊扩张
标准球囊在递增性扩张中应用,先用小直径球囊扩出通道,然后稍大直径球囊使斑块纵向断开,最后与靶血管1:1直径球囊充分扩张,获得目标血管直径。复旦大学附属中山医院蒋俊豪教授团队的研究显示,使用递增性球囊扩张,6个月通畅率可达62.5%。但是,还未能解决后期可能会出现的弹性回缩问题。
2)巧克力球囊
在半顺应性球囊的基础上,用金属丝约束球囊,形成模块化扩张单元。LINC大会上一项研究显示,巧克力球囊术后非限流性夹层为98%(需要干预的夹层患者占2%),支架补救率为6%。可见,巧克力球囊能显著减少夹层的发生,但对管腔获得与后期弹性回缩问题,仍未能有效解决。
2、管腔获得(聚焦、高压)
1)Buddy Wire技术
借助外部装置,聚焦压力。最早用于冠脉技术,相较于传统PTA,Buddy Wire技术压力更小(4.3 atm),夹层发生率更低,残余狭窄率更低。
双导丝球囊单中心统计:2012年~2016年6月,本院共腔内治疗PDA病变1400多人次,其中单纯PTA共计638人次,PTA伴支架置入786人次。使用普通PTA球囊单纯PTA共计583人次,伴支架置入771人次。使用VascuTrak双导丝球囊单纯PTA共计275人次,伴支架置入75人次。统计结果显示,使用VascuTrak双导丝球囊较普通PTA,限制性夹层及弹性回缩发生率明显降低(21.2% vs. 56.9%)。
2)非顺应球囊:改善成角,提高压力转化
非顺应性球囊可以降低充盈压力。因为球囊材质的非顺应性,从而增加球囊和斑块的α夹角。在相同的充盈压力下,转化为更高的扩张压力,同时降低剪切力。球囊充盈压力(HP)垂直施加于球囊与斑块的接触的切线方向,可以分解为:一个平行于血管横轴的力(DF),即为有效扩张力;一个平行于血管纵轴的力(VF),即为球囊的剪切力。所以,α夹角越大,扩张压力(DF)越大,剪切力(VF)越小;反之亦然。
图2. 球囊充盈压力分解图
3)新的球囊(扩张+功能载体):切割球囊、刻痕球囊、震波球囊
切割球囊:球囊外有对称的3个刀片,对硬化斑块进行有计划的切割,减少限流性夹层的同时,获得最大管腔。术后通畅率较好,但目前国内使用较少。
刻痕球囊:刻痕球囊提供的着力点,有助于斑块定向打开,从而获得管腔。打开管腔的同时,打开了两条均匀的药物渗透到中膜的通道。相比于普通球囊,刻痕球囊管腔获得提高18%。即使在严重钙化病变中,刻痕球囊打开病变的能力也非常良好。
震波球囊(IVL):球囊和碎石术结合,应对重度钙化。激发:发射器产生膨胀和破裂的蒸汽气泡,导致声压波的短暂爆发。声压波:以50 atm左右的有效压力通过血管组织。场效应:导管中有多个发射器。IVL Disrupt PAD Ⅱ研究纳入的患者,是由唯一的核心实验室裁定,长期研究只登记严重钙化的病变。研究中,重度钙化占85%(PARC分型)。12个月的一期通畅率:有意向治疗的患者为54.5%,而IVL的患者为62.9%。临床驱动的TLR:有意向治疗的占20.7%,而采用最佳技术的占8.6%。
真实世界研究,纳入了18个医学中心。入组200人,220例靶病变。重度钙化77.9%,偏心性钙化14.3%。平均管腔获得3.4 mm,平均残余狭窄23.6%。可见,对于严重钙化病变,IVL的使用效果较为满意。
总 结
不同管腔准备手段都有其各自的优缺点,根据具体情况因地制宜,选择最适合的治疗手段。总体而言,在下肢动脉病变诊疗流程中,PTA仍是不可或缺的一部分。
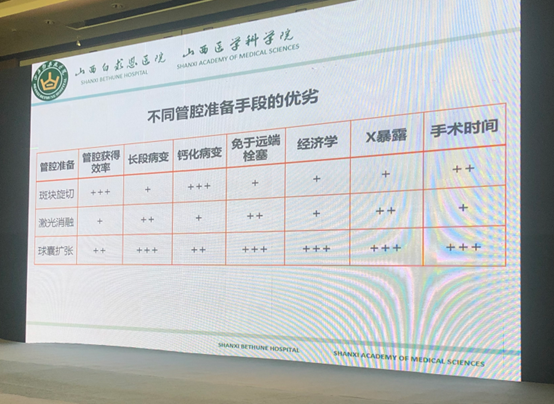
表2. 不同管腔准备手段的优劣
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










#球囊扩张#
93
#扩张#
29
#球囊#
46