 mskcc
mskcc
胰腺癌每年影响约六万名美国人,是最致命的癌症疾病之一。确诊后,只有不到10%的患者能存活五年。
胰腺癌相对罕见,但众所周知是致命的。它目前是美国癌症死亡的第三大原因,预计到 2020 年将进入第二位。
主要原因是与许多其他更常见的癌症类型相比,胰腺癌已被证明非常难以治疗。尽管进行了数十年的研究,但诊断出的患者的前景仍然黯淡,所有阶段的一年生存率为 20%,五年生存率为 6%。即使在最早阶段被诊断和治疗的患者也有 50% 的机会疾病会复发。
胰腺癌特别具有侵袭性,其位置使其很容易扩散到邻近的结构和器官,如肝脏或胃。它通常只有在它进入周围组织后才能被诊断出来,如果不是身体的其他部位。因此,只有约 15% 的患者适合进行手术。
胰腺位于一个棘手的位置,主要血管、胆管和肠道都在附近,当肿瘤涉及这些主要血管时,通常无法切除。
虽然一些癌症已经通过靶向疗法成功治疗,这些疗法可以阻断特定基因突变的产物,但这些药物尚未开发用于胰腺癌。靶向治疗对具有相同致癌突变的患者比例相当大的癌症有效,例如肺癌中的EGFR或黑色素瘤中的BRAF。相比之下,胰腺癌似乎分布在大量的癌症驱动突变上,每个突变都涉及一小部分患者。
免疫疗法已经彻底改变了许多癌症的治疗方法,但也未能对胰腺癌产生太大影响。虽然有一些化学疗法初始治疗是有效的,但胰腺肿瘤通常会对它们产生抗药性。事实证明,这种疾病也难以用免疫疗法等新方法治疗。然而现在,麻省理工学院的一组研究人员已经开发出一种免疫治疗策略,并表明它可以消除小鼠的胰腺肿瘤。
 The CD155/TIGIT axis promotes and maintains immune evasion in neoantigen-expressing pancreatic cancer. Cancer Cell. doi.org/10.1016/j.ccell.2021.07.007.
The CD155/TIGIT axis promotes and maintains immune evasion in neoantigen-expressing pancreatic cancer. Cancer Cell. doi.org/10.1016/j.ccell.2021.07.007.
 图形摘要
图形摘要
这种新疗法是三种药物的组合,有助于增强人体自身对肿瘤的免疫防御,预计将在今年晚些时候进入临床试验。
免疫攻击
身体的免疫系统包含可以识别和破坏表达癌性蛋白质的细胞的T细胞,但大多数肿瘤会产生高度免疫抑制的环境,使这些 T 细胞失活,帮助肿瘤存活。
免疫检查点疗法(目前临床上使用的最常见的免疫疗法形式)通过解除这些 T 细胞的刹车,使它们恢复活力从而摧毁肿瘤。免疫检查点疗法(目前临床上最常见的免疫疗法)的作用是消除这些T细胞的刹车,使它们恢复活力,以便它们能够摧毁肿瘤。一类已成功治疗多种癌症的免疫治疗药物靶向 PD-L1(一种关闭 T 细胞的癌症相关蛋白)和 PD-1(PD-L1 结合的 T 细胞蛋白)之间的相互作用。阻断 PD-L1 或 PD-1 的药物,也称为检查点抑制剂,已被批准用于治疗黑色素瘤和肺癌等癌症,但它们对胰腺肿瘤的影响很小。
一些研究人员假设,这种失败可能是由于胰腺肿瘤不表达那么多的癌蛋白,即新抗原。这将使 T 细胞攻击的目标更少,因此即使 T 细胞受到检查点抑制剂的刺激,它们也无法识别和破坏肿瘤细胞。
然而,最近的一些研究表明,麻省理工学院的新研究证实,许多胰腺肿瘤确实表达了癌症特异性新抗原。这一发现使研究人员怀疑,也许是一种不同类型的刹车,而不是 PD-1/PD-L1 系统,正在使胰腺癌患者的T 细胞失能。
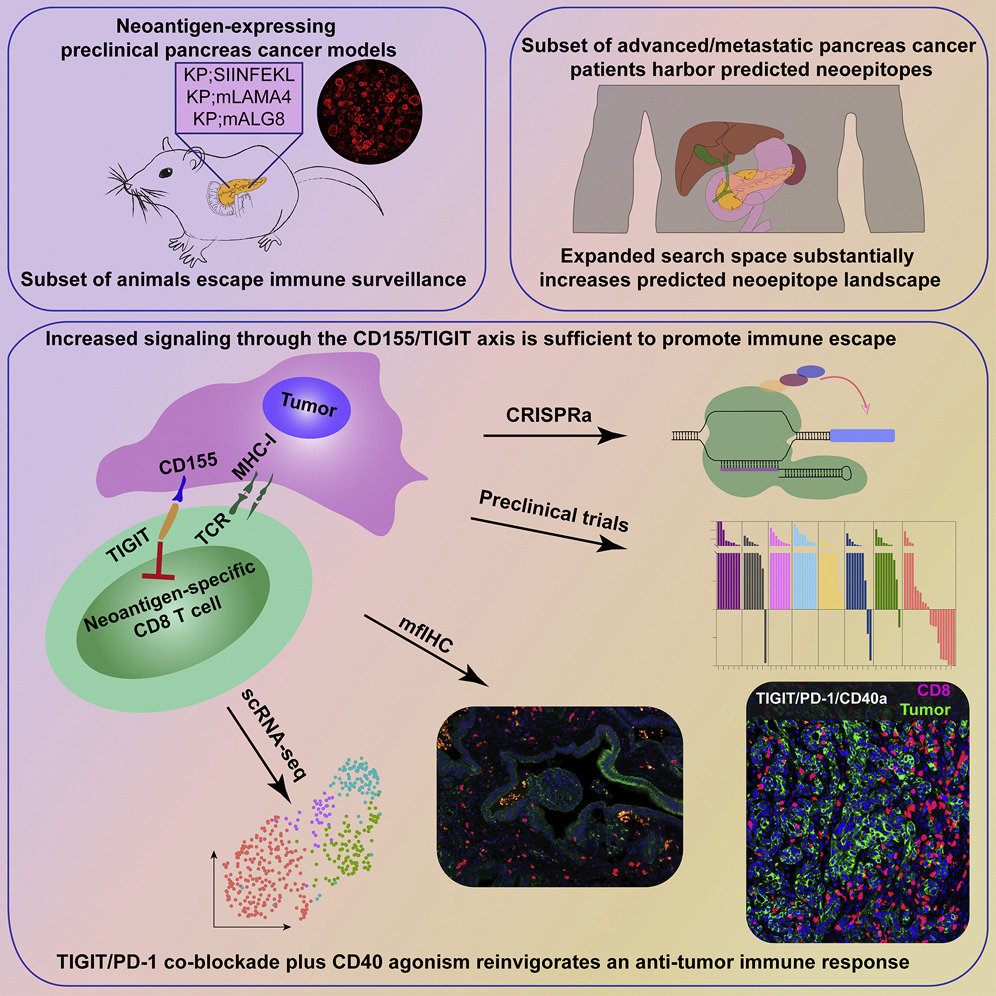
在一项使用胰腺癌小鼠模型的研究中,研究人员发现,事实上,PD-L1 在胰腺癌细胞上的表达并不高。相反,大多数胰腺癌细胞表达一种称为 CD155 的蛋白质,它激活 T 细胞上称为 TIGIT 的受体。
当 TIGIT 被激活时,T 细胞进入一种称为“T 细胞耗竭”的状态,在这种状态下它们无法对胰腺肿瘤细胞发起攻击。在对胰腺癌患者切除的肿瘤进行分析时,研究人员观察到大约 60% 患者的 TIGIT 表达和 T 细胞耗竭,他们还发现患者肿瘤细胞上的 CD155 水平很高。
CD155/TIGIT 轴的功能与更成熟的 PD-L1/PD-1 轴非常相似。TIGIT 在 T 细胞上表达并作为这些 T 细胞的刹车,当 TIGIT 阳性 T 细胞遇到任何表达高水平 CD155 的细胞时,它基本上可以关闭该 T 细胞。
药物组合
研究人员随后着手研究他们是否能利用这一知识使耗尽的T细胞恢复活力并刺激它们攻击胰腺肿瘤细胞。他们测试了各种抑制PD-1和TIGIT的实验性药物组合,以及另一种叫做CD40激动剂抗体的药物。
CD40激动剂抗体,其中一些目前正在进行临床评估,以治疗胰腺癌,是激活T细胞并驱动它们进入肿瘤的药物。在小鼠的测试中,麻省理工学院的团队发现针对PD-1的药物本身没有什么效果,就像以前对胰腺癌所显示的那样。他们还发现,一种CD40激动剂抗体与PD-1抑制剂或TIGIT抑制剂相结合,能够阻止一些动物的肿瘤生长,但并没有大幅缩小肿瘤。
然而,当他们将 CD40 激动剂抗体与 PD-1 抑制剂和 TIGIT 抑制剂结合使用时,他们发现了显着的效果。在接受这种治疗的动物中,约有一半的胰腺肿瘤缩小了,而在 25% 的小鼠中,肿瘤完全消失了。此外,停止治疗后肿瘤没有再生。
麻省理工学院团队与帮助资助这项研究的 Lustgarten 胰腺癌研究基金会合作,找到了两家制药公司,他们之间正在开发 PD-1 抑制剂、TIGIT 抑制剂和 CD40 激动剂抗体。这些药物均未获得 FDA 批准,但均已进入 2 期临床试验。三重组合的临床试验预计将于今年晚些时候开始。
这项工作使用高度复杂的基因工程小鼠模型来研究胰腺癌免疫抑制的细节,结果指出了这种毁灭性疾病的潜在新疗法,专家正在尽快推动在患者身上测试这些疗法。
除了临床试验,麻省理工学院的团队还计划分析哪种类型的胰腺肿瘤可能对这种药物组合反应最好。他们还在做进一步的动物研究,看看他们是否可以将治疗的有效性提高到他们在这项研究中看到的 50% 以上。
原始出处:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#胰腺肿瘤#
44
厉害
53
涨知识了
64
非常实用
66