Nat Commun:肿瘤特异的生物正交前药
2018-12-08 佚名 北大化学与分子工程学院
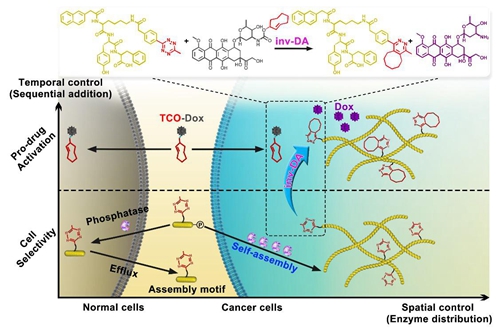
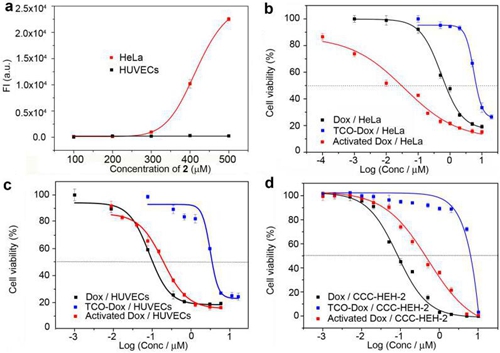
虽然化疗药物是目前抗肿瘤治疗的主要手段之一,但其毒副作用极大地限制了给药剂量,往往导致肿瘤的复发。肿瘤选择性的前药(Prodrug)策略能够在肿瘤靶向区域内特异性活化和释放药物,在改善药物理化、生物及药代动力学性质,降低化疗药物毒副作用等方面具有突出优势。相比于以大分子抗体为代表的主动靶向和以纳米粒子为代表的被动靶向策略,利用肿瘤过表达的酶、活性氧、硫化氢等微环境特点,以小分子给药方式在肿瘤原位构

本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












#Nat#
37
#COMMUN#
38
学习了谢谢
69
学习了
62