LETS 2020|蒋俊豪:目前血管准备评价标准的方法是否合理?
2020-12-30 《门诊》杂志 门诊新视野
下肢动脉疾病治疗的常规流程为病变开通、血管准备、评估以及确定性的治疗。确定性的治疗手段包括BMS、DCB、DES等,其选择依赖于评估结果。
下肢动脉疾病治疗的常规流程为病变开通、血管准备、评估以及确定性的治疗。确定性的治疗手段包括BMS、DCB、DES等,其选择依赖于评估结果。因此,评估环节对下肢动脉疾病治疗模式决策,甚至临床疗效,都十分重要。在第五届下肢动脉腔内治疗新技术峰会(LETS 2020)上,来自复旦大学附属中山医院血管外科的蒋俊豪教授首先表示目前血管准备评价标准和方法显然不合理且不够用,随后分享了有关血管准备评估体系的临床经验。
由IGNITE研究引发对充分血管准备的思考
1、IGNITE研究结果
IGNITE研究为多中心、前瞻性研究,共纳入296例患者,予以POBA治疗;其中获得理想管腔(标准:同时满足残余狭窄≤30%、夹层类型≤B和压力梯度≤20 mm Hg)的患者约占为45%(Success BA组);55%的患者未获得理想管腔(标准与前者完全相反)(Failure BA组)。从结果上看,6个月和12个月两组一期通畅率均无显着区别(图1)。
该研究的结论为长期通畅率可能依赖于器械的应用和病变的性质,似乎与血管准备的结果无关。然而,需要注意的是,本研究方法显示两组均有一定比例的补救性支架植入率,表明该研究中对血管准备结果的评判还有其他未被披露的依据。此外,该研究还指出球囊扩张时间>180 s是获得理想管腔的关键因素之一。结合临床工作经验,很多短期狭窄的病变都是由弹性回缩导致,而长时间的球囊扩张恰恰能够减轻早期弹性回缩的不利影响,可能也是该研究出现“一期通畅率无显着区别”的原因之一。
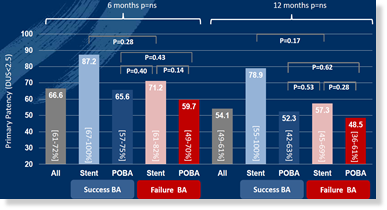
图1. 一期通畅率数据
2、充分的血管准备?
IGNITE研究引发的充分的血管准备是否必要的思考,其实归根到底是对POBA术后是否全部植入支架的思考。早期,下肢动脉疾病腔内治疗的理念是“leave something behind”,而当前追求的则是“leave nothing behind”。蒋俊豪教授认为这是从一个极端走向了另一个极端。
既往,支架应用的限制主要是对支架相关并发症的担忧,如支架断裂、支架内再狭窄等。DCB的广泛应用是否能改善支架在下肢动脉疾病治疗中的地位?基于这一问题,血管外科医师作了一系列对照分析研究。DEBATE-ISR、FAIR、ISAR-PEBIS、AcoArt Ⅰ和IN.PACT Global研究显示DCB术后平均再次狭窄率为18.6%(11.3%~30.0%);而有关BMS的RCT研究结果表明术后1年支架内再狭窄率为20%~50%,若二期应用DCB治疗,以18.6%的再狭窄率进行简单换算,则得出二期通畅率均在90%以上(图2),效果令人满意。因此,血管外科医师因重新审视支架的作用,在适合植入支架的病变,支架植入术不失为一项良好的治疗策略。
回到对下肢动脉疾病治疗流程的思考,在病变开通后还应增加对病变性质进行判断(图3),据此决定确定性治疗模式,若决定最终的治疗为“leave right thing behind”对血管准备的要求较为宽容;但是若治疗策略为“leave nothing behind”,则充分的血管准备至关重要。而充分的血管准备需建立完善的评估体系进行评估。
血管准备的意义
在众多涂药球囊临床研究中,可以看到“血管准备”的诸多作用,包括:扩大管腔容积、减少限流型夹层和血管损伤、有利于药物的吸收以及减少植入物。那么,是否可以通过良好的血管准备,做到“Leave Nothing Behind”,避免支架植入?目前,临床上采用优化PTA技术、减容技术以及涂药球囊,以期实现这一目标(图1)。

图2. 支架植入术加权DCB,再狭窄率显着降低
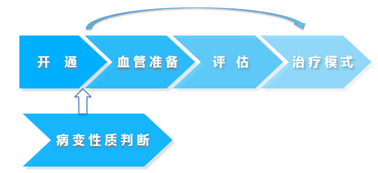
图3. 下肢动脉疾病治疗流程
血管准备评估体系——评估对象
1、病变分类(按照植入支架或者将支架作为补救措施进行分类)
Ⅰ类:补救性支架,包括:短段病变(<10 cm)、偏心性、合并血栓、胯关节病变。这类病变需要充分的管腔准备,如:偏心性病变予以DAART、合并血栓患者予以PMT等措施。
Ⅱ类:支架植入,包括:长段病变(≥10 cm)、严重钙化病变、不稳定管腔、内膜下开通。
2、病变分区
选择治疗方式时,还应考虑病变分区,明确适合支架植入的部位。研究显示P2段病变的通畅率显着下降。因此,P1以上适合支架植入(标准从严,任何指标出现都治疗),P2以下不适合支架植入(标准从宽,满足多有指标才治疗)。
血管准备评估体系——评估标准
评估标准应从客观、量化、可行性三方面进行考量,因此可从测量残余狭窄率、夹层分型、压力梯度这三个参数入手。
1、残余狭窄的判定
临床上一般只考虑>30%的残余狭窄。但是,在实际工作中,不同体位观察到的残余狭窄不同(图4),且很难确定具体的残余狭窄比例,因此该参数对决策判断起辅助作用。
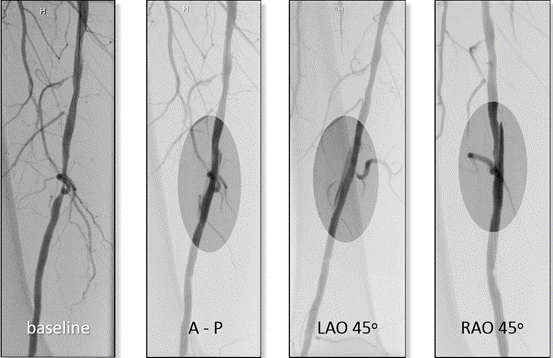
图4. 不同体位观察到的残余狭窄不同
2、夹层分型
目前,下肢动脉夹层的分型主要是借鉴冠脉的治疗经验(表1)。一般认为A、B型夹层急性闭塞发生率较低,可不予以处理;C型及以上则需要支架干预。但是THUNDER[1]研究6个月随访造影数据显示A/B型夹层的再狭窄率、通畅率和TLR都不理想,进而提出在临床上普遍低估了夹层的严重性。2017年,Fujihara[2]等发现A/B夹层一期通畅率虽然远高于C-F型,但1年一期通畅率也仅为65%,并不理想。此外,对于同一病变,从不同角度观察,可能得到不同的分型结果,从而导致治疗策略的不同。

表1. NHLBI冠脉夹层分型
3、测压
以上两种参数是根据影像学表现,推断血流动力学变化,所以会存在一些偏差。测压则使用血流动力学标准来评估血流动力学的变化,准确性更高。目前,外周动脉常使用导管测压,但其评价标准尚未确定,一般是参考内脏动脉ΔSP≥20 mm Hg。
在临床工作中,蒋俊豪教授采取的植入支架的标准是出现任意一项:残余狭窄率>30%,夹层分型≥C,或测压ΔSP≥20 mm Hg。
总 结
血管准备方面的循证依据仍然较少,大多是来源于临床经验。蒋俊豪教授的经验是P1以上适合支架植入的病变标准从严,任何指标出现都需治疗;P2以下不适合支架植入的病变,标准从宽,满足多有指标才进行治疗(图5)。
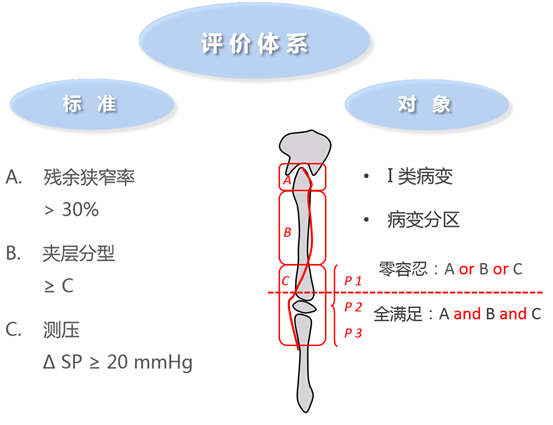
图5. 血管准备评价体系
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












#评价#
35
#评价标准#
32
学习
70
学习了,谢谢分享
68