Nature:T细胞疗法可延长白血病患者生存期?
2015-01-04 Dee 编译 lifeomics
当免疫学家Michel Sadelain在2007年时首次对一种经过基因工程改良的抗癌性T细胞进行试验时,他努力寻找着愿意参与该试验的患者。他所提出的治疗方案是:从肿瘤患者体内分离一些T细胞,利用基因工程技术对其进行改良,使其具有肿瘤识别能力,随后再将T细胞注射回患者体内;小鼠研究已经表明这种治疗方法具有可行性。但是Sadelain并没有因为同事拒绝提供患者而迁怒于他们。他说:“
当免疫学家Michel Sadelain在2007年时首次对一种经过基因工程改良的抗癌性T细胞进行试验时,他努力寻找着愿意参与该试验的患者。他所提出的治疗方案是:从肿瘤患者体内分离一些T细胞,利用基因工程技术对其进行改良,使其具有肿瘤识别能力,随后再将T细胞注射回患者体内;小鼠研究已经表明这种治疗方法具有可行性。但是Sadelain并没有因为同事拒绝提供患者而迁怒于他们。他说:“我所提出的治疗方案听上去的确很像科幻小说。”“25年以来我一直都在思考这个问题,时至如今我仍然对自己说,‘这个想法真疯狂呀’。”
自那时起,Sadelain与其他研究团队将这个“疯狂想法”应用到一些常规疗法无效的患者中,获得了一些早期的研究结果,表明这个“疯狂想法”能够彻底消除患者所有的白血病症状。这种治疗方法被称为过继性T细胞转移(adoptive T-cell transfer)。如今,他在纽约市斯隆凯特琳癌症纪念中心( Memorial Sloan Kettering Cancer Center)的研究团队正在努力将过继性T细胞转移治疗提供给众多要求参与试验的患者。
这种基因工程改良性T细胞通常都被称为嵌合抗原受体(chimaeric antigen receptor, CAR)T细胞。美国血液病学会(American Society of Hematology, ASH)会议于11月6日-9日在加利福尼亚州旧金山市召开,与会者在会议上听取了许多关于CAR T细胞治疗白血病和淋巴瘤的应用前景的会谈和海报展示。人们对以下问题表示担忧:该疗法的安全性如何、难以大规模地制定个性化T细胞疗法、监管机构将如何审查这种复杂的非常规性治疗方法。这些担忧一直以来都在困扰着该领域的研究者。然而有研究数据表明,仅有数月生存期的患者在接受该疗法的治疗后存活了数年;而一些曾经持怀疑态度的人在看到这些研究数据后,逐渐消除了对该疗法的担忧。
市场调研公司分析师Joseph Hedden指出,(需要这种疗法的)患者数量还是相当惊人的。尽管该疗法的研发过程将花费大量的资金,但仍然诱惑着制药公司们明确决定开展研发工作。
在过去三年里,至少有五家大型制药公司已经投入资金,进行CAR-T细胞疗法的研发。曾经只有少数几家医疗学术中心支撑着T细胞疗法研究领域,而如今,制药行业对T细胞疗法的极大兴趣戏剧性地扭转了该研究领域的僵局。小型生物技术公司也如雨后春笋般涌现,纷纷研发CAR T细胞,其中就包括位于加利福尼亚州圣塔莫尼卡市的凯德药业公司(Kite Pharmaceuticals),它在六月份上市时就筹集到了1.275亿美元。今年,投资者们将3.1亿美元投入到了另一家CAR-T细胞治疗公司。朱诺治疗公司的首席执行官Hans Bishop说道:“毫无疑问,投资方向发生了转变。”
某些类型的白血病和淋巴瘤是由可产生抗体的癌性B细胞所引起的,而T细胞疗法的研发工作则大多数集中在研发那些可杀死这种癌性B细胞的治疗方法上。大多数B细胞的表面都存在有一种名为CD19的蛋白质。研究者们对T细胞进行改良,使其能够识别CD19蛋白,随后利用改良后的T细胞攻击所有表达CD19的细胞,从而杀死癌性B细胞(见“招兵买马”)。我们难以找到那些仅在肿瘤细胞表面表达的蛋白质,而CD19则是一个折衷的选择:尽管CAR-T细胞疗法有时候会清除掉所有的B细胞(包括癌性B细胞和健康B细胞),但是患者仍然可以在缺少B细胞的情况下存活下来。
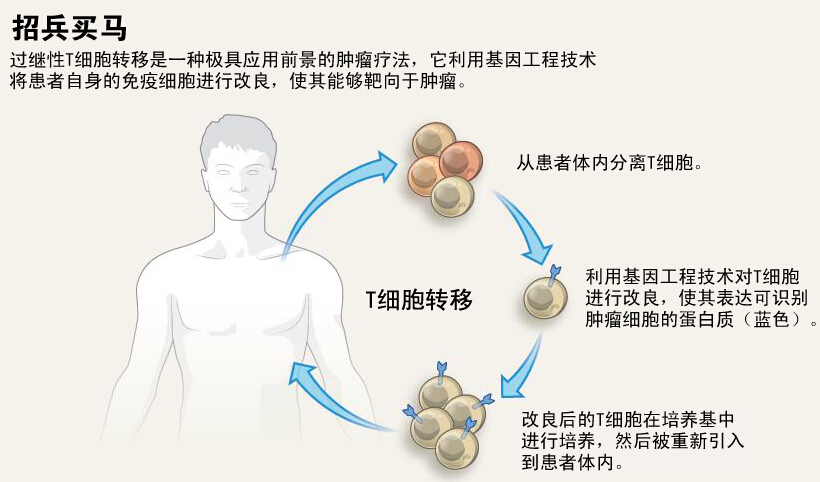
Sadelain等人在ASH会议上报道指出,6名参加同一项试验的淋巴瘤患者在接受该疗法的治疗后,肿瘤症状均消失。费城宾夕法尼亚大学(University of Pennsylvania)的免疫学家Carl June在另一场报告中指出,在23名慢性淋巴细胞性白血病(chronic lymphocytic leukae mia)患者中,CD19靶向疗法可以减轻其中9名患者的癌症负担。而对于急性淋巴细胞性白血病(acute lymphoblastic leukaemia)这种更为严重的癌症而言,30名患者在经过治疗后,有27人的症状消失,而两年后他们的血液中仍然存在有CAR T细胞。
但是也有研究强调指出,这种疗法存在着刺激免疫应答反应的风险。一些患者在接受CAR-T细胞治疗后相继死亡,他们的死亡与其体内异常高水平的白介素-6(interleukin-6)有关。随后,至少有5项CAR-T细胞试验在4月份时被终止。白介素-6能够促进炎症反应,增加其它炎性分子的表达水平,是机体对抗感染的正常应答反应中的一个组件。但是CAR T细胞所展开的强烈的免疫攻击能够使白介素-6的水平飙升。研究者们调整了治疗方案,以便对该问题进行更好地监测和处理,随后他们才重新开始进行试验。
花旗银行(Citi)驻伦敦的全球卫生保健研究部主任Andrew Baum指出,这些安全风险以及CAR T细胞的生产难度仍然令许多制药公司望而却步。他表示,大多数跨国公司都在冷眼旁观,并没有参与到CAR T细胞疗法的研发之中。
当CAR T细胞进入市场时,它们的价格将会非常昂贵。Baum指出,骨髓移植的价格超过50万美元,而一些赞助商初步计划使CAR T细胞疗法的价格高于骨髓移植的费用。他指出,CAR T细胞治疗费用可能会非常高,这迫使制药公司制定一种特殊的费用偿付方案:只有当患者从CAR T细胞治疗中获益时,才需要付费给制药公司。Baum估计,尽管CAR-T细胞疗法的销售情况将取决于一些因素:例如会出现何种竞争性疗法、CAR-T细胞疗法是否能够用来治疗其他肿瘤,但是CAR-T细胞疗法在销售巅峰期时销售额仍然可以达到每年100亿美元。
就目前而言,朱诺治疗公司的科技创始人Sadelain希望制药行业对CAR-T细胞疗法的关注能够促进该领域的发展。他还记得在博士后阶段时,他竭尽全力将基因插入到T细胞中,而他的同事们则问他为什么要如此麻烦。他指出,这个领域以前从来都没有过这样的投资力度。真的令人难以置信——有时候他还是会掐一下自己,看是不是在做梦。
原始出处:
Heidi Ledford.Immune cells boost cancer survival from months to years.NATURE 10 December 2014
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#Nat#
33
#患者生存#
24
#生存期#
25
#T细胞疗法#
35