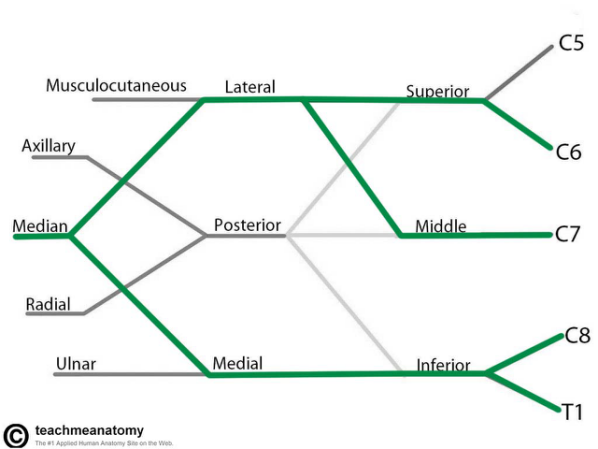
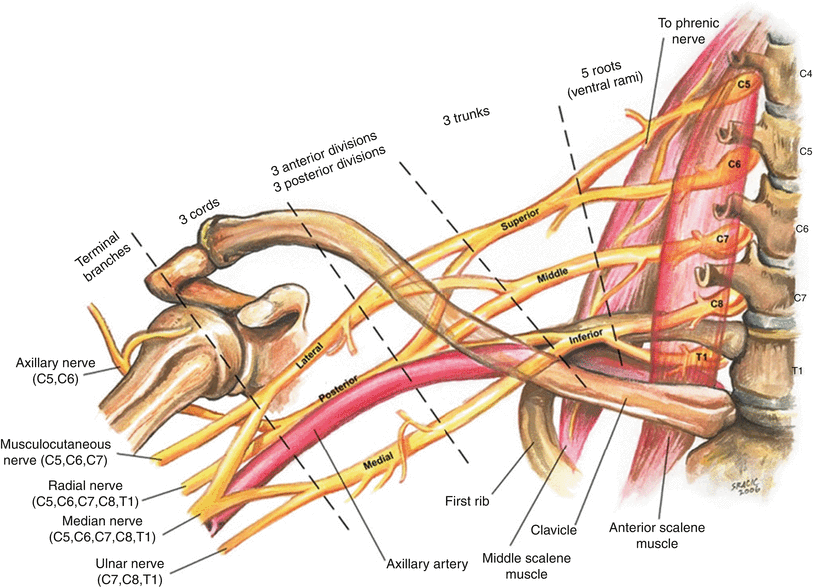
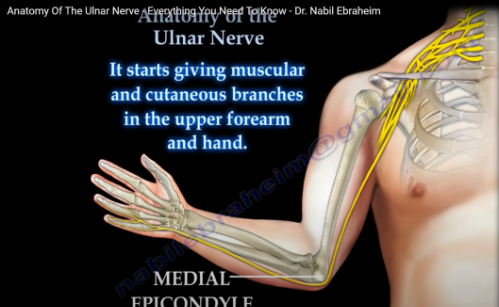
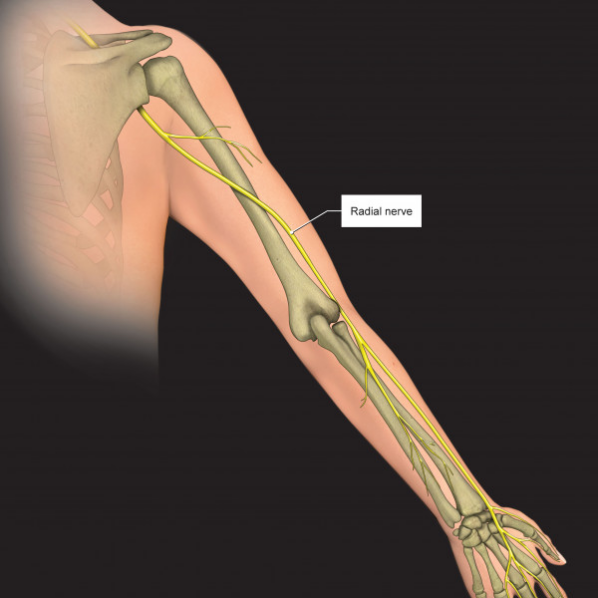
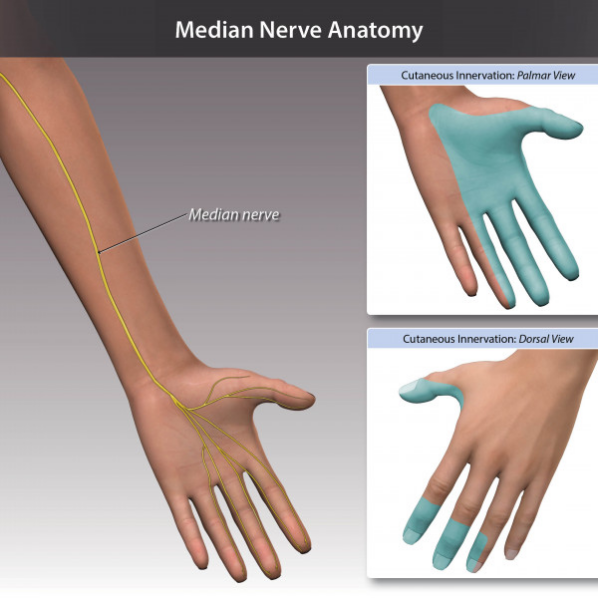
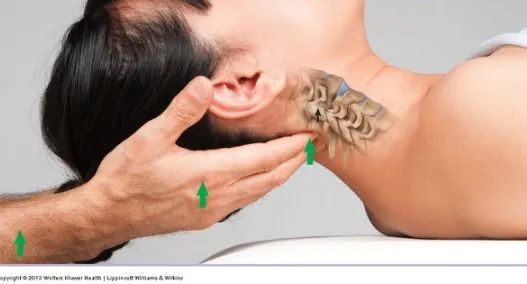
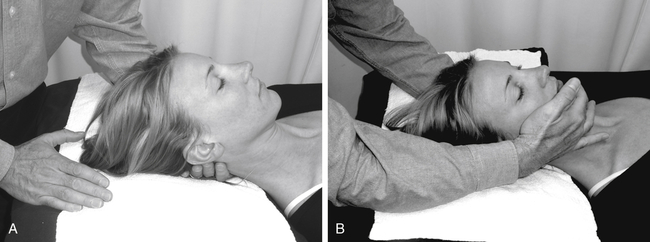
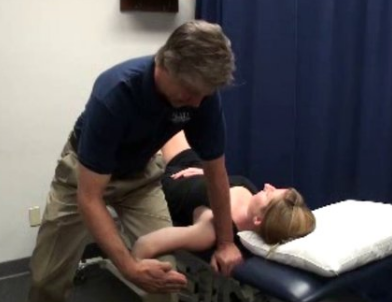
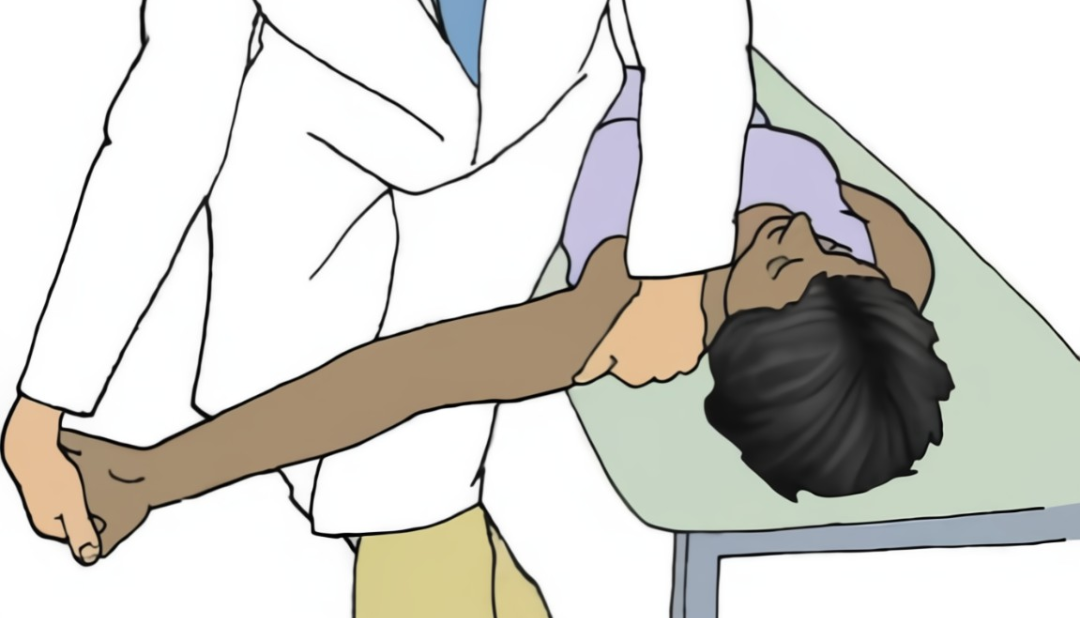
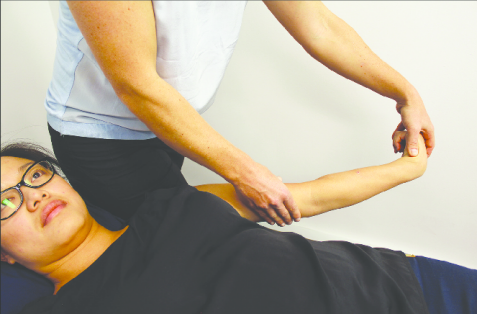
01 基础理论:臂丛神经解剖 02 上肢放射痛诊断流程及解析 ❶ 检查颈椎各节段附属关节活动度 ❷ 椎间孔挤压试验 ❸ 颈椎牵引试验 ❹ 神经张力测试 👨⚕️ 解析 如果前三个测试是阳性反应,第四项测试阳性反应的意义是神经卡压在椎间孔;如果前三个测试是阴性反应,第四项测试阳性反应的意义是周围神经卡压。 03 上肢三大神经治疗策略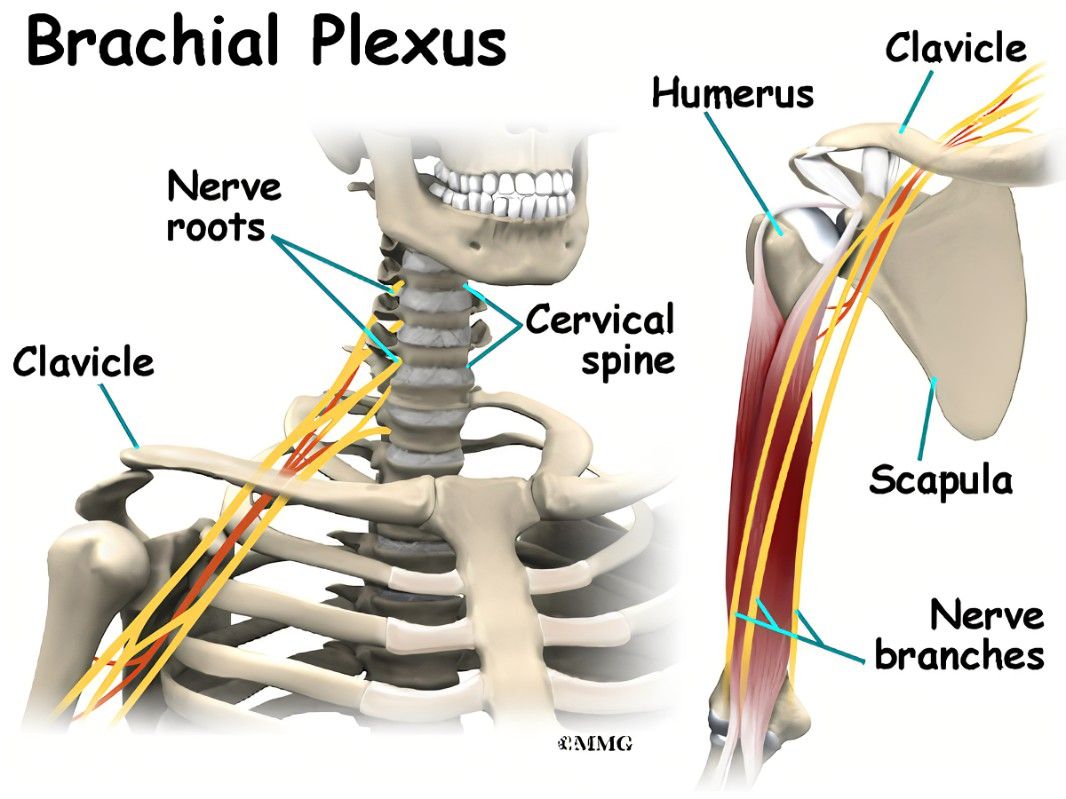


本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#国际指南#
42
#解析#
32
#手麻#
35
学习了。
50