雾化抗生素管理呼吸机相关感染:全面综述
2023-08-28 呼吸机从入门到精通 呼吸机从入门到精通 发表于上海
本综述的目的是讨论目前关于两个主要方面的文献:(a)以先发制人的方式使用雾化抗生素(AA)是否可以预防呼吸机相关感染的发生?以及(b)雾化处理的VAT能否避免向VAP的潜在演变?
背景:危重患者中呼吸机相关的下呼吸道感染性并发症涵盖了一种疾病过程(呼吸道感染)的广泛范围,从气管插管和/或气管支气管定植开始,到呼吸机相关性气管支气管炎(VAT)和呼吸机相关性肺炎(VAP)。VAP 的发生与重症监护病房 (ICU) 发病率(呼吸机天数以及 ICU 和住院时间)和 ICU 死亡率增加有关。因此,旨在降低VAP/VAT发生率的治疗是重中之重。
目的:本综述的目的是讨论目前关于两个主要方面的文献:(a)以先发制人的方式使用雾化抗生素(AA)是否可以预防呼吸机相关感染的发生?以及(b)雾化处理的VAT能否避免向VAP的潜在演变?
结果:确定了八项研究,这些研究提供了使用雾化抗生素预防VAT/VAP的数据。他们中的大多数人报告了关于降低定植率和向VAP / VAT进展的有利数据。另有四项研究涉及VAT/VAP的治疗。结果支持VAP转换发生率的降低和/或VAP体征和症状的改善。此外,有关于接受雾化抗生素治疗的患者治愈率更高和微生物根除的简明报告。然而,所采用的交付方式的差异和耐药性的出现问题排除了结果的普遍性。
结论:雾化抗生素治疗可用于管理呼吸机相关感染,尤其是难以治疗的耐药性感染。有限的临床数据提出了对大型随机对照试验的需求,以确认AA的益处并评估对抗生素选择压力的影响。
使用雾化抗生素治疗呼吸机相关感染的基本原理
VAP 的早期和适当治疗已被一致证明可以降低死亡率,但治疗效果因多重耐药病原体的存在而受到挑战。由于任何预防措施都被认为具有成本效益,因此更加强调VAP的预防,而不是VAT。然而,气道定植、VAT和VAP是三种被认为是连续体的疾病,其中VAP的发生是最严重的并发症。有人建议,五分之一的增值税案件在三天内进入VAP。这为VAT的病因学诊断提供了时间,并为适当的治疗管理提供了机会,这可能转化为最终的VAP预防,改善患者预后并降低医疗成本。在这方面,预防VAP的一个关键点可能是适当管理VAT,以避免进展为VAP、MV和ICU天数增加、脱机困难或成本增加。
各种病理生理机制已被描述为呼吸机相关感染的潜在机制。机械通气患者需要口气或鼻气管或气管插管,这些都构成感染本身的危险因素。作为植入异物,气管插管(ET)绕过宿主防御,允许吸入的微生物直接进入气道。然而,ET表面的微生物生物膜提供了感染微生物的储存库。随着 ET 内生物膜的形成,微抽吸、咳嗽反射抑制和黏膜纤毛清除紊乱是主要因素。此外,来自呼吸机的正压将气管插管中的细菌进一步推向呼吸道。上呼吸道定植可能构成医院内微生物 VAT 和/或 VAP 呼吸道相关感染的基础。
呼吸机束不能导致“零VAP”,因为不能完全防止微抽吸和生物膜的形成,这也是因为全身性抗生素不能到达气管插管和生物膜杀死细菌。通过气管插管局部施用抗生素可能具有直接使抗生素与管路系统接触的优势,从而可能渗透到生物膜中。而且,抗生素直接快速施用到靶器官,而气管内抗生素浓度可大大超过病原体的最低抑制浓度。这可能能够根除多种病原体,包括难以治疗的耐药性病原体。
在气管树中输送抗生素的方法
抗生素输送到气管插管、气管和肺实质的最早方式是气管内安装到插管(表1)。气管内直接给予抗生素,靶向气管插管内的生物膜等,使支气管分泌物中的药物浓度高于血浆中的药物浓度,从而增加抗生素在肺部的杀菌活性。使用现有类型的气溶胶发生器将抗生素输送到气管插管和肺部,将抗生素溶液转化为小液滴。必须牢记几个因素和特征,包括雾化器、呼吸机和药物,以确保雾化抗生素有效输送给机械通气患者。ICU目前有不同类型的气溶胶发生器:喷射、超声波和振动网状雾化器。所使用的雾化器类型可能会显着影响抗生素在气管支气管树中的渗透程度和完成的浓度。直径大于5μm的相对较大的液滴主要沉积在通气回路和/或上呼吸道,正中3-5μm的液滴沉积在近端支气管,而1-3μm的液滴沉积在末端细支气管中,可能到达肺泡。此外,需要强调的是,随着支气管分叉的总截面积增加,从气管到末端细支气管的流速降低。
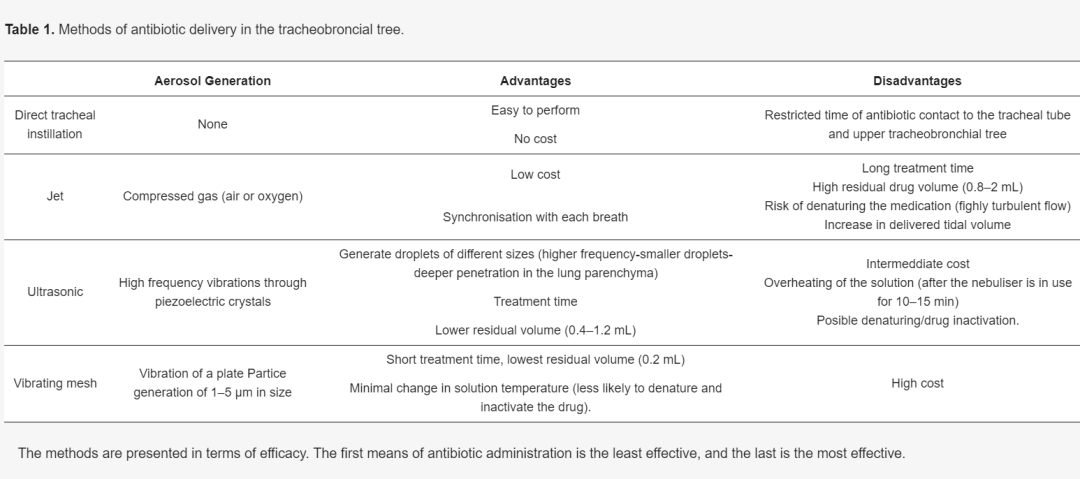
喷射雾化器使用来自壁系统或通气机的现有压缩气体(空气或氧气)来产生气溶胶。除了成本低廉之外,喷射雾化器的另一个优点是每次呼吸同步的能力。缺点包括治疗时间长、残留药物量高 (0.8–2 mL)、由于高度湍流产生的剪切应力而导致药物变性的风险,以及将 6-8 L 气体额外输送到呼吸机回路中对患者接收的潮气量的影响。一般来说,它被认为是效率最低的雾化器。超声波雾化器产生气溶胶,通过压电晶体产生高频振动。它们的优点是根据振动频率产生不同大小的液滴。粒径越小 - 频率越高 - 它们可以穿透支气管树越深。这些雾化器被认为比射流雾化器更有效,具有更好的处理时间和更低的残留体积(0.4-1.2 mL)。然而,雾化器运行10-15分钟后药物溶液可能过热会增加变性和药物可能失活的风险。另一个缺点是成本较高。
振动网状雾化器通过板的振动产生气溶胶,产生1-5μm大小的颗粒。该雾化器在所有其他雾化器中具有最高的药物输送效率,处理时间短,残留体积最小(0.2 mL),并且对溶液温度的影响最小,因此对药物失活的影响最小。唯一的缺点是成本高。
肺部病理生理学、呼吸模式和疾病的严重程度会影响颗粒在肺部的沉积。较大的抗生素颗粒沉积在上呼吸道中央,而较小的颗粒(即大小为<1μm)更可能呼出。自发机械通气模式与湍流吸气流有关,从而减少药物输送到肺部。为了获得最佳药物输送,最好使用容量辅助控制模式,提供持续更高的潮气量和更长的吸气期,避免不同步。向呼吸系统增加湿度可促进粘液纤毛清除,防止气道粘膜干燥并减少支气管痉挛的可能性。此外,如果药物递送的目标是肺实质(用于VAP治疗,而不是VAT/VAP预防),则使用氦氧混合气(一种密度较低的气体)可减少气流湍流,改善抗生素气溶胶在肺部的渗透。
抗生素的选择取决于固有的特性,以确保最大的疗效和安全性。理想的雾化抗生素应无菌、无热原、无防腐剂,pH值为4.0-8.0,调整后的张力和渗透压为150-1200mOsm/L。因此,应避免使用静脉注射药物制剂进行雾化,因为所包含的防腐剂可能是有害的,并且与支气管痉挛的发生率增加有关。
雾化或滴注抗生素预防呼吸机相关感染
根据最近研究的数据,雾化抗生素不能治疗 VAP 或降低死亡率,如最近的 2 期和 3 期试验(IASIS、INHALE)所示。然而,在气管支气管树上预防性使用抗生素可用于预防 ICU 患者的 VAP。抗生素的气管内滴注似乎是理想的,目标是防止管生物膜形成或什至穿透生物膜减少现有微生物 。 另一方面,雾化抗生素——这可能会改善抗生素向肺部的输送——主要针对沉积在气管上皮细胞上并杀死现有微生物或阻止其生长。因此,抗生素的应用范围是将减少气道细菌定植作为预防VAP的有效手段。实验和临床研究已经探讨了通过气管使用抗生素预防 VAP 的可能性。特定抗生素的数据可用,这很可能是由于它们可用于雾化以及它们在治疗由 MDR 细菌引起的呼吸道感染方面的功效。
在非人类模型中,在气管内滴注肺炎克雷伯菌之前给予雾化卡那霉素可预防支气管肺炎的发生,而肌肉注射则没有保护作用。进一步的实验研究表明,多粘菌素 B 或庆大霉素的气管内给药可预防呼吸机相关性肺炎 (VAP),为临床研究的开展提供了依据。
多粘菌素和阿米卡星通常仍然是唯一可用的抗铜绿假单胞菌和鲍曼不动杆菌的抗菌药物,它们是欧洲和亚洲最常见的引起 VAP 的病原体 。这些药物的雾化给药被提倡达到高局部浓度,远高于病原体 MIC。这可能有助于管理 VAP 的定植和预防。最初的临床研究评估了使用粘菌素-多粘菌素滴入气管或喷入咽部以预防革兰氏阴性菌 GNB 肺炎(表 2,略)。Ruby等在一项前瞻性非随机研究中,评估了气管内粘菌素滴注预防危重患者院内支气管肺炎 (BPN) 的疗效。BPN 在幸存者中使用临床标准和微生物学数据进行评估,而在非幸存者中,它使用组织学数据进行评估。在两周内给予气管内粘菌素显着降低了革兰氏阴性 BPN 的发生率;然而,除气管滴注外,还进行了消化道选择性净化。死亡率没有显着影响。未观察到粘菌素耐药微生物引起的感染。一项开创性的前瞻性研究 评估多粘菌素预防院内肺炎的作用;744 名入住呼吸外科 ICU 的患者被随机分配接受多粘菌素(2.5 mg/kg BW/天,分六次给药)或安慰剂气雾剂喷洒到插管和非插管患者的混合人群的后咽部和气管导管中。铜绿假单胞菌上呼吸道定植的发生率在多粘菌素治疗期间(总共 374 名患者)为 1.6%,在安慰剂周期(370 名患者)期间为 9.7%(p < 0.01)。同样,多粘菌素组的 3 名患者和安慰剂组的 17 名患者获得了铜绿假单胞菌肺炎 ( p < 0.01)。Feeley 和同事评估了雾化多粘菌素 B(每天每公斤 2.5 毫克)在七个月期间预防铜绿假单胞菌肺炎的功效。该研究包括呼吸外科 ICU 中的 292 名插管和自主呼吸患者。他们得出结论,每天使用多粘菌素 B 气雾剂似乎是一种危险的治疗方式。获得性肺炎的死亡率为 64%,高于之前未使用多粘菌素的研究,尽管只有一例铜绿假单胞菌引起的获得性肺炎。此外,有 10 名患者获得了由多粘菌素耐药微生物引起的肺炎,而 7 例患者是由不常对人类致病的微生物(黄杆菌属、沙雷氏菌属和粪链球菌)。虽然这些结果没有重复,但它们促使医学界对气管内滴注药物预防 VAP 持怀疑态度。
克拉斯特斯基等人。 在一项随机双盲研究中研究了气管内庆大霉素与气管内安慰剂的效果。该研究纳入了 85 名接受气管切开术的昏迷患者,庆大霉素治疗组的革兰氏阴性菌气管分泌物定植的发生率显着降低 ( p < 0.01)。此外,经细菌学证实的呼吸道感染患者明显减少(p< 0.01)。从接受庆大霉素治疗的患者中分离出的细菌对庆大霉素的耐药性略高于从对照患者中回收的微生物,因此得出结论,庆大霉素气管内给药可能是一种有益的辅助治疗,但应特别注意出现耐药性的可能性。
在一项双臂、随机、开放标签、对照试验中,预防性雾化粘菌素被用于 ICU 中总共 168 名患者,在该 ICU 中,由于 MDR 革兰氏阴性杆菌引起的 VAP 很普遍。粘菌素 (Col) 组接受 500,000 U 粘菌素钠(45.5 mg 粘菌素碱活性)预防,NS 组接受安慰剂生理盐水。插管后对照组开始治疗的中位时间分别为 6.5 (4–9.75) 和 7 (4–10) 小时,ICU 的前 10 天每天治疗 3 次或直至拔管。在 Col 和 NS 组分别在 10 (5–17) 和 4 (2.5–8) ICU 日检测到第一个阳性 TBA 培养物。尽管干预组中发生 VAP 的受试者较少,但差异无统计学意义(分别为 16.7% 和 29.8%,p= 0.07),在 30 天的随访中。关于次要结果,干预导致较低的 VAP 发病密度率(每 1000 个通气日的呼吸道感染病例总数)(p < 0.01),并且来自革兰氏阴性菌(p = 0.03)或 MDR 细菌的VAP 发作较少(p = 0.04)。ICU 或住院死亡率方面也没有进展。然而,在所有发生 VAP 的患者 (n = 39) 中,接受预防性雾化粘菌素治疗的患者 ICU 死亡率显着降低(p= 0.016)。作者假设 VAP 发作期间气道炎症的控制可以解释生存获益。这也得到了感染当天较低的 SOFA 评分和 Col 组与 NS 组 VAP 诊断后白细胞计数的发现的支持。在这项研究中,神经外科入院是 GNB-VAP 的危险因素,而神经外科 Col 组的 GNB-VAP 较低。因此,吸入粘菌素的预防性给药可能变得有吸引力,尤其是在神经重症患者中。有趣的是,在研究期间(19 个月),两组之间的粘菌素耐药菌或多药耐药性的发展没有差异。
Povoa 及其同事 对雾化抗生素的预防性使用进行了荟萃分析,并纳入了上述比较随机试验中的五项,代表了大约 1000 名接受预防性抗生素的机械通气患者的数据。抗生素通过雾化或气管内滴注给药。考虑了抗生素给药的剂量、持续时间、途径、VAP 发生率、多重耐药 (MDR) 病原体引起的 VAP 以及 ICU 死亡率。在三项研究中,抗生素以雾化制剂的形式给药,而在其余两项研究中,进行了气管滴注。作者得出结论,与安慰剂或不治疗相比,通过呼吸道给予预防性抗生素可减少 VAP 的发生率 (OR 0.53;95% CI 0.34–0.84),但这种效果在雾化给予抗生素时可见 (OR 0.46 ; 95% CI 0.22–0.97) 而不是气管内滴注给药时 (OR 0.57; 95% CI 0.28–1.15)。VAP 发生的加权合并比例(元比例)为 32% ( p= 0.02),与对照组相比,发展为肺炎的合并优势比(元优势比)为 0.53。由于 MDR 病原体,抗生素预防并未增加 VAP 的发展。ICU死亡率在有或没有预防的比较组之间没有差异。很明显,如果选择这种治疗方式,抗生素应通过雾化输送,以实现更均匀的分布和更深的肺实质渗透。超声波雾化器或振动筛孔雾化器是否优于喷射雾化器仍有待证明。在这方面,使用雾化抗生素预防 VAP 似乎是一个有吸引力的选择,但其有效性的证据仍无定论。
其他人研究了通过呼吸道-气管内管给药的雾化头孢菌素。伍德等。评估了雾化头孢他啶在 40 名危重创伤患者中预防 VAP 的安全性和有效性。此外,他们还评估了药物对促炎反应的影响。在入住 ICU 后 48 小时内,患者被随机分配接受每 12 小时雾化头孢他啶 250 mg 或安慰剂(生理盐水)治疗长达 7 天。VAP 频率降低,而不会对 ICU 菌群产生不利影响。详细而言,在 ICU 第 14 天接受头孢他啶雾化治疗的患者发生 VAP 的频率比接受安慰剂的患者低 73%(15% 对 55%,p = 0.021),并且在整个 ICU 停留期间低 54% (30% 对 65%,p = 0.022)。未观察到细菌培养和敏感性模式的临床显着变化。此外,肺部的促炎反应减弱;VAP的频率与TNF-α和IL-β的变化直接相关。此外,与接受安慰剂的受试者相比,接受经验性抗生素治疗的受试者接受的全身抗生素较少。在另一项单机构双盲随机试验中,患者被随机分配接受为期 7 天的雾化头孢他啶或安慰剂治疗(安慰剂组 52 名患者和头孢他啶组 53 名患者),VAP 发生率没有降低,但其他感染并发症的发生率也没有降低在两周和 30 天时,两组中的 MDR 细菌增加或发展。患者每 12 小时接受一次雾化头孢他啶或安慰剂,持续 7 天,或者直到受试者拔管或脱离呼吸机,而因素,如损伤机制、脊髓损伤的存在和血液制品的数量已收到,已考虑。阿代尔等。 比较了雾化庆大霉素与肠外头孢噻肟或肠外头孢呋辛在预防 ET 生物膜形成方面的功效。雾化庆大霉素在 ET 腔内达到高浓度,并且比肠胃外给药的头孢菌素更有效地防止生物膜形成,结论是该方法可能有效预防 VAP。
最近,吸入特异性多克隆抗体已被用于防止特定微生物在气管定植,特别是实验模型中的铜绿假单胞菌,这可能是未来 VAP 的一种替代安全保护方法。使用针对特定病原体的单克隆抗体的可能性是减少气管支气管树定植和预防甚至治疗 VAP 和 VAT 的令人兴奋的替代方法。多克隆 Pa-IgY 抗体被用于小鼠肺炎模型,主要报告了预防特性;暴露后治疗也减少了肺部细菌负荷。类似地,研究了 Pa-IgY 在 VAP 发展的非人类模型中的预防特性。十二头猪进行机械通气,并分配接受雾化铜绿假单胞菌或雾化铜绿假单胞菌+特异性多克隆抗铜绿假单胞菌IgY 抗体。铜绿假单胞菌的气管生长在实验期间在两组中均有所增加,但 Pa-IgY 处理组的生长较低。12 小时后,两组的治疗效果减弱,细菌生长增加。然而,在这种猪模型中,Pa-IgY 抗体减少了气道细菌的定植,虽然是短暂的,但在未来具有广阔的潜力 。
雾化抗生素作为呼吸机相关气管支气管炎的单一疗法
雾化抗生素 (AA) 作为 VAT 的单一疗法已经在少数原始研究中进行了调查,如表 3(略)所示。帕默等。发现,在患有 VAT 的危重患者中,AA 可能在解决 VAP 体征和症状方面有有利的结果,它还可能减少全身抗生素的使用,降低细菌耐药性,并促进脱机。马斯金等人。发现低剂量吸入粘菌素甲基硫酸盐由于多重耐药革兰氏阴性菌 (MDR-GNB),绝大多数 VAT 患者气管分泌物的体积、化脓性和细菌负荷减少,这可能转化为降低随后发生 VAP 的风险。实际上,只有一名患者随后发展为 VAP。Palmer 等人在最近的一项研究中,发现在 47 名患者中,与安慰剂相比,AA 根除了培养物中的原始耐药微生物和 MDR 细菌。此外,与安慰剂组相比,耐药微生物更少,干预显着减少了治疗组的 mCPIS、分泌物量和呼吸机天数。法国的一项大型多中心研究(AMIKINHAL 研究,ClinicalTrials.gov.NCT03149640)在 850 名接受有创机械通气的患者中评估了为期三天的吸入阿米卡星与安慰剂相比预防 VAP 的疗效。结果将于 2023 年公布。
文献中强调了可用数据的缺乏。对已发表数据的系统评价并没有进一步阐明这个问题。罗素等人表明,支持使用雾化抗生素的现有证据是不够的,无论是单独使用还是与全身使用抗生素同时使用。这是基于这样的观察,即在大多数研究中,雾化抗生素并未用作单一治疗方案。此外,在用于雾化抗生素输送的方法(例如,超声波或振动板雾化器)、研究方案和结果定义方面存在显着差异。在回顾和荟萃分析中在机械通气下对成人进行的试验表明,雾化抗生素显着降低了 VAT 患者抗生素耐药性的出现(RR,0.18;95% CI 0.05–0.64;I 2.0%)。然而,死亡率和使用呼吸机的天数并没有下降。观察到的呼吸系统并发症的总体发生率为 9%。作者强调了 RCT 雾化抗生素治疗的必要性,重点是人群纳入的同质化标准、抗生素给药方法和安全问题。另一项回顾和荟萃分析分析了 12 项研究(2 项关于VAT),建议吸入多粘菌素单一疗法在治疗由 MDR铜绿假单胞菌和鲍曼不动杆菌引起的呼吸道感染时应进行彻底评估。 需要更大规模的研究来确定 VAT 患者是否应该接受全身和/或雾化抗菌药物治疗,以预防危重患者发生 VAP。此外,Agrafiotis 等人。显示 VAT 的频率为 11.5%,但随后向 VAP 的过渡仅在接受雾化抗菌剂的患者中显着下降 。
实际上,欧洲临床微生物学和传染病学会 (ESCMID) 关于使用雾化抗菌药物治疗机械通气成年患者呼吸道感染的指南和立场文件建议避免额外使用雾化抗生素治疗VAT,因为可用数据的质量相当低。
雾化抗生素治疗的副作用
在气管支气管滴注/雾化抗生素后,耐多药细菌的出现是实施使用抗生素预防感染的策略时的一个主要问题。在使用雾化抗生素的研究中,并未普遍发现出现耐药性。Karvouniaris 等报道了使用雾化粘菌素时 MDR 病原体导致 VAP 的风险降低 (OR 0.33 CI 95% 0.12–0.88) 。根据上述调查,在一项双盲安慰剂对照研究中 ,重症插管患者被随机分配接受雾化抗生素或安慰剂治疗呼吸道感染,旨在减少对全身抗生素的需求。在接受雾化抗生素治疗的受试者中,有 13% 的人产生了新的抗生素耐药性,而安慰剂组的这一比例为 55%。未发现对雾化抗生素产生新的耐药性。在这方面,所提供的数据不支持这种类型的抗生素治疗会抑制耐药细菌出现的假设。
然而,ICU重症患者广泛使用抗生素时出现/恶化抗生素耐药性的担忧仍然存在。当考虑到吸入抗生素策略的严格管理标准(例如最佳配方)以及治疗方案的长度和剂量时,这些担忧会进一步牵连。此外,尚未确定在机械通气患者中首选超声雾化器、振动网雾化器还是喷射雾化器。此外,吸入疗法的药代动力学/药效学可能具有挑战性。国际科学协会仍然对吸入抗生素策略的使用持怀疑态度。疾病控制和预防中心也不鼓励这种策略。此外,ESCMID 建议避免使用雾化抗生素来预防或治疗机械通气成人的 VAP,因为缺乏关于其有效性和毒性风险的有力证据。
与使用雾化抗生素相关的不良反应的存在是另一个问题。刺激和气道炎症反应可能导致咳嗽、支气管痉挛、支气管收缩-喘息、去饱和,甚至低氧血症。在吸入性抗生素中,粘菌素对这些影响的影响更大。 预先给予雾化 β-激动剂可能会降低支气管痉挛的发生率。然而,如果该策略不成功,则可能不得不停用雾化抗生素。通气回路阻塞通常由呼气过滤器阻塞引起,可能会导致非常严重的后果,包括心脏骤停。因此,在抗生素给药期间监测气道峰压很有价值,并且可以在每次治疗后更换呼气过滤器 。
结论
关于我们的观点,抗生素雾化治疗在治疗呼吸机相关感染,特别是由耐多药革兰氏阴性菌引起的感染方面的作用是有希望的,但临床数据有限,仍有一些问题需要进一步研究才能得到解答。考虑到临床实践中的显著异质性,即患者之间雾化抗生素的使用存在显著差异,这一点最为重要。首先,应进行大型随机对照试验,以确认AA的益处,并探讨雾化抗生素的使用对抗生素选择压力的影响。研究可能还需要重点关注增值税的早期(先发制人)治疗,以防止演变为VAP,使用适当的雾化抗生素,特别是在VAP发展的高危人群中。此外,未来的研究应侧重于如何在递送装置技术、足够的抗生素剂量和具体的方案设计方面改进雾化治疗。
Myrianthefs, P.; Zakynthinos, G.E.; Tsolaki, V.; Makris, D. Aerosolized Antibiotics to Manage Ventilator-Associated Infections: A Comprehensive Review. Antibiotics 2023, 12, 801. https://doi.org/10.3390/antibiotics12050801
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








