Circulation:成人局限型主动脉瓣下狭窄外科术后预后良好
2013-10-31 佚名 丁香园
局限型主动脉瓣下狭窄的时间变化图 儿童局限型主动脉瓣下狭窄(Discrete Subaortic Stenosis)具有不可估测的血流动力学进展和高再手术率的特点。而关于成人方面的数据很少,国外一项多中心研究发现局限型主动脉瓣下狭窄经外科手术治疗后效果良好。该结果发表在2013年3月19日的Circulation杂志上。【原文下载】 该回顾性多中心研究纳入曾接受局限型主动脉瓣下狭窄外科
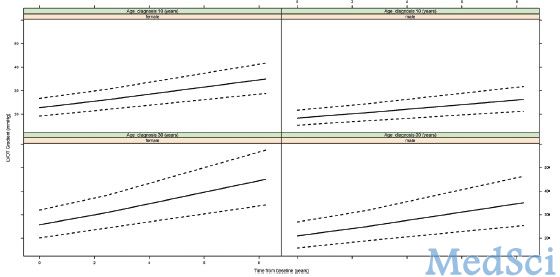
局限型主动脉瓣下狭窄的时间变化图
儿童局限型主动脉瓣下狭窄(Discrete Subaortic Stenosis)具有不可估测的血流动力学进展和高再手术率的特点。而关于成人方面的数据很少,国外一项多中心研究发现局限型主动脉瓣下狭窄经外科手术治疗后效果良好。该结果发表在2013年3月19日的Circulation杂志上。【原文下载】
该回顾性多中心研究纳入曾接受局限型主动脉瓣下狭窄外科手术治疗的成年患者。利用混合效应和联合模型评价局限型主动脉瓣下狭窄术后进展、主动脉反流及再手术情况。研究对象为4家中心的共313例患者,平均年龄20.2岁(第25-75百分位数,18.4–31.0 岁),52%为男性。随访中位时间为12.9年(第25-75百分位数, 6.2–20.1 年),即 5617 人-年。左室流出道瞬时压差峰值由术前的75.7±28.0 mm Hg降至术后的15.1±14.1 mm Hg(P<0.001)。随时间推移增速为 1.31±0.16 mm Hg/年(P=0.001)。
68%的患者有轻度主动脉反流但并未随时间推移进展(P=0.76)。术前右室流出道压差大于等于80 mm Hg是术后出现中度主动脉瓣关闭不全的预测因素。有80例患者则需至少再手术一次(1.8% 每人-年)。再次手术的预测因素有女性(危险比,1.45;95%CI, 1.31–1.62)和左室流出道压差进展(危险比,1.45; 95% CI, 1.31–1.62)。附加的心肌切除并不降低再次手术风险(P=0.92),却增加完全性房室传导阻滞需植入起搏器的风险(8.1% 比 1.7%; P=0.005)。
研究结果显示,局限型主动脉瓣下狭窄外科术后生存良好;但复发后需再次手术并不少见。随时间变化左室流出道压差逐渐缓慢增加且轻度主动脉瓣关闭不全常见。心肌切除并无额外获益,因其增加完全性房室传导阻滞风险,不应作为常规手术。
原文出处:
van der Linde D, Roos-Hesselink JW, Rizopoulos D, Heuvelman HJ, Budts W, van Dijk AP, Witsenburg M, Yap SC, Oxenius A, Silversides CK, Oechslin EN, Bogers AJ, Takkenberg JJ.Surgical outcome of discrete subaortic stenosis in adults: a multicenter study.Circulation. 2013 Mar 19;127(11):1184-91, e1-4. doi: 10.1161/CIRCULATIONAHA.112.000883. 【原文下载】
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








#主动脉瓣#
29
#主动脉#
30