【一般资料】
患者男,69岁
【主诉】
以“咳嗽咳痰、乏力10d+,右肺占位性质待查”入院。
【体格检查】
体温36.8℃,脉搏62次/min,呼吸20次/min,血压95/59mmHg(1mmHg=0.133kPa)。心音低钝,心界正常。
【辅助检查】
CT提示右下肺占位性病灶,考虑纵隔淋巴结转移。CK-MB同工酶质量1.10μg/L,无肌钙蛋白1,肌红蛋白30.90μg/L。心电图检查:窦性心律,心电轴左偏。超声心动图检查:各房室内径正常;室间隔、左心室后壁厚度及运动幅度正常;升主动脉、主肺动脉、主肺动脉前向血流速度、主动脉前向血流速度、二尖瓣前向血流速度及左心室射血分数均正常;左心室腔内探及条带状强回声,一端连于左心室前侧壁,另一端连于主动脉无冠窦左心室流出道侧壁,致左心室分为上下两腔(图1);静息状态下左心室前壁运动幅度减低;CDFI可探及血流通过条带状强回声,左心室流出道血流收缩期峰值速度2.3m/s(图2)。
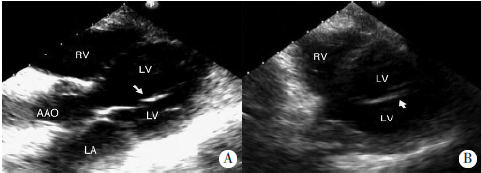
图1 左心室双腔声像图(箭头示左心室腔内条带状强回声;LV:左心室;LVOT:左心室流出道;LA:左心房;RV:右心室;AAO:升主动脉)。A:心尖五腔心切面观;B:左心室短轴切面观。
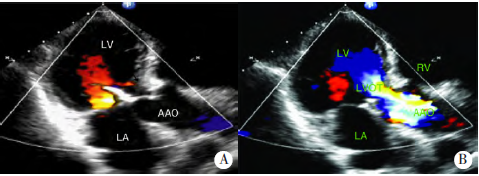
图2 左心室双腔CDFI图(LV:左心室;LVOT:左心室流出道;LA:左心房;RV:右心室;AAO:升主动脉)。A:左心室长轴切面观;B:左心室长轴切面观。
【讨论】
左心室双腔是一种罕见的心脏先天性发育异常,指异常肥厚的肌束或纤维肌隔将左心室分隔为主、副两个腔。根据主副腔位置的不同,左心室双腔可分为上下排列型(A型)和左右排列型(B型)。本病例属于A型,其主腔位于基底部,二尖瓣和主动脉瓣位于主腔内,副腔位于心尖部;与A型不同的是,B型副腔位于主腔侧壁。左心室双腔的主腔与副腔间有呈单孔道或多孔道的交通口相通。异常肥厚的肌束或纤维肌隔一端多连于室间隔基底部,而本例患者连于主动脉无冠窦左心室流出道侧壁,极为罕见。关于左心室双腔的发病机制,可能是由于胚胎期心室中部或心尖部肌小梁过度增生或者退化不全导致。副腔心肌发生内膜纤维性增生,可能存在冠脉微循环障碍。左心室双腔多引起左心室流入道及流出道梗阻,而合并严重的主动脉瓣和二尖瓣病变。本病例属于单发,仅左心室流出道血流加速,未见明显梗阻及其他畸形。左心室双腔应与左心室憩室、左心室室壁瘤及室间隔缺损等鉴别。左心室憩室是一种少见的先天性心脏病,超声图像呈一心腔外囊性结构,其以一相对狭窄口与室相连,好发于心尖部或瓣周部位。不同于左心室双腔的是其无异常的组织分隔。本病例左心室可见条带状强回声,未见心腔外囊性结构,可排除憩室。左心室室壁瘤定义为舒张和收缩期左心室几何外形明显中断,局部室壁向外膨出,其壁内坏死心肌由纤维瘢痕组织替代;声像图表现为局部左心室壁变薄,收缩期运动幅度消失甚或反向运动,向外膨出。通常真性室壁瘤与瘤腔相连的开口较宽。结合心肌梗死病史有助于诊断。本病例未见心肌梗死病史,也未见左心室局部室壁向外膨出,可排除室壁瘤。左心室双腔合并室间隔缺损时需与左心室内纵向走形的异常肥厚的肌束或纤维条索相鉴别。室间隔将心室分为左、右心室,从心尖至左心室基底部是连续的,缺损时连续性中断,而异常肥厚的肌束或纤维条索一般不在室间隔的连续线上,本病例左心室腔内条带状强回声连于主动脉无冠窦左心室流出道侧壁,可排除合并室间隔缺损。总之,左心室双腔其有特异的超声表现,超声心动图可观察到异常肥厚的肌束或纤维肌隔,通过明确其起源部位、走行方向、两腔的排列方式及是否合并梗阻等对其诊断并明确其分型。
原始出处:
刘洪涛, 尹立雪. 超声心动图诊断左心室双腔1例[J]. 临床超声医学杂志, 2017, 19(3):185-185.
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










#心动图#
43
学习了
70
#左心室#
35