7月4日,国际期刊《癌基因》(Oncogene)在线发表了中国科学院上海生命科学研究院/上海交通大学医学院健康科学研究所时玉舫研究组题为TNFα-activated Mesenchymal Stromal Cells Promote Breast Cancer Metastasis through Recruiting CXCR2+ Neutrophils 的研究成果,阐述了肿瘤坏死因子TNFα激活的间充质干细胞(mesenchymal stem/stromal cells,MSCs)通过招募中性粒细胞促进肿瘤转移的新机制。
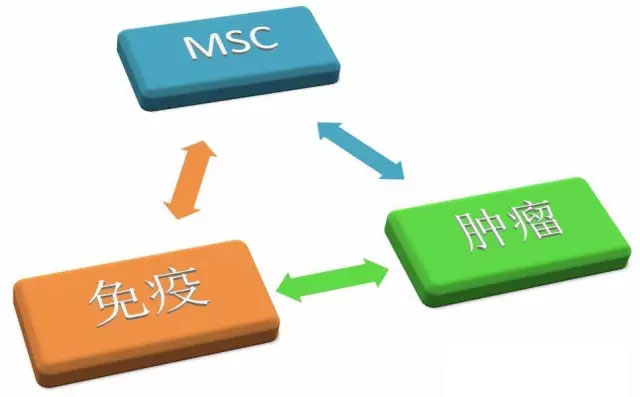
MSCs是一种广泛存在于机体大部分组织中的成体干细胞。除了具有自我更新和分化能力外,MSCs还具有强大的免疫调节能力。在肿瘤发生时,MSCs可以从骨髓等组织器官迁移至肿瘤微环境中,调控肿瘤发生、发展。时玉舫课题组的前期研究发现肿瘤中的MSCs通过分泌大量趋化因子如CCL2、CCL7、CCL12等,招募单核细胞、巨噬细胞到达肿瘤部位,促进肿瘤生长。此外,肿瘤部位大量存在的TNFα可以激活MSCs,使其具有与肿瘤MSCs相似的调节单核细胞和巨噬细胞的能力以及促肿瘤生长的特性。然而,MSCs调控肿瘤转移的机制尚未阐明。
近期,博士研究生于鹏飞等在研究员王莹和时玉舫的共同指导下发现,TNFα激活的MSCs具有促进乳腺癌转移的能力。MSCs在TNFα激活后会上调多种趋化因子的表达,包括CCL5、CCR2配体以及CXCR2配体。利用CCL5基因敲除小鼠来源的MSCs或CCR2抑制剂均并不能阻断TNFα激活MSCs的促肿瘤转移能力。然而,阻断CXCR2却可以显著抑制TNFα激活MSCs的促肿瘤转移能力。趋化因子受体——CXCR2主要表达在中性粒细胞上,TNFα激活的MSCs借以分泌的高水平CXCR2配体(CXCL1,CXCL2和CXCL5)招募中性粒细胞至肿瘤部位。此外,特异性去除中性粒细胞可以抑制激活MSCs的促转移能力。研究发现,CXCR2+中性粒细胞可以与肿瘤细胞相互作用,促进促肿瘤转移相关基因在肿瘤细胞上的表达。更重要的是,在乳腺癌病人的组织样本分析中发现相似的基因变化模式。这一研究不仅揭示了炎症因子调控MSCs促进肿瘤转移的新机制,也为靶向调控MSCs介导中性粒细胞的趋化能力在癌症治疗中的应用提供了新的思路。
该工作得到了科技部、国家自然科学基金委、中科院和上海市科委的相关资助。
原始出处
P F Yu1, Y Huang1, Y Y Han1, L Y Lin1, W H Sun1, A B Rabson2, Y Wang1,4 and Y F Shi1,2,3,4.TNFα-activated mesenchymal stromal cells promote breast cancer metastasis by recruiting CXCR2+ neutrophils.Oncogene.2016
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








#间充质干细#
30
#Gene#
37
#肿瘤转移#
28
#Oncogene#
44