关于原发性肝脏淋巴瘤,你了解多少?
2017-04-01 佚名 白血病·淋巴瘤
原发性肝脏淋巴瘤(PHL)是一种极其罕见的结外淋巴瘤,目前尚无统一的诊治标准。其临床表现无特异性,容易与肝炎、肝脏原发和继发性肿瘤混淆,病理为诊断的金标准。通常认为该病的治疗与其他部位的结外淋巴瘤相似,应作为全身疾病来考虑,宜采用包括手术、化疗、放疗等在内的综合治疗模式。现通过1例原发性肝脏弥漫大B细胞淋巴瘤患者,对这一疾病进行讨论。一、病例资料一般资料:患者男,33岁,主因"右上腹疼痛伴乏力
原发性肝脏淋巴瘤(PHL)是一种极其罕见的结外淋巴瘤,目前尚无统一的诊治标准。其临床表现无特异性,容易与肝炎、肝脏原发和继发性肿瘤混淆,病理为诊断的金标准。通常认为该病的治疗与其他部位的结外淋巴瘤相似,应作为全身疾病来考虑,宜采用包括手术、化疗、放疗等在内的综合治疗模式。现通过1例原发性肝脏弥漫大B细胞淋巴瘤患者,对这一疾病进行讨论。
一、病例资料
一般资料:
患者男,33岁,主因"右上腹疼痛伴乏力、食欲不振1个月"就诊当地医院,彩色超声及CT均提示肝内占位性病变。
病情检查:
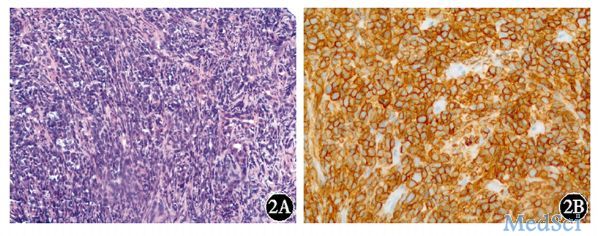
后就诊于我院,彩色超声示:肝脏15 cm×10 cm×16 cm巨大实性占位,占据肝脏整个S1段及部分S4、S8段,肝中静脉位于占位其中,明显挤压下腔静脉,致血液回流明显受阻;恶性占位可能。颈胸腹盆CT(图1A)示:肝右叶见不规则肿块影,大小约13 cm×15 cm,平扫边界模糊,密度欠均,CT值约48 Hu,+Ce三期扫描CT值分别约57、70、76 Hu,强化密度不均,门静脉右支受压,显示欠清,颈部、胸部、后腹膜及双髂区未见明显肿大淋巴结。实验室检查血常规及肝、肾功能大致正常,乳酸脱氢酶(LDH)847 U/L。消化道肿瘤标志物:组织多肽抗原(TPA)2.62 ng/ml,组织多肽特异性抗原(TPS)225.75 U/L,甲胎蛋白(AFP)、癌胚抗原(CEA)均阴性。肝炎病毒检测阴性。彩色超声引导下肝穿刺活组织检查,病理结果符合B细胞NHL,倾向DLBCL。免疫组织化学示:Hepatocyte-,GPC-3-,CK19-,Ki-67约90%阳性,AE1/AE3-,CD3-,CD20+,CGA-,Syn-,Vimentin-(图2)。骨髓形态学、流式细胞术及骨髓活组织检查均未见明显异常。
图1 一例原发性肝脏淋巴瘤患者影像学检查结果
诊断:
(肝脏)NHL-弥漫大B细胞型,ⅠEXA期,年龄调整国际预后指数(aaIPI)评分1分。
图2 一例原发性肝脏淋巴瘤患者病理图片
治疗及预后:
予以R-CHOP方案化疗1个周期,因经济原因改为CHOP-E方案化疗3个周期,CT示第二肝门区低密度肿大,约5.5 cm×4.8 cm,评估达部分缓解,继续予以CHOP-E方案化疗2个周期,PET-CT见第二肝门水平肝实质内低密度病变,约5.3 cm×4.8 cm×3.8 cm,无脱氧葡萄糖(FDG)摄取(图1B);评估达完全缓解,继续予以CHOP-E方案化疗2个周期。治疗结束半年,患者定期复查CT,病灶几乎消失(图1C),至截稿时无病生存。
二、诊治难点及启示
诊断难点:
(1)PHL临床表现无特异性,早期易误诊;
(2)PHL的治疗;
(3)利妥昔单抗及PET-CT的应用是否改变了放疗在早期伴大包块DLBCL中的地位。
启示:
(1)对于影像学考虑为PHL的肝脏弥漫性增大及肝占位的患者,应尽早行肝脏穿刺活组织检查明确诊断;
(2)制定PHL治疗方案时应根据病理类型、病灶大小及分布选择最佳治疗方案;
(3)利妥昔单抗时代对于早期伴大包块DLBCL患者是否放疗存在争议,但若PET-CT评估阴性则可考虑不给予放疗。
三、临床讨论
病因及临床表现:
结外型淋巴瘤是指发生于淋巴结外淋巴组织或器官的恶性淋巴瘤,约占全部恶性淋巴瘤的30%,最常累及的部位为胃肠道、皮肤、鼻咽等。PHL临床症状主要由肝浸润引起,病变局限于肝内,早期无淋巴结、脾、外周血、骨髓及其他结外器官受累。PHL极为罕见,病因尚不明确,国内报道的病例多为乙型肝炎病毒(HBV)阳性和(或)有慢性肝炎、肝硬化病史者。国外资料表明40%~60%的PHL患者存在丙型肝炎病毒(HCV)感染。也有人提出PHL与人类免疫缺陷病毒(HIV)感染、原发性胆汁性肝硬化、系统性红斑狼疮等免疫缺陷病有关。还有研究发现PHL与遗传性黑色素沉着病有关。
PHL可发生于任何年龄,以中年男性患者多见,平均发病年龄为50岁。常见症状有上腹部不适、腹胀、腹痛、发热、消瘦、乏力、恶心等非特异性临床表现;肝功能常正常或轻度异常,主要是LDH和谷氨酰转肽酶、碱性磷酸酶升高;AFP和CEA常正常;B型超声下可见低回声病变或混合回声肿块,部分病例病变近乎为无回声。CT平扫可表现为单发或多发结节或肿块,呈低密度,多数边缘清楚,单发较大者可呈分叶状,多发结节呈类圆形,病变较大者可见中心坏死。PHL为乏血供肿瘤,增强后动脉期病灶无明显强化或轻度强化,坏死区无强化,门脉期、延迟期轻度强化或边缘强化,或双期均不强化,门脉期病灶轮廓显示最清楚。弥漫型PHL平扫肝脏体积增大,密度普遍减低,类似脂肪肝,增强CT无明确肿块或结节。Apicella等认为增强扫描肿瘤内部或边缘贯通连续的血管影,即"血管漂浮"征是本病的特征性表现。徐祖良等认为"血管漂浮"征的产生原因可能是结外淋巴瘤起源于脏器的间质,肿瘤跨越或沿脏器解剖结构生长,而肿瘤内原有的解剖结构残留。
诊断:
PHL临床表现缺乏特异性,很难与肝脏其他良、恶性疾病鉴别,误诊率高,但略显独特的影像学特征也为PHL与表现为肝内结节或肿块的其他常见及少见肿瘤与非肿瘤占位病变如原发性肝癌(HCC)、胆管细胞癌、肝转移癌、肝脓肿等病变提供了初筛的依据。鉴别诊断如下:
(1)HCC大多数血供丰富,动态增强典型者病灶呈快进快出型强化,结节型假包膜出现率高,常伴有门静脉或肝静脉癌栓。
(2)胆管细胞癌多见于肝左叶,常伴有邻近肝脏萎缩,肝内胆管扩张,增强动脉期病灶无明显强化,门静脉期及延迟期强化,PHL无上述特点。
(3)肝脏转移瘤常有原发肿瘤病史,较常见的为胃肠道、肺和乳腺上皮来源的恶性肿瘤,病灶往往为多发结节灶,大小不一,散在分布,典型表现为"靶征"或"牛眼征" ,增强后呈厚壁环形强化,边界较清楚,结合病史较容易诊断。
(4)肝脓肿患者临床症状明显,病程急,多有高热、白细胞升高。典型肝脓肿平扫表现为低密度,脓肿壁明显强化。
病理是诊断PHL的金标准,手术活检后组织为最佳,但手术创伤大、耗时长,且部分患者因瘤体巨大或呈弥漫性分布而不宜手术,对于此类患者,若影像学检查疑似PHL,可采用超声引导下穿刺活组织检查明确诊断。超声引导下的穿刺活组织检查是安全而有效的临床操作,准确率达85%,且通过细针穿刺活组织检查而诱发肿瘤转移率极低,为0.005%。本例患者CT表现为肝内单一巨大不规则肿块影,平扫边界模糊,密度欠均,轻度强化,无包膜,门静脉右支受压,隐约可见"血管漂浮"征,符合PHL影像学改变,后彩色超声引导下穿刺活组织检查获得病理明确诊断,使患者受益。
现推测PHL起源于肝内枯否细胞和恶性转化的淋巴细胞,有别于常见的全身淋巴瘤累及肝脏。PHL大体病理分型与肝脏常见肿瘤类似,大致可分为3型,(1)单发结节/肿块型;(2)多发结节型:肝内多发大小不等结节;(3)弥漫型或肝大型:病变无明确边界,无明确的结节或肿块。镜下可见瘤细胞呈结节状或弥漫性生长两种模式。在结节状生长模式中,瘤细胞呈破坏性生长,瘤组织内没有门脉管道结构。在弥漫性生长模式中,肝脏结构被保存下来,且可见瘤细胞浸润门脉结构,也可以沿着肝窦状隙扩展生长。HE染色可见瘤细胞呈圆形或类圆形,细胞质较丰富,核大不规则,核膜清楚并红染,异型明显,病理性核分裂明显,肝窦可有明显浸润,周围肝组织汇管区内也可见瘤细胞浸润。免疫组织化学染色无特异性。
治疗:
目前PHL尚无标准治疗方法。通常认为该病与其他部位的结外淋巴瘤治疗相似,应作为全身疾病来考虑。宜采用包括手术、化疗、放疗等在内的综合治疗模式。
(1)手术可切除病灶或减轻瘤负荷,减少淋巴瘤的致死性并发症,且可明确诊断,为术后化、放疗提供依据。对于瘤体小且局限的病灶,可选择手术切除;
(2)PHL是一种对化疗敏感的疾病,尤其是对于术前检查明确诊断为PHL或病灶巨大、弥漫、手术切除困难者可接受多药联合化疗。
(3)放疗在PHL中很少被采用,多为个案报道。对于病灶局限的原发性肝黏膜相关性淋巴瘤患者或不宜化疗的患者,行局部放疗可能是较好的治疗方法。本例为原发肝脏DLBCL,化疗敏感,且瘤体巨大不易放疗,故予以R-CHOP及类似方案化疗6个周期,PET-CT示局部仍有5.3 cm×4.8 cm×3.8 cm阴影,但无FDG摄取,评估为完全缓解。
利妥昔单抗前时代对于早期伴巨大包块的DLBCL患者推荐化疗后辅以局部放疗,可有效提高无病生存(DFS)及无失败生存(FFS)率。利妥昔单抗时代对于早期伴巨大包块的DLBCL患者是否需要接受放疗存在争议。
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








#原发性#
30
非常少见的。
60
好好学习,涨知识
57