特发性腹膜后纤维化诊治研究进展
2016-03-22 佚名 生物谷
腹膜后纤维化(retroperitoneal fibrosis,RPF)是一种罕见疾病,其主要特点为腹膜后及其他腹腔脏器软组织炎症及纤维化。纤维炎症组织最常见于腹主动脉周围,其次为髂动脉,输尿管及肾动脉,部分病例中纤维炎症组织围绕胰腺分布。 RPF可分为特发性RPF及继发性RPF。在新近提出的概念中,RPF被认为是慢性主动脉周围炎chronic periaorti
腹膜后纤维化(retroperitoneal fibrosis,RPF)是一种罕见疾病,其主要特点为腹膜后及其他腹腔脏器软组织炎症及纤维化。纤维炎症组织最常见于腹主动脉周围,其次为髂动脉,输尿管及肾动脉,部分病例中纤维炎症组织围绕胰腺分布。
RPF可分为特发性RPF及继发性RPF。在新近提出的概念中,RPF被认为是慢性主动脉周围炎chronic periaortitis,CP)的一种。CP包括特发性RPF(即非动脉瘤性CP),炎性腹主动脉瘤(inflammatory abdominal aortic aneurysms,IAAAs)(即动脉瘤性CP)以及两者的混合情况(动脉瘤旁腹膜后纤维化)。
近年来关于IgG4相关性疾病的研究提示部分CP与IgG4具有相关性。CP按其发病机制可分为特发性、系统性自身免疫病相关性及IgG4相关性硬化症。本文将针对RPF的诊治进展进行介绍。
1 病因及发病机制
RPF分为特发性及继发性,前者无明确病因,约占2/3,后者继发于其他疾病如药物,恶性肿瘤,感染,放疗或外科手术叱特发性RPF最早由法国泌尿外科专家Albarran于1905年报道。1948年,Ormond报道了2例相似的病例,因此特发性RPF也被称为Ormond病。
特发性RPF发病机制有两种经典假说:①认为动脉中膜变薄破坏,释放氧化脂质,由巨噬细胞递呈于T细胞,B细胞,进而激活自身炎症反应。②认为炎症反应始于动脉外膜,滋养血管的血管炎引起主动脉周围炎并向内引起中膜破裂和动脉粥样硬化形成。
近年来的研究发现,部分特发性RPF与IgG4相关性疾病密切相关。IgG4相关性疾病的概念主要源于对自身免疫性膜腺炎(autoimmune pancreatitis,AIP)的临床经验及相关研究。
日本最早报道了AIP,随后人们发现AIP常常与血清IgG4水平升高相关。2002年,Hamano等报道了AIP合并RPF的患者胰腺及腹膜后组织中大量IgG4阳性浆细胞浸润。
AIP不仅易与RPF合并存在,同时可合并硬化性胆管炎,硬化性涎腺炎,并可累及其他各种胰腺外组织。组织病理检查发现,上述受累脏器与胰腺病变一样,同样有大量IgG4阳性浆细胞浸润。基于上述发现,Kamisawa等提出了IgG4相关硬化性疾病的概念,并且越来越得到人们的重视。
在一次专家研讨会中,日本学者推荐采用“IgG4相关性疾病”这个名称,并且提出其诊断标准lgG4相关性疾病的概念初步建立起来。研究提示RPF大约见于10%的IgG4相关性疾病。
在建立了IgG4相关性疾病的概念后,我们之前所诊断的部分特发性RPF病例实际上属于IgG4相关性疾病。但是RPF中究竟多少比例属于IgG4相关性疾病目前尚不清楚。
Neild等检测了9例RPF组织,发现7例患者IgG4阳性桨细胞升高>20倍。Zen等道了17例病理诊断RPF的患者中,10例(59%)血清IgG4水平升高,病理可见大量IgG4阳性浆细胞浸润。
Yamashita等研究发现29例RPF患者中有9例(31%)患者IgG4阳性浆细胞/IgG阳性浆细胞比例>20%,提示这9例患者属于IgG4相关RPF。可见,不同研究提示IgG4相关RPF占RPF的比例约30%~60%。由于相关研究所纳人的病例数均较小,仍需更多的大样本研究。
Mangieri等发现IRF患者血清嗜酸细胞活化趋化因子CCL-11水平高于对照组。嗜酸细胞活化趋化因子(CCL)-ll刺激嗜酸细胞与肥大细胞浸润组织,进一步促进纤维化形成。提示嗜酸细胞活化趋化因子CCL11-CCR3轴在IRF中活化并可能与其发病机制相关。CCL11基因TTCCAT单体型与IRF显著相关。
2 病理
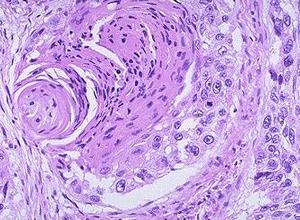
RPF病理特点为慢性炎性组织沉积,以肌纤维伴I型胶原基质沉积为主要特点,分为沿血管周围分布型及弥漫浸润型。典型镜下表现为白色质硬腹膜后斑块,伴不同程度增厚。部分患者胶原基质呈不规则疏松沉积,部分表现为胶原致密性沉积。
炎性组织中包含淋巴细胞,巨噬细胞,浆细胞及嗜酸性粒细胞。病变早期组织水肿,血管增生,呈慢性活动性炎症,大量单核细胞浸润伴纤维母细胞增生及胶原沉积。病变晚期呈明显硬化及钙化。
血管周围浸润型以CD3+T细胞及CD20+B细胞浸润为主,其中B细胞浸润为中心型,T细胞浸润为周围型。血管周围浸润型CD4+T细胞浸润明显多于CD8+T细胞。弥漫型以CD3+T细胞为主,CD20+B细胞较少。弥漫型CD4+T细胞与CD8+T细胞大致相当。免疫组织化学示抗波形蛋白抗体阳性,富细胞区可见抗平滑肌抗体阳性。>50%的患者浆细胞表现为IgG4阳性,提示部分特发性RPF属于IgG4相关性硬化症的一种亚型。
3 影像学特点
超声检查对于RPF敏感性较低,早期,微小病变易漏诊。RPF的典型超声表现为下腰椎或骶骨岬前方、腹膜后等回声或低回声不规则声影,边界清晰。
腹部X线片通常无阳性发现。静脉尿路造影常表现为典型三联征:中段输尿管移位,下腰椎或骶骨上区一侧或双侧输尿管管腔纤细,近端一侧或双侧输尿管积水性肾病。
然而上述表现的敏感性特异性有限,原发泌尿系肿瘤、输尿管周围淋巴结肿大、输尿管炎症性疾病均可出现类似的表现。多层螺旋CT及MRI是目前诊断RPF最主要的非侵人性检查手段。
特发性及多数良性继发性RPF的CT表现为主动脉旁不规则软组织影,生长受限,可由肾动脉水平延伸至髂静脉水平,并沿腹膜后生长包裹输尿管及下腔静脉。
在平扫CT中,纤维炎症组织的密度与腰肌密度接近,在增强CT中,其是否强化取决于疾病进展程度。疾病早期可见明显强化,疾病晚期几乎无强化CT检査对于判断RPF肿物的体积大小具有非常高的敏感性。
MRI较CT的最大优势在于在不使用造影剂的情况下,MRI的分辨率远高于CT,对于因肾功能严重受损不能耐受造影剂的患者而言是更优的选择。特发性RPF在T1加权像为低信号,T2加权像的特点取决于炎症的活动程度。T2高信号、早期强化提示活动性炎症,T2低信号、无强化提示晚期纤维化病变。
氟18脱氧葡萄糖(fluorine 18 fluorodeoxyglucose,l8F-FDG)正电子发射断层扫描(positron emission tomography,PET)具有非常高的敏感性,可通过分析腹膜后肿物的代谢活性判断其良恶性。但相关研究多为个案报道或小规模病例对照或队列研究,其进一步应用前景仍需进一步大样本量的研究。
4 诊断
RPF无特异性临床表现,可表现为腹部隐痛,背痛,乏力,发热,体质量减轻等。RPF组织常围绕输尿管或下腔静脉,易致肾盂积水或下肢水肿。由于RPF外科手术的比例并不是非常高,腹膜后组织的病理标本往往难以获得,依靠病理来诊断较困难。
临床上,RPF的诊断往往依赖于典型的CT或磁共振成像表现,腹主动脉或髂动脉旁软组织影,对周围组织如输尿管或下腔静脉形成包绕往往提示本病。
RPF缺乏特异性血清学标志物。血白细胞及C反应蛋白的升高往往是急性炎症的反应。Binder等发现特发性RPF患者血清骨桥蛋白水平高于健康对照组,且与影像学所测定的主动脉周纤维化组织横径相关。炎症活动度高(增强MRI证实)与骨桥蛋白水平高有关,典型症状与骨桥蛋白水平高相关。
本病需与大动脉炎,淋巴瘤,非血液系统恶性疾病,感染性疾病相鉴别。
5 治疗及预后
RPF的主要治疗目的包括阻止纤维化进展,缓解梗阻,缩小肿物体积,预防疾病复发。本病的治疗药物主要为激素和免疫抑制剂。少数无症状RPF患者可暂不予用药,密切监测病情。
多数有症状(如乏力,消瘦,腹痛,背痛等)的患者,以及因泌尿系梗阻导致肾盂积水及急性肾功能不全的患者应积极应用激素治疗。激素的起始剂量一般为30~40mg/d(0.6mg.kg-l.d-l)。
多项研究提示RPF患者对激素具有很高的有效率(90%),多数患者在治疗的初始4~6周,临床及影像学表现均有显著好转。病理活检提示大量炎症成分的患者往往治疗效果更优。
然而,约25%~50%的患者在糖皮质激素减量过程中会出现病情复发Zen等发现激素对于RPF的治疗作用与是否合并IgG4相关性疾病及血清IgG4水平均无相关性。有部分患者对激素抵抗,激素抵抗的原因尚不明确,因此在治疗之前很难预计治疗效果。
免疫抑制剂主要用于激素抵抗,不能耐受或停用激素后复发的患者,主要包括硫唑嘌呤,霉酚酸酯,环孢素,秋水仙碱,环磷酰胺,甲氨蝶呤和他莫昔芬。一项纳人55例RPF患者的研究发现他莫昔芬应用3周时85%的患者临床症状明显缓解,且具有良好的耐受性。
另一项纳人31例患者的研究显示应用他莫昔芬单药治疗,71%的患者影像学得到改善,且大多数患者无或仅有轻微不良反应。间皮细胞向间质转移失调是导致RPF发生的重要机制,他莫昔芬通过抑制这一过程而起到治疗作用。
Scheel等发现激素联合霉酚酸酯可能对于治疗RPF可有较好的效果。对于IgG4相关性疾病应用激素无效或复发的病例,应用免疫抑制剂治疗亦有相关报道,但尚无统一结论。
对于激素及免疫抑制剂治疗失败的患者,有报道应用生物制剂如英夫利昔单抗、利妥昔单抗、托珠单抗成功的个案。
对于RPF的长期预后尚缺乏相关临床研究参考,仍需进一步研究以评估。
综上所述,特发性RPF为慢性主动脉炎的一种类型,其发病机制不详,与血管损伤,免疫激活等多种机制相关,新近研究发现部分特发性RPF与IgG4相关性疾病关系密切,血清IgG4水平及组织中IgG4阳性浆细胞浸润有助于协助诊断。
但是由于RPF组织病理取材困难,影像学检査包括CT,MRI在RPF的诊断中作用非常重要。RPF的一线治疗为糖皮质激素,大部分患者对激素治疗反应良好。部分激素抵抗或无效的患者选择免疫抑制剂如硫唑嘌呤,霉酚酸酯可能有效,部分难治性患者可试用生物制剂,但尚需大规模研究进一步证实。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#腹膜后#
22
#特发性#
33
#研究进展#
31
#腹膜#
21
学习了,很好,
86