靶向治疗稳定期,要不要做点什么?
2022-08-06 美中嘉和肿瘤防治 美中嘉和肿瘤防治
从以上的分析来看,各位进入靶向治疗稳定期的朋友,不要随意尝试各种没有把握却容易造成不可逆结果的治疗。
关于靶向治疗的共性问题总是很多,例如“复查和上次相比没有变化是不是耐药了”就非常高频,而且一般是开始靶向治疗不久,经验还不丰富的朋友经常遇上这种情况,首次复查明显好转,接下来复查就一直是“较前相仿”、“基本同前”、“变化不明显”,大多数人的第一反应是之前缩小了认定有效,接下来不变是不是就已经耐药或很快就要耐药了呢?
其实要回答这个问题并不复杂,先缩小后不变是药物继续有效的表现,只有极少数“幸运鹅”是持续缩小,甚至一直缩小到肿瘤完全消失或者形成瘢痕,当然也有极少数不幸的朋友在用药之初缩小或短时间稳定后迅速耐药进展,大多数人在靶向治疗过程中都遵循同一个规律:
-
缩小——稳定——“缓慢耐药”——进展
-
缩小——稳定——进展
今天我们要说的主角就是这个的“稳定”期。对于大多数靶向治疗的晚期肺癌患者(有远处转移灶,靶向治疗期间有可观测病灶),在病程中经历最长的时间就是这个时期,没有人会嫌弃自己的稳定期太长,于是,也就有如何增加稳定期时间的各种设想和尝试,今天,我们就讨论一下大家提到最多的三类方法。
一、靶向治疗稳定期加局部治疗
包括几种选择,脑转移灶放疗、骨转移灶放疗、原发灶放疗、原发灶消融、原发灶手术。
治疗初期、局部耐药进展时,选择联合局部放疗,尤其是EGFR突变、ALK融合的寡转移患者,目前已有大规模的数据证实可能对提升靶向药的中位有效时间有帮助,但是在稳定期做放疗、适用所有驱动基因相关靶向药的证据是没有的,因此,今天我们主要从原理上来讨论是否合理。
在讨论这几种治疗的合理性之前,我们先补充几个基础知识:
1.所谓“根治性放疗”,根治是目的,不是结果,是指剂量达到脏器承受极限,更合理的名称是“全剂量放疗”,例如外科经常说的“肺部放疗到6000(就没法手术了)”就是典型的全剂量放疗,并没有绝对把握将目标肿瘤完全杀死(根治),但是再增加剂量就有较大的可能造成肿瘤所在脏器不可逆的严重损伤;
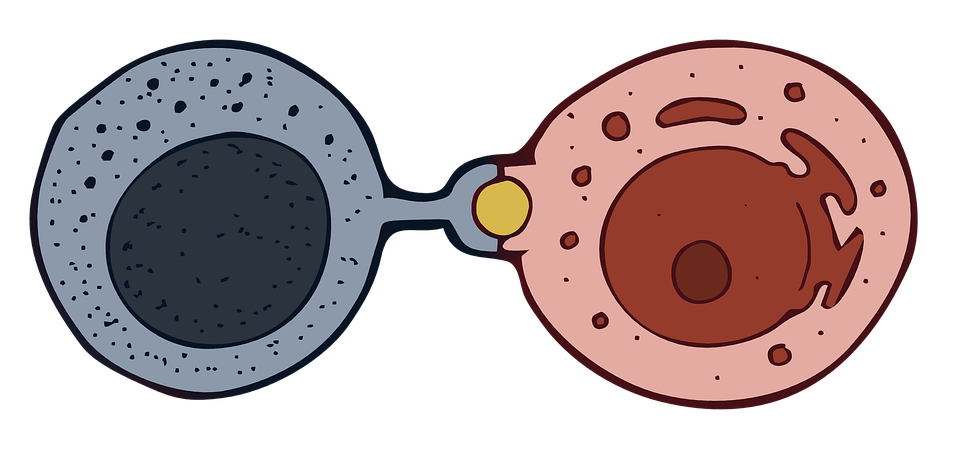
2.肿瘤的原发灶更容易出现驱动基因的多样性,也更容易产生继发耐药的肿瘤细胞,但未必体现在原发灶上(如下图)。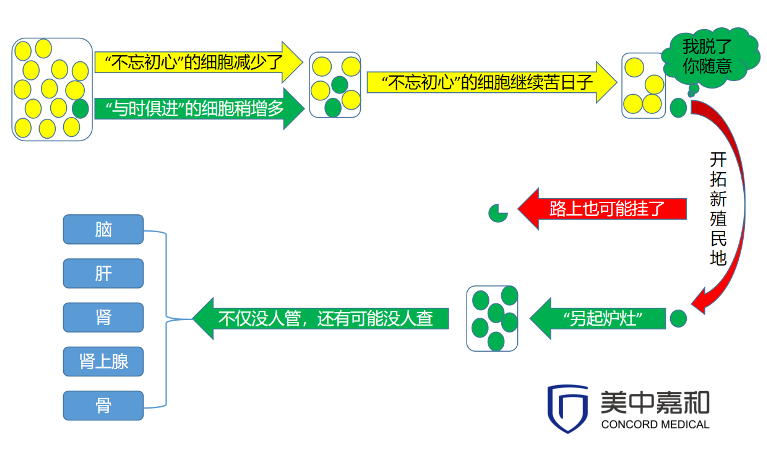
3.相较基因多样性容易表现出来的原发灶,治疗初期就显示有效的转移灶能够更多地保持驱动基因单一性,更容易保持长期控制;
综合上面3条基础知识,我们可以理解大家对于治疗稳定期希望剿灭原发灶产生基因异质性——继发耐药的根源——这种想法是合理的,但是就目前的局部治疗方法中,只有成功的手术可以达到事实上对某一个可见病灶的“清零”,对于绝大多数病灶,“根治性放疗”(全剂量放疗)和消融都没有太大的把握将病灶中的活细胞“清零”,也不可能针对性挑出耐药类型进行杀灭,因此,在把赌注押在放疗带来延长药物有效时间的收益的时候,一定要权衡用掉唯一一次关键的局部治疗机会是否值得,小到一定程度时可以及时到放疗科会诊。

对于转移灶,同样基于以上3条基础知识,目前理论上绝不建议对于可控的转移灶浪费关键的一次放疗机会,而可以多次使用的消融则对脏器和病灶位置相对比较挑剔,如果尝试,可能带来的负面后果有两个:
(1)局部消融后的炎症和疼痛,
(2)消融后病灶的形态和结构的改变造成一段时间内难以评估药物效果,除外这两点和位置限制性,如果想要尝试可以及时到介入科就诊。
对于进行原发灶手术,即使是多发转移但是可控,只要1)原发灶手术难度不大,2)患者心肺功能达标,3)患者与医生达成足够默契,仍然值得考虑,可惜当前以及形成一定范围共识的寡转移在药物治疗稳定后的原发灶切除手术仍然较少有人使用,希望出现手术机会的朋友,不要错过,只要没有术中和围手术期的意外,手术后肿瘤病情最糟糕的结果无非和不手术的常规情况一致。
二、靶向治疗稳定期加全身治疗
包括化疗、贝伐珠单抗(下文简称贝伐)。
在晚期肺癌靶向治疗的初期联合化疗或贝伐的临床试验开了不少,但主要围绕EGFR-TKI来做,相关结果确定阳性的也只有EGFR一代药,但是对于进入稳定期之后的联合化疗或贝伐情况还是没有相关的系统验证,我们只能从原理上做出几点推测和提醒。
1.化疗药物同样没有绝对把握甚至没有太大机会针对性杀灭耐药类型细胞,因此决定是否选择就要看耐药风险和治疗强度的角力了。
哪些其他基因的情况值得尝试“加码”呢?
-
潜在耐药基因,例如低频的下游突变(KRAS、BRAF、PIK3CA等);
-
存在混合病理,例如腺癌中混合了神经内分泌亚型或鳞癌。
(TP53不算,不明白可以看之前的文章:TP53突变怎么治疗?有没有靶向药可以用?)
2.添加化疗需要按照规范的时间间隔和持续次数,随意的非规范添加化疗更容易造成肿瘤对化疗药的耐药,可以在确定有效之后遵医嘱逐步转入规律地拉长间隔维持治疗;
3.在没有恶性高血压、血栓、抗凝药使用、肿瘤侵犯大血管等使禁忌的情况下,贝伐的使用剂量国内普遍适用(7.5mg-10mg)/Kg,出现尿蛋白、出血、血栓需要及时停药、就医。
三、靶向治疗稳定期主动定期基因检测
靶向治疗的继发耐药的已知原因中,少部分是表型改版(非小细胞向小细胞转化,仍带有原有驱动基因),绝大多数是出现了对原有靶向药耐药的驱动基因,因此,理论上监测耐药基因的出现可能早于影像发现耐药,实现预测耐药的“远大目标”,但实际上当前技术难题和费用问题限制了这种看似合理的尝试。
这里有个耐药的“因果悖论”,“出现对原有靶向药耐药的驱动基因”也就是说基因问题是耐药的原因,但是当前数据支持彻底耐药再换药能获得更好效果(旧的研究里只是更换化疗方面总的PFS和OS数据,还没有合理的基因检测用于预测来更换治疗的研究结论),同时,治疗规范也明确彻底耐药才换药,而基因检测是为换药的精准度提升服务的,也就是说,耐药是进行基因检测的原因,但是不做基因检测就不知道耐药基因是否出现这一结果,“咬自己尾巴了”。

(不过,凯库勒的梦里的蛇咬尾巴是现代药物研发的基础,没有哪个靶向药离得开环状有机结构)
只有大范围进行“基因检测用于预测来更换治疗的研究”成功之后,治疗的规则重新制定才能打破这个怪圈,而这一研究成功的前提是血液基因检测的灵敏度进一步提升,大部分靶向治疗的患者不适合反复活检,而且让患者承受多次且不知道应该何等频次的活检也很不人道,这一尴尬的境地我们只能等待更进一步的研究结论呈现了,如果有机会参加免费的基因检测预测耐药研究或者一次性交费包多次甚至终生的基因检测,朋友们可以考虑。
写在最后
从以上的分析来看,各位进入靶向治疗稳定期的朋友,不要随意尝试各种没有把握却容易造成不可逆结果的治疗。当时机成熟,局部的手术或放疗可以适度考虑“补刀”;有潜在的易耐药因素的情况结合自身身体情况合理添加全身治疗;不用额外花自己的钱的时候,可以考虑检测耐药基因,但不要急于做医嘱之外的治疗改动。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言