急性胰腺炎及其并发症,你都知道吗?
2023-01-03 华夏影像诊断中心 华夏影像诊断中心 发表于上海
全世界范围内,急性胰腺炎发病率逐渐增加。虽然护理、影像及介入技术都有所提高,但急性胰腺炎发病率和死亡率仍然很高
-
急性胰腺炎合并邻近区域或远隔脏器的不同程度受累
-
最佳诊断线索 -
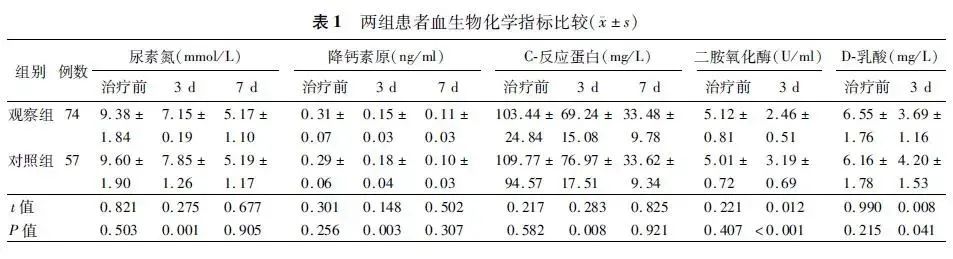
胰腺增大、水肿,伴胰周脂肪模糊、积液
-
2012年修订版Atlanta(亚特兰大)分类用于急性胰腺炎标准化命名 -
急性胰腺炎两种基本类型 -
间质水肿性胰腺炎(占70%~80%) -
胰腺增大、水肿,正常脂肪小叶消失 -
胰周脂肪模糊、水肿、积液(积液最常见于小网膜囊、肾旁前间隙、结肠旁沟) -
通常胰腺整体弥漫性水肿,罕见局灶性或仅累及胰腺一部分 -
胰腺强化正常,无坏死 -
胰腺表现正常不能排除胰腺炎:轻度胰腺炎通常表现为脂肪酶轻微升高,影像表现可正常 -
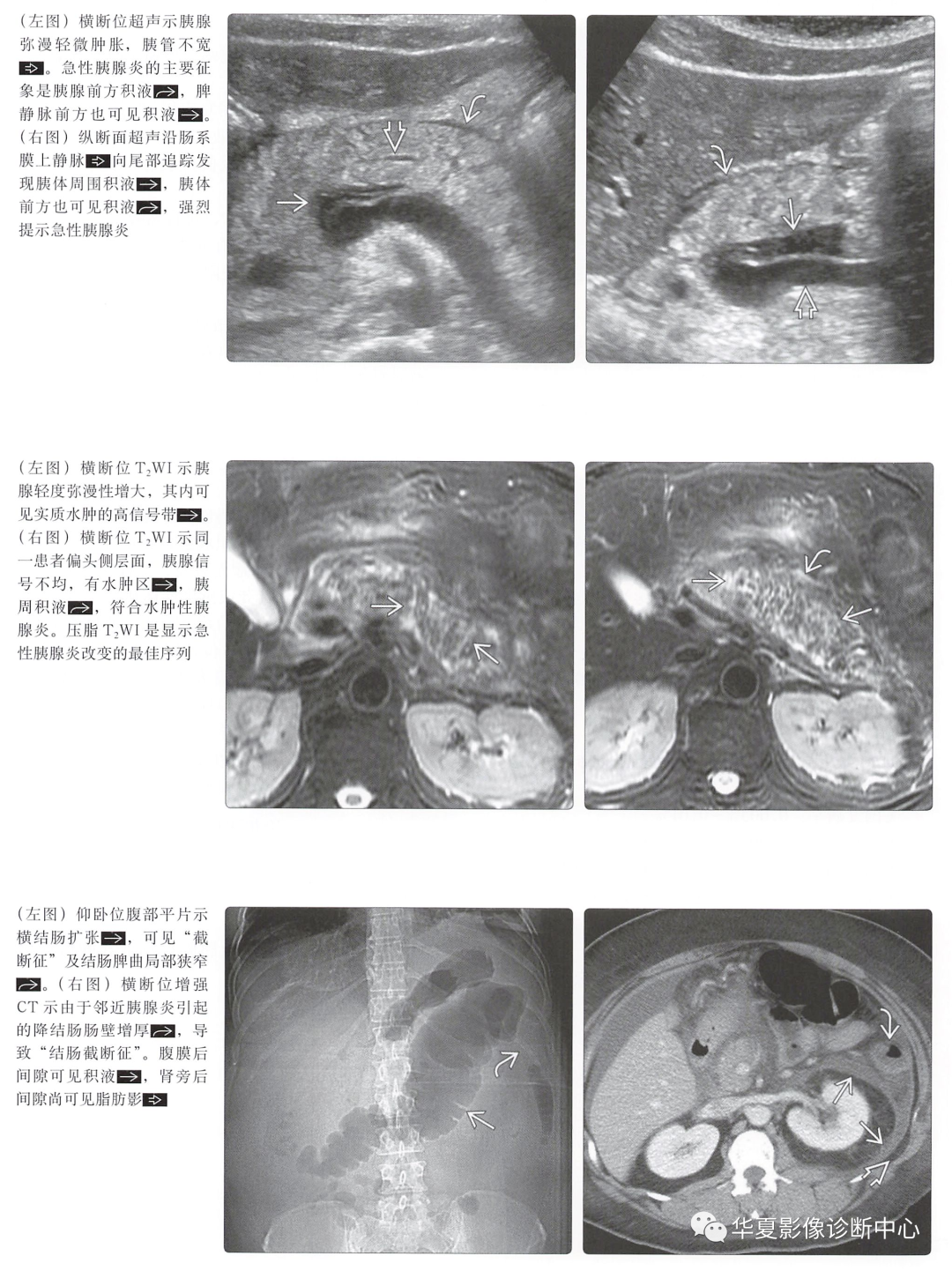
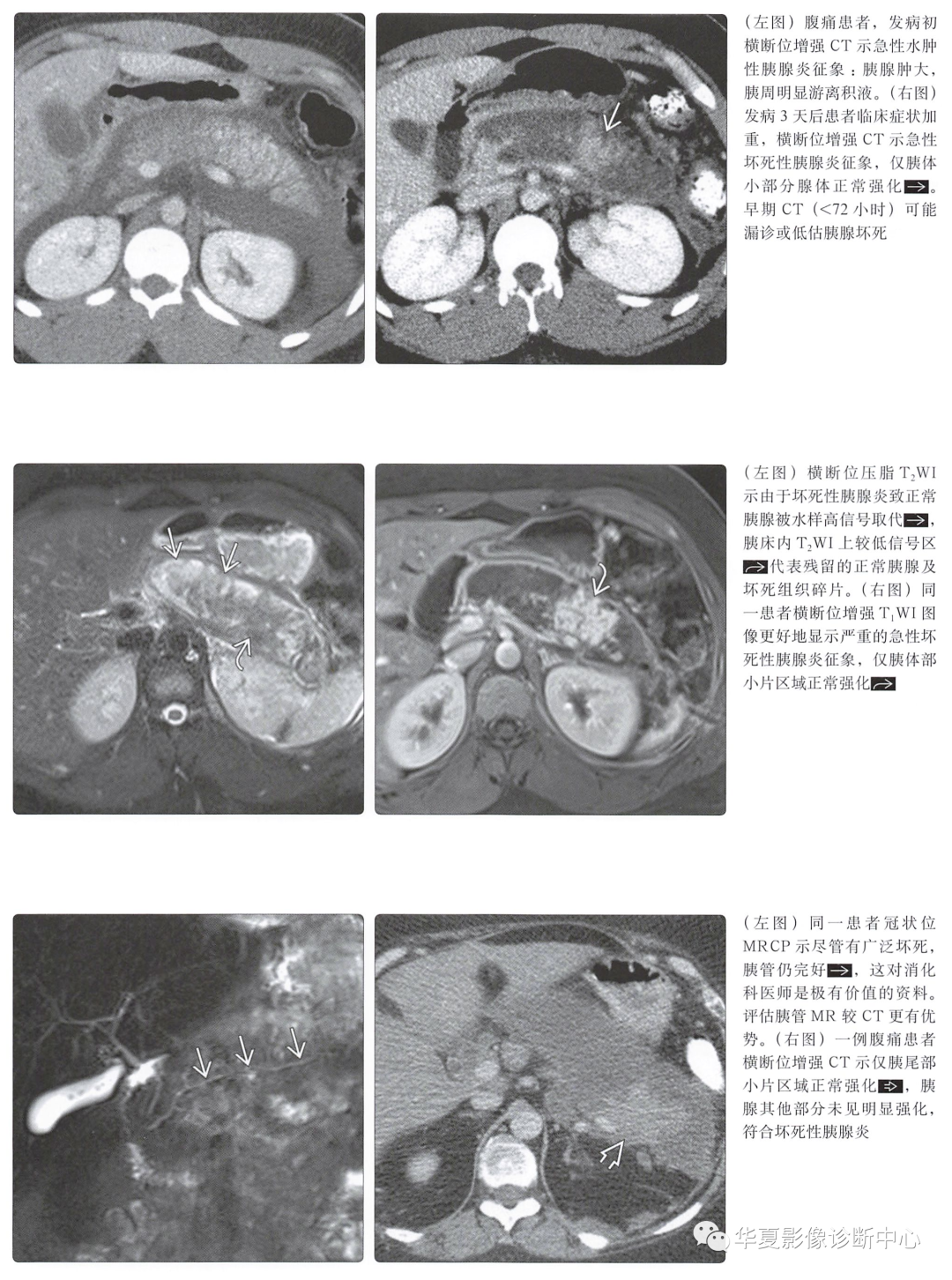
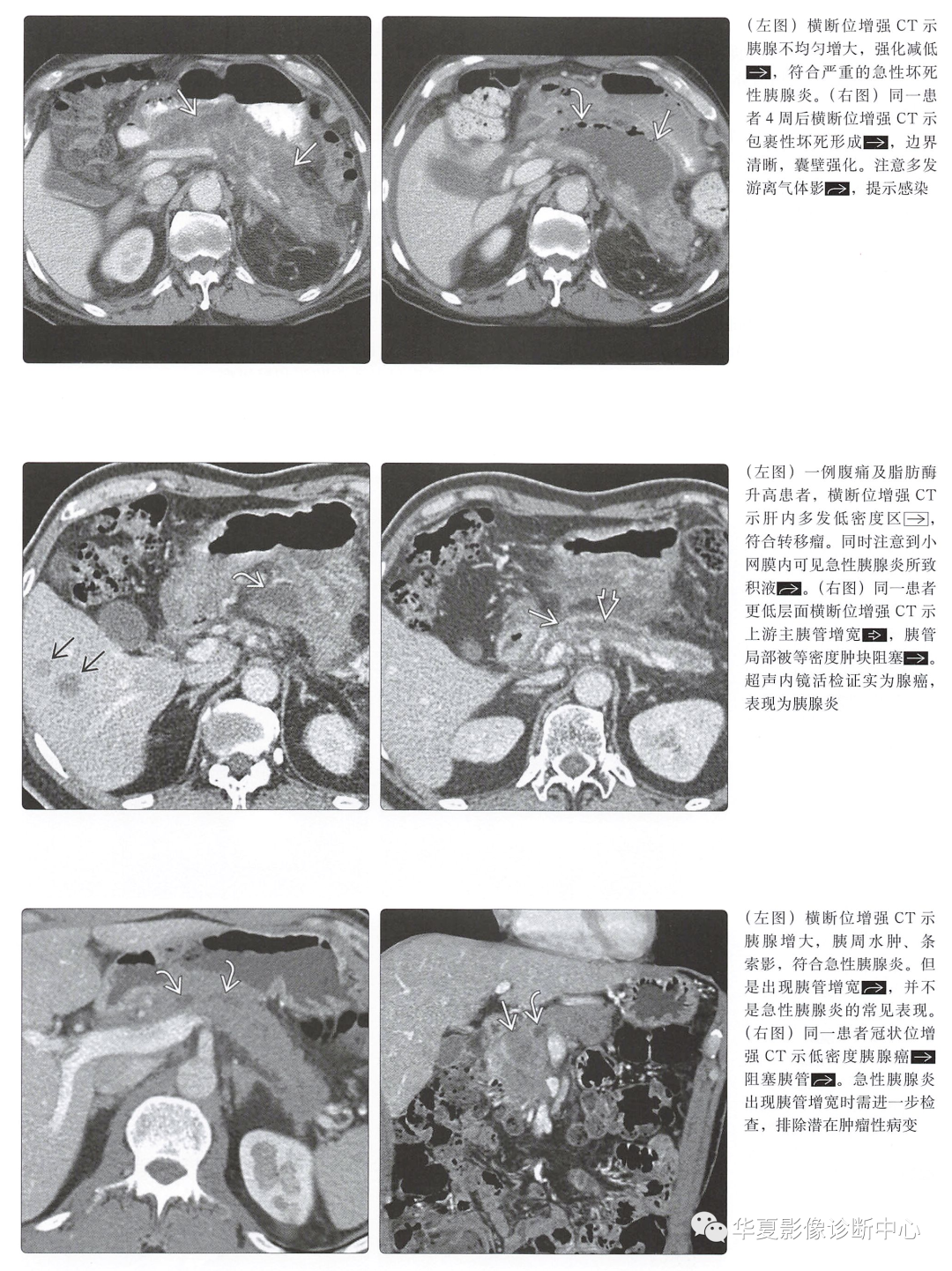
坏死性胰腺炎(占20%~30%):实质坏死区无强化或极低强化(通常<30HU) -
胰周积液、炎症程度较水肿性胰腺炎重 -
为了评估患者预后需鉴别坏死是否>30% -
发病初始可以无坏死,可于症状出现3天后进展为坏死 -
早期CT会低估或漏诊坏死 -
修订版Atlanta分类系统描述了坏死性胰腺炎的三种亚型 -
单独胰腺实质坏死占5% -
胰腺实质及胰周坏死占75% -
单独胰周坏死占20%(渗出性胰腺炎) -
并发症 -
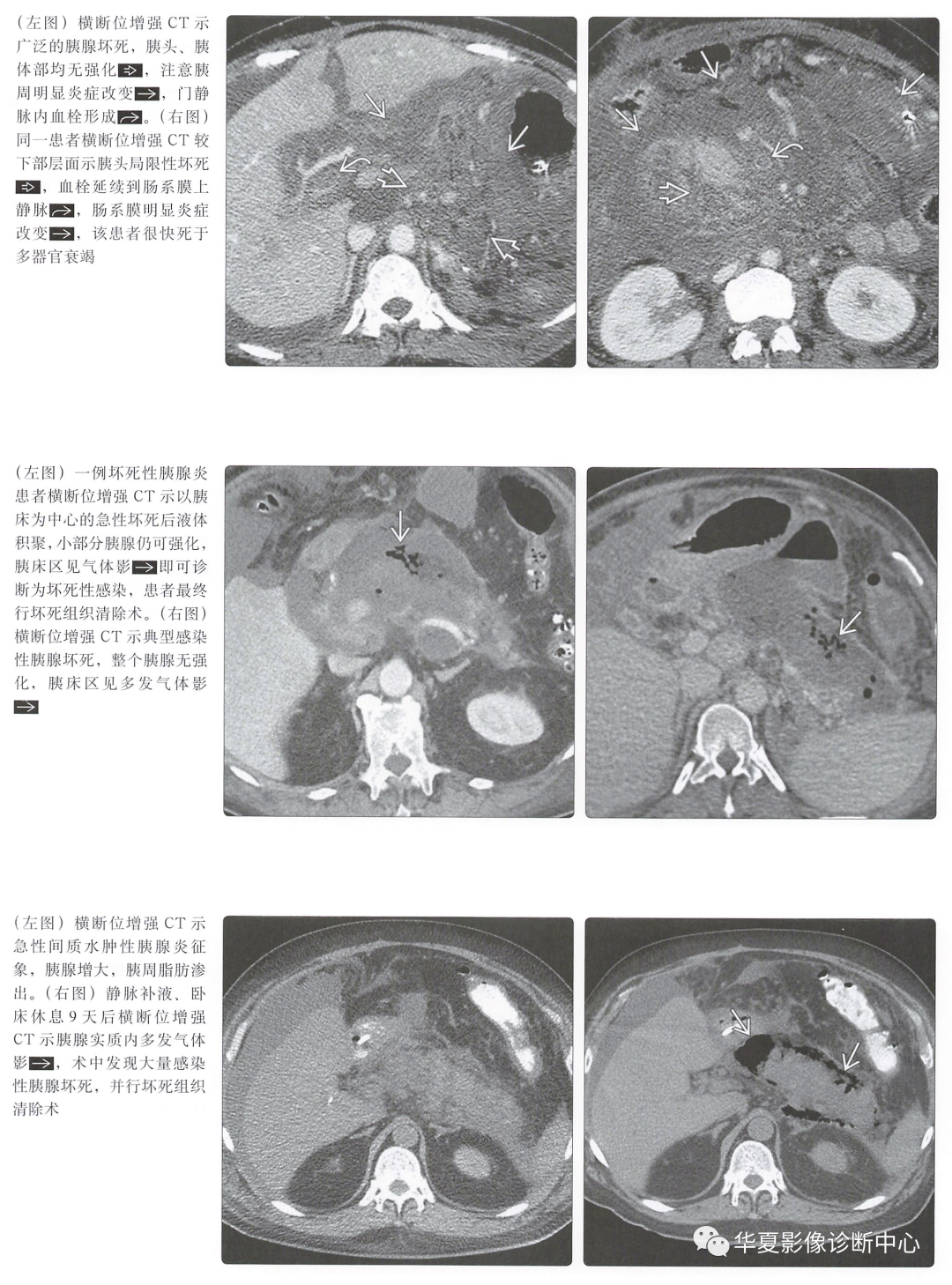
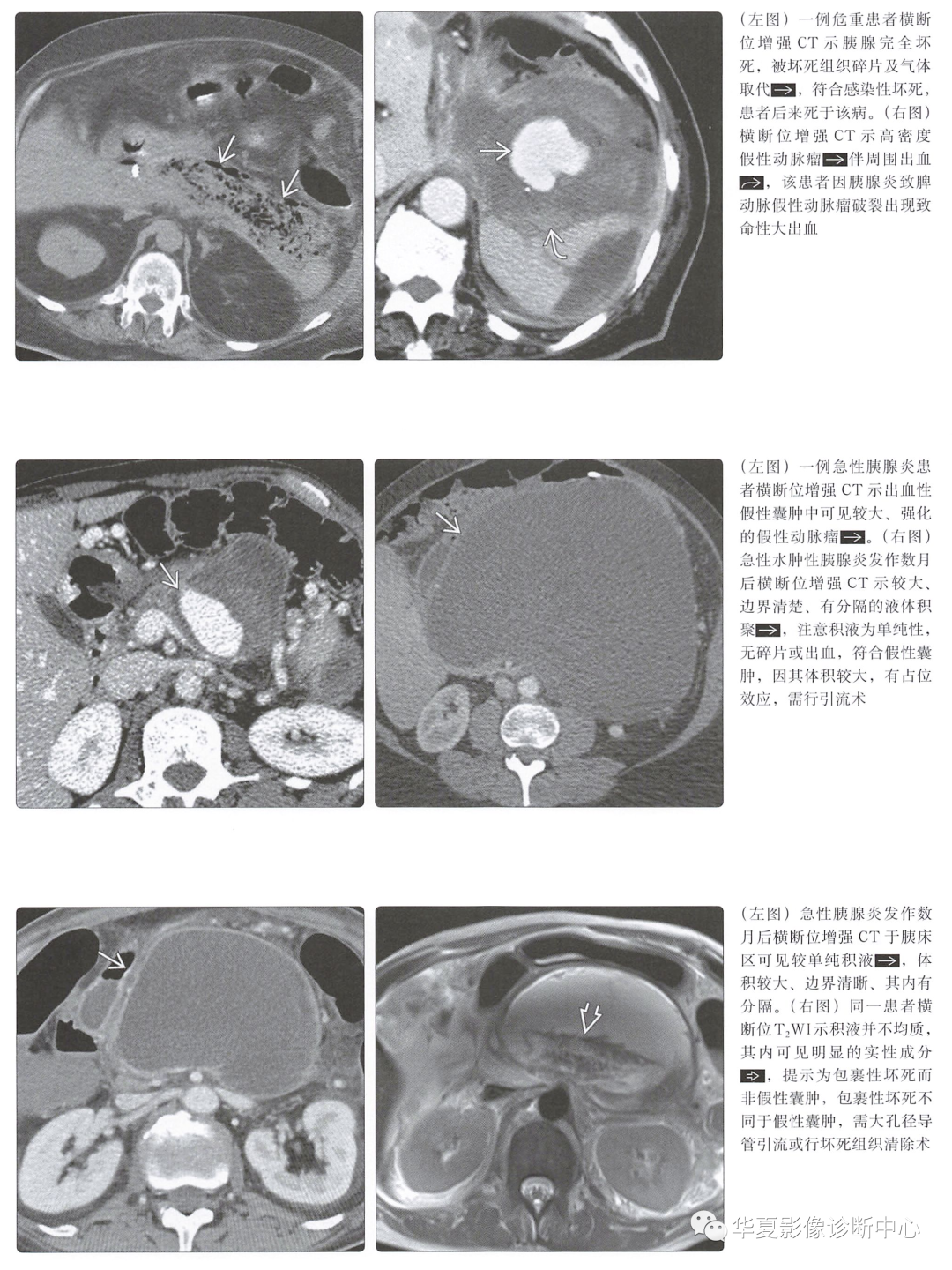
感染性胰腺坏死 -
意味着胰腺实质的双重感染,预后很差 -
未行侵人性操作时,胰床出现异常气体影,即可诊断感染性坏死 -
炎症程度更重,但无其他特殊征象 -
影像学无确切征象时,可能需要穿刺培养 -
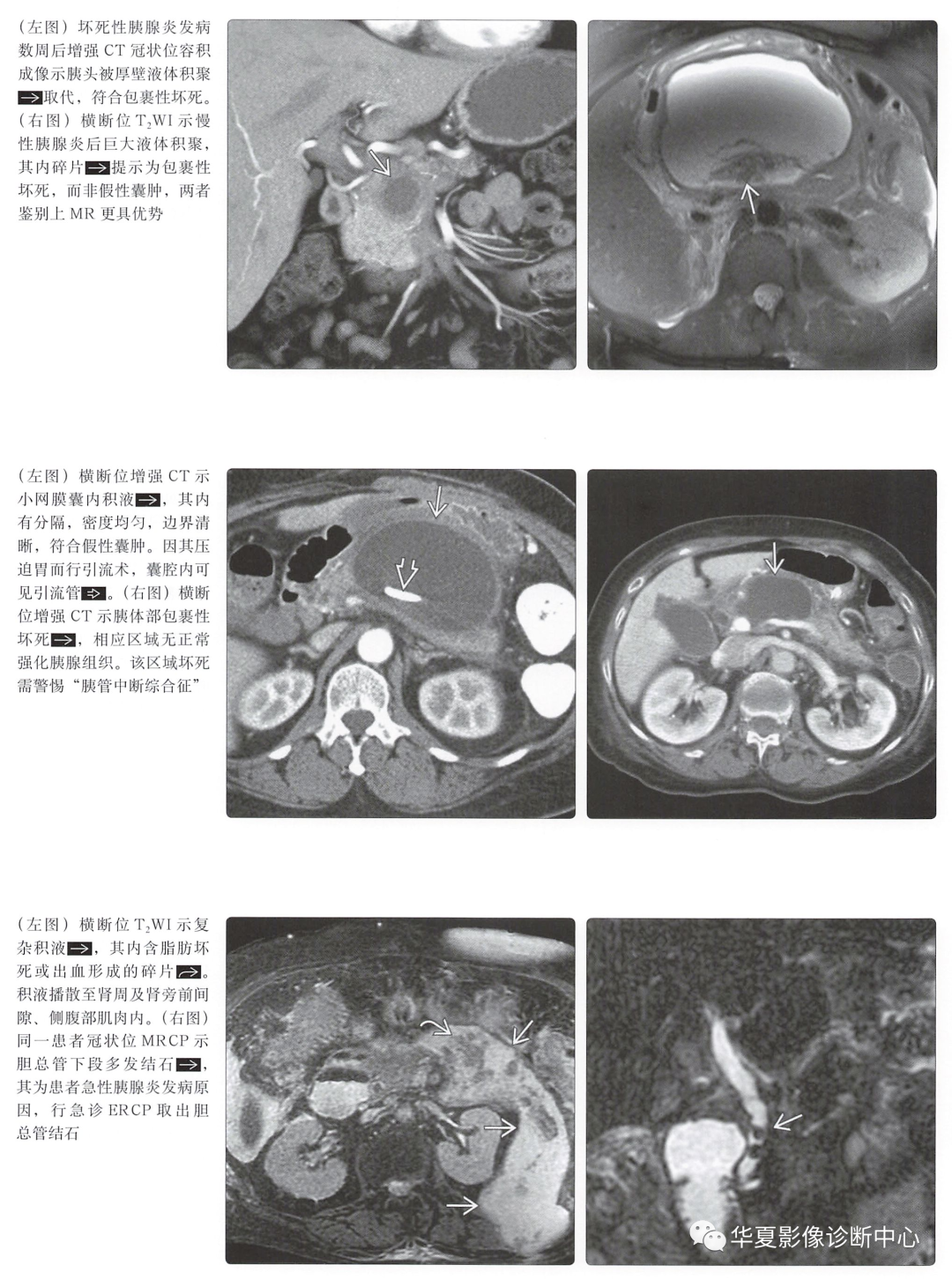
中央坏死(胰管中断综合征) -
坏死区位于胰腺或胰管中央区,位于头、尾部的上、下游胰腺及胰管正常 -
坏死区胰液不断漏出,形成胰液积聚 -
胰液积聚需行内引流或手术治疗(通常为远端胰腺切除术) -
胰周(外)脂肪坏死 -
胰酶漏出到胰周软组织导致脂肪坏死 -
通常呈不均匀低密度,含液体及实性成分,也可表现为结节样、肿块样,形似肿瘤 -
最常见于胰腺周围、肠系膜前部、肾旁前间隙 -
预后较胰腺实质坏死好,但较水肿性胰腺炎差 -
假性动脉瘤 -
起源于动脉向外突出的小的对比剂充盈区±邻近血肿(漏出或血管破裂形成) -
最常见的部位为脾动脉(50%)、胃十二指肠动脉(20%)、胰十二指肠动脉(10%),但任何动脉均可受累 -
胰床区不明原因出血时应积极、仔细探查假性动脉瘤 -
静脉血栓形成 -
可能由于炎症反应或胰酶对血管内膜的直接损伤,或邻近液体积聚占位效应引起 -
脾静脉最常见,门静脉或肠系膜上静脉也可受累 -
液体积聚 -
急性胰周液体积聚:积液出现在急性水肿性胰腺炎发病4周后 -
均匀(单纯),无分房液体密度区,其内无碎片或出血 -
假性囊肿:急性水肿性胰腺炎发生后液体积聚超过4周 -
分房状积液,边界清晰,囊壁肉芽组织明显强化,通常见于小网膜囊或肾旁间隙 -
单纯液体积聚,内无碎片或出血 -
急性坏死性液体积聚:积液出现在急性坏死性胰腺炎发病4周后 -
单房,内含有坏死组织碎片及血液成分 -
胰腺正常强化,发现内含碎片及实性成分的急性复杂性积液,提示为胰外的坏死所致 -
包裹性坏死:坏死性胰腺炎发病后,多房性积液持续4周以上 -
积液密度不均,囊壁边界清晰,内含坏死组织碎片和(或)血液成分 -
“胰腺脓肿”:修订版Atlanta分类不再使用这一术语 -
“出血性胰腺炎”:修订版Atlanta分类不含该术语 -
胰周积液中常出现少量出血,对疾病严重程度无直接影响
-
由于水肿,胰腺增大,T2WI上信号增高,T1WI上信号减低 -
T2WI压脂对于显示水肿及肤周积液非常重要 -
增强T1WI图像类似于增强CT,可发现胰腺坏死及无强化区 -
T2WI在区分单纯液体积聚及含坏死组织的液体积聚方面较CT更具优势 -
MRCP可评估胰管的完整性,尤其适用于怀疑胰腺中央坏死者 -
可显示积液与胰管是否相通 -
可发现易引发胰腺炎的胰腺先天变异,如胰腺分裂症 -
发现可致胰腺炎的胆结石或其他胆系病变的敏感度高 -
急性胰腺炎可能伴有弥散受限(ADC值较正常胰腺低)
-
胰腺体积增大,呈弥漫低回声,胰周模糊、积液 -
轻微患者胰腺可表现正常 -
超声可进行即刻检查,发现胆结石
-
平片 -
邻近炎症造成局部肠梗阻征象,如十二指肠扩张及哨兵袢征(小肠轻度扩张、积液±气液平面) -
结肠截断征:功能性结肠痉挛(胰腺炎波及邻近降结肠所致)导致横结肠明显扩张积气,而远端脾曲无气体影
-
最佳影像方案 -
双期增强CT(动脉期及静脉期)为最佳初筛手段 -
MR及MRCP有助于评估胰管或胰周积液的成分分析
-
不均匀、低强化肿块,伴上游胰管的突然截断及上游胰腺萎缩 -
约5%的胰腺癌患者可表现为胰腺炎征象 -
局灶性胰腺炎可呈肿块样,误认为恶性肿瘤 -
出现胰管扩张或胆道梗阻时,需积极深入探查潜在肿瘤 -
胰腺癌易向后浸润,累及后腹膜腔,与胰腺炎不同,胰腺炎多累及前部或侧部 -
通常还有其他恶性征象,包括包绕血管、转移(最常见于肝)等
-
可出现肾旁前间隙内脂肪层模糊、积液,类似胰腺炎 -
受邻近炎症影响,胰头可水肿 -
炎症首先集中在十二指肠周围,而非胰腺(冠状位重建显示更明显) -
<50%的患者可见肠外气体影或对比剂外渗
-
休克综合征包括胰周脂肪层浸润及胰腺水肿(类似胰腺炎) -
通常伴有低血压或休克的其他影像征象,如休克肠 -
休克复苏后症状很快消失
-
淋巴瘤可罕见地表现为弥漫浸润,胰腺增大,表面上类似胰腺炎 -
通常有局部淋巴结肿大,累及胰腺时可呈肿块样 -
胰管、胆管不宽 -
可包绕血管,但管腔不会变窄或阻塞
-
病因 -
饮酒(35%)、胆道结石(~40%)占绝大部分 -
较大结石嵌顿在Oddi括约肌时更易引起胰腺炎 -
有长期饮酒史者较多见,也可见于一次大量饮酒者 -
也可见其他病因,如代谢紊乱(高甘油三酯血症、高钙血症)、感染、创伤、药物、解剖变异(如胰腺分裂、环状胰腺)、肿瘤(如胰腺癌,IPMN)、医源性(如ERCP术后) -
1/3的胰腺炎患者无明确病因 -
有的理论将其归因为微小的胆道结石 -
急性胰腺炎确切的发病机制不清,病因不同,机制各有差异 -
可能的机制有:胰酶、胆汁、十二指肠内容物反流入胰管,壶腹部阻塞致胰管压力增高,细胞内外自平衡因子的激活 -
胰酶激活,释放到邻近组织可造成炎症及自身消化损伤胰腺 -
急性胰腺炎分两期:早期、后期 -
早期1周后结束,特征表现:全身炎症反应综合征 -
后期(仅见于重症患者)指发病1周后,典型表现为局部并发症或持续的全身炎症反应 -
遗传学 -
遗传性胰腺炎伴有数种基因突变(PRSS1、CFTR等)
-
1990年BalthazarCT严重指数(最高10分) -
A:胰腺正常(0分) -
B:胰腺增大(1分) -
C:胰周脂肪间隙模糊和水肿(2分) -
D:单一胰周积液(3分) -
E:≥2处胰周积液或有气体(4分) -
胰腺坏死:无(0分),≤30%(2分),31%~50%(4分),>50%(6分) -
轻度胰腺炎:0~3分 -
中度胰腺炎:4~7分 -
重度胰腺炎:7~10分 -
2004年修订版CT严重指数 -
胰腺正常(0分) -
胰腺水肿及炎症改变(2分) -
胰腺或胰周液体积聚,或胰周脂肪坏死(4分) -
胰腺坏死:无(0分),≤30%(2分),>30%(4分) -
胰外并发症(胸水、腹水、血管并发症等):2分
-
最常见体征/症状 -
急性上腹痛,常放射至背部 -
腹部压痛、腹胀、发热、恶心、呕吐 -
仰卧位时症状加重 -
坏死性胰腺炎出现发热或败血症时应注意感染性坏死 -
坏死性胰腺炎体格检查发现(±出血) -
Grey Turner征:腰部皮肤变蓝 -
Cullen征:脐周皮肤变蓝 -
临床诊断急性胰腺炎需满足以下三条特征中的两条 -
淀粉酶/脂肪酶升高(正常值3倍以上) -
典型临床病史 -
典型影像表现 -
实验室检查 -
血清淀粉酶、脂肪酶升高,脂肪酶敏感度、特异度较淀粉酶高 -
ALT升高提示病因来自胆道(多为胆结石)
-
年龄 -
任何年龄均可发生,不同病因好发年龄不同,最常见于中青年 -
性别 -
男>女(男性多因饮酒,女性多因胆结石诱发) -
流行病学 -
美国发病率:0.005%0.01% -
美国每年有300000人确诊为急性胰腺炎 -
美国:酒精性胰腺炎多见于城市医院及退伍军人医院,胆源性胰腺炎多见于郊区及偏远地区
-
预后 -
总致死率:1%~3%,间质水肿性胰腺炎预后好 -
合并并发症预后差:合并多器官衰竭,死亡率为25%,合并感染性坏死,死亡率约为30%(即使行清创术) -
早期致死多由于多器官衰竭,后期多由于感染 -
液体积聚的自然演变 -
急性胰周液体积聚:多在发病初48小时内出现,50%于2~4周内自然吸收 -
10%~20%的患者可出现假性囊肿,其中60%的假性囊肿与胰管相通 -
50%的假性囊肿无症状,可自然吸收 -
只有25%的假性囊肿有症状,多由于感染、占位效应、疼痛、幽门梗阻等
-
初治较保守,包括补液,镇痛,禁食,营养支持直至能经口进食,抗生素(只有怀疑感染时使用) -
疑诊胆源性胰腺炎患者有胆管炎或胆道梗阻时早期行ERCP或括约肌切开术 -
大多数间质水肿性胰腺炎保守治疗即可痊愈 -
严重的伴坏死的胰腺炎患者发生多器官衰竭风险大,需加强护理 -
感染性胰腺坏死需要手术清创(坏死组织清除术),手术多延迟至发病4周后积液包裹后进行 -
疑诊感染但抗生素治疗无效时,影像引导细针抽吸活检可区分无菌坏死或感染性坏死 -
无症状液体积聚不需介人治疗(引流、抽吸或手术) -
有症状液体积聚(由于占位效应、感染、疼痛等)需要引流,包裹性坏死需大孔径导管引流或坏死组织清除术(由于组织碎片或实性成分),而单纯液体积聚可用标准孔径导管引流 -
血管内介人栓塞术用于假性动脉瘤;抗凝剂用于治疗门静脉或肠系膜上静脉血栓
-
鉴别胰腺炎及其他邻近组织的炎症,如穿孔性十二指肠溃疡 -
胰管阻塞或向后浸润后腹膜腔提示潜在肿瘤性病变,而不是急性胰腺炎
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言