单肺移植仍然是重度继发性肺动脉高压患者的可行选择
2022-06-21 网络 网络
虽然双肺移植被推荐用于严重继发性肺动脉高压 (SPH) 患者,但我们的机构经验表明单肺移植在这些患者中的作用。在这里,我们回顾了我们在 SPH 患者中优先进行单肺移植以尽量减少他们的手术负担的经验。
继发于晚期肺部疾病的严重肺动脉高压 (PH) 被认为是整个胸外科领域的难题,并且在护理患有严重 PH 且肺移植机会有限的患者时需要谨慎对待。从概念上讲,患有严重 PH 的患者应该需要双肺移植,并且这种方法的实用性得到了许多研究的支持。
在过去的 10 年中,研究发现年龄 > 70 岁的患有多种合并症的患者显著且稳定地增加,这些患者被认为肺移植的潜在候选者。为移植接受者科学登记年度报告进行的候补名单登记人口分析表明,与我们每年的肺移植量成正比,我们的候补名单上 70 岁以上的患者大约是美国所有候补名单登记的 3 倍( 31.8% 对 12.0%),是整个器官采购和移植网络区域的两倍(31.8% 对 16.2%)。
虽然双肺移植被推荐用于严重继发性肺动脉高压 (SPH) 患者,但我们的机构经验表明单肺移植在这些患者中的作用。在这里,我们回顾了我们在 SPH 患者中优先进行单肺移植以尽量减少他们的手术负担的经验。在人口老龄化中,许多患者患有多种以加速衰老为特征的疾病,包括心血管疾病、代谢疾病和慢性肾脏疾病。在这个老年患者队列中进行肺移植时,我们认为重要的是尽量减少他们的手术负担,以潜在地降低术后死亡率和发病率并促进更快的恢复。因此,我们将单肺移植作为 70 岁以上患有多种合并症的患者的首选手术选择。这种优先考虑单肺移植的方法甚至已应用于严重 PH 患者。本研究的目的是评估这种独特方法对严重继发性 PH (SPH) 患者的疗效。
研究方法:
我们对我们的肺移植数据库进行了回顾性审查,以确定接受单肺移植的 SPH 患者。患者被分层为轻度 SPH(平均肺动脉压 25-40 mm Hg)或重度 SPH(平均肺动脉压 >40 mm Hg)。还检查了在同一时间移植没有 PH 的单肺受者。
研究结果:
2017年1月至2019年12月,318例患者接受了单肺移植;217 人患有轻度 SPH(68%),59 人患有严重 SPH(18.5%)。42 名没有 PH 的患者接受了单肺移植。比较各组时,发现重度 SPH 组肺血管阻力显著升高,轻度和重度 SPH 组均出现肥胖。尽管严重 SPH 组需要更多的术中心肺支持(37.3% vs 10.3% vs 4.7%,P< 0.05),大多数主要的术后参数没有显著差异,包括术后机械通气的持续时间或严重的原发性移植物功能障碍的发生率。移植后 1 年的存活率在各组之间没有显著差异(93.2% 对 89.4% 对 92.9%,P = 0.58)。
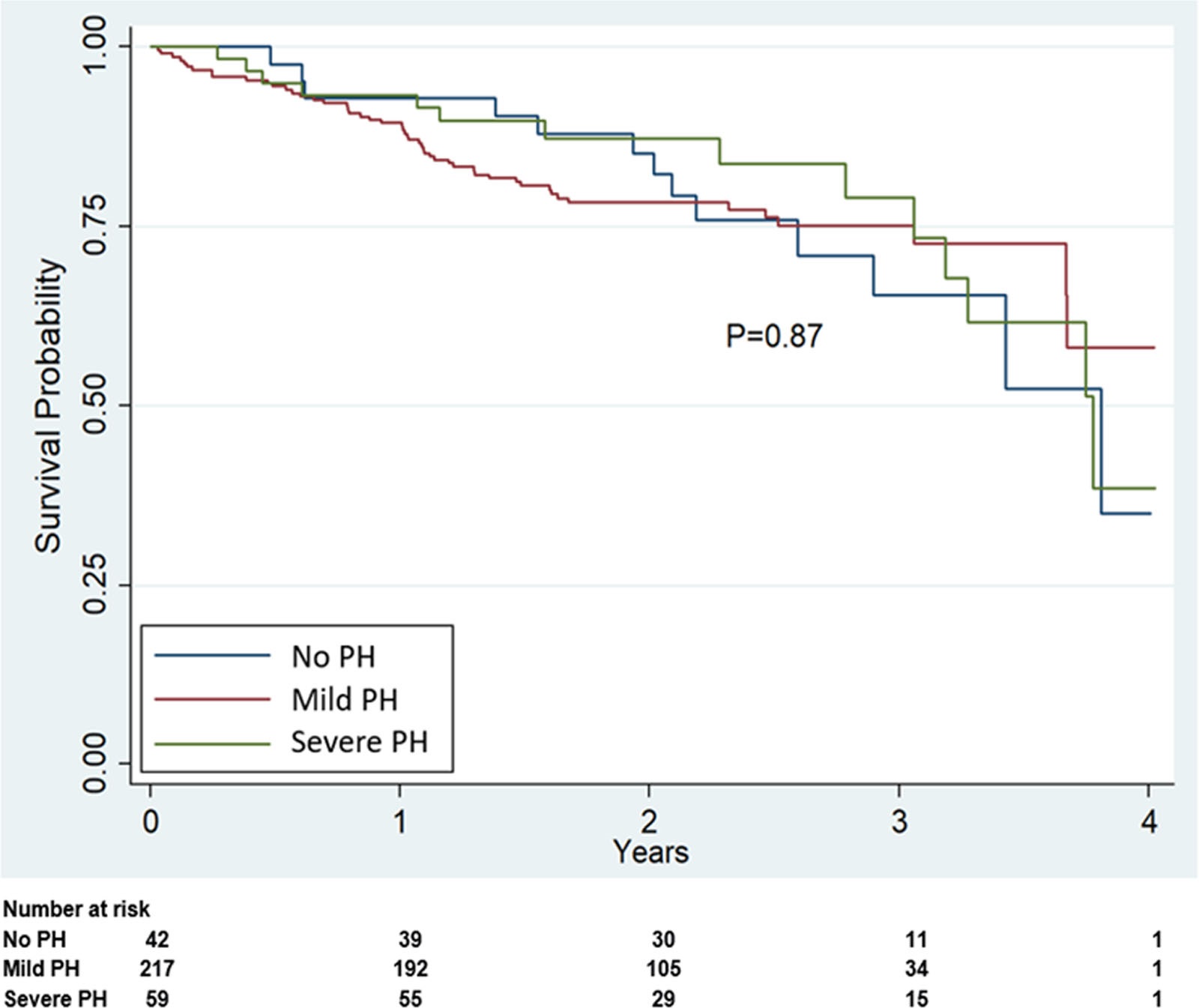
图1: 单肺移植后的Kaplan-Meier生存曲线。
研究结论:
我们的经验支持在 SPH 患者中选择单肺移植和适当的术中机械循环支持。这一策略值得追求,尤其是在供体肺持续短缺的情况下。总之,对继发于晚期肺部疾病的严重 PH 患者进行单肺移植仍然是一种可行的选择,并且可以安全地进行,而不会增加手术死亡率或术后发病率。术中 MCS 的积极使用可能在促进接受单肺移植的严重 SPH 患者的可接受结果方面发挥关键作用。
参考文献:
Sunagawa G, Kehara H, Mangukia C, Brann S, Leotta E, Yanagida R, Minakata K, Shenoy KV, Mamary AJ, Marchetti N, Cordova F, Criner GJ, Toyoda Y, Shigemura N. Single Lung Transplant Remains a Viable Option for Patients With Severe Secondary Pulmonary Hypertension. Transplantation. 2022 Jun 6. doi: 10.1097/TP.0000000000004191. Epub ahead of print. PMID: 35704750.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












#肺动脉高压患者#
70
#继发性#
52
#动脉高压#
42
#继发#
46