【一般资料】
患者男,55岁
【现病史】
【辅助检查】
入院时血清肌钙蛋白Ⅰ为0.04μmol/L,心脏彩超提示左室后壁波幅降低,各房室大小正常,EF为52%,血糖、血脂、肝肾功能、电解质均正常,K+4.02mmol/L,BNP290pg/mL,次日肌钙蛋白Ⅰ为0.12μmol/L,第三日升至最高1.50μmol/L,
【治疗】
给予双联抗血小板、调脂、降低心肌耗氧量、抗心肌缺血及营养心肌、改善心功能等治疗,次日夜间开始给予低分子肝素钙5000IU皮下注射q12h,第4日突发恶性室性心律失常,经抢救无效死亡。
【讨论】
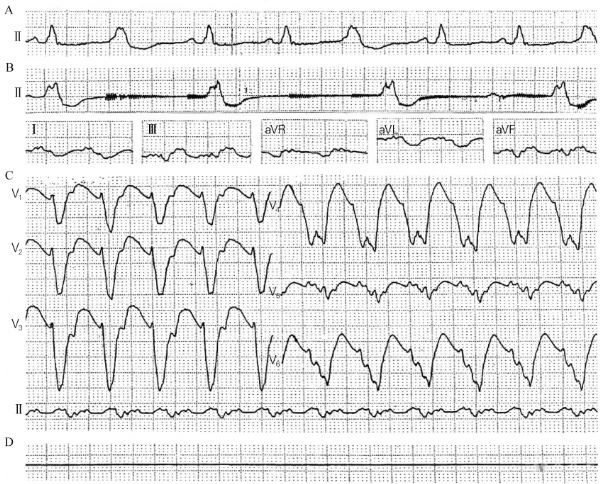
所谓濒死心电图,系指由严重或致死性心律失常发展为死亡过程中短暂过渡性的心电图变化。根据死亡前严重或致死性心律失常的性质,濒死心电图可分为四型:①室速-室颤型:心电图变化规律为快速室速→心室扑动→快速粗波型心室颤动→快速细波型心室颤动→濒死心搏(即极为缓慢的非常宽大畸形的室性逸搏)间以心室停搏→全心停搏;②停搏型:本型主要的严重或致死性心律失常是持久性窦性停搏并继以交接性或室性逸搏,可因全心停搏而死亡,亦可先出现极不稳定、极为缓慢而不规则的短暂的交接性或室性逸搏后,转为较长的心室停搏间隙,最后全心停搏;③阻滞型:可呈现两种表现,一是持久或永久性完全性窦房阻滞,死亡前发展情况与停搏型心电图变化相似;二是完全性房室传导阻滞合并心室停搏,可因交接性起搏点自律性丧失或室性起搏点自律性降低或下移使室性逸搏心率减慢而呈过缓的室性逸搏心律,QRS波更宽大畸形、节律不规则。当室性起搏点丧失自律性时,因交接性停搏与室性停搏并存,心电图上便出现一系列窦性P波而无QRS波,同时P波也逐渐变小直至消失而出现全心停搏;④混合型:此型由上述三型中任何两型组合而成,较多见。及早发现恶性心律失常的先兆并及时明确濒死心电图的类型,能有效指导临床采取积极的抢救措施,是终止其发展为死亡心电图的关键,可大大提高抢救成功率,具有重要的临床意义。濒死心电图分型对于临床治疗具有重要价值:①停搏型或阻滞型者,以植入人工心脏起搏治疗为主。如病情紧急或条件不容许,可先给予异丙基肾上腺素持续静脉滴注或植入临时起搏器,待病情稳定后再行评估是否需要植入永久性人工心脏起搏器。②室速-室颤型者,以电击除颤复律为主。一旦发现,在条件允许的情况下应紧急进行电除颤。该类型强调的是快速电除颤,时间是抢救能否成功的关键所在。经研究证实,每延迟电除颤1min,复苏的成功率将下降7%~10%,而若在心跳骤停发生后1min内就进行电除颤,患者存活率可达90%。然而,电复律尽管是终止室速、室颤的有效措施,但并不能预防其发生,应该同时积极治疗其病因与诱因,改善心肌缺血、缺氧,维持电解质酸碱平衡,纠正代谢紊乱,选择有效抗心律失常药物等:上述也是成功复律的重要因素。临床上对于反复发作者,应考虑植入ICD或CRT。当条件不允许或来不及进行电复律时,可立即进行胸前捶击,常可收到意想不到的效果。临床表明:叩击阿斯综合征患者胸壁能使其恢复心跳,而捶击胸部也能终止室速,甚至极少数室颤也能被重叩终止。③肾上腺素对停搏型或阻滞型濒死心电图者可能有利而无弊,但对室速濒死心电图者应慎用,特别是电击伤者。对非电击伤引起的细波型室颤者,电击除颤前先用肾上腺素使无力型室颤转为有力型(粗大室颤波)后再行电击除颤,可能会提高除颤成功率。本例由图1C过渡到图1D仅3min,很可能由于极低位的室内异位起搏点激动形成异常宽大畸形的QRS波型室速,随即转为室扑、室颤而致全心停搏;也可能为室速终止后出现缓慢性心室逸搏,继而出现全心停搏。由于图1C、图1D为非连续监护记录,其演变过程仅为推理性的。由于急性心肌梗死易发生恶性心律失常,特别是室颤,应采取早期PCI等积极的再灌注治疗手段。
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#演变#
44
学习习!谢谢分享!
73
学习了.获益匪浅!感谢分享
78