急救:脊柱骨折的院前急救处置
2022-03-02 “院前急救联盟”公众号 “院前急救联盟”公众号
幼年时椎骨共有33块(颈椎7块,胸椎12块,腰椎5块,骶椎5块,尾椎4块)。随年龄增长5块骶椎合成一块骶骨, 4块尾椎合成一块尾骨。
脊柱的组成
1、构成:幼年时椎骨共有33块(颈椎7块,胸椎12块,腰椎5块,骶椎5块,尾椎4块)。随年龄增长5块骶椎合成一块骶骨, 4块尾椎合成一块尾骨。
图1-颈椎

图2-胸椎
图3-腰椎

图4-骶椎
2、整体结构:
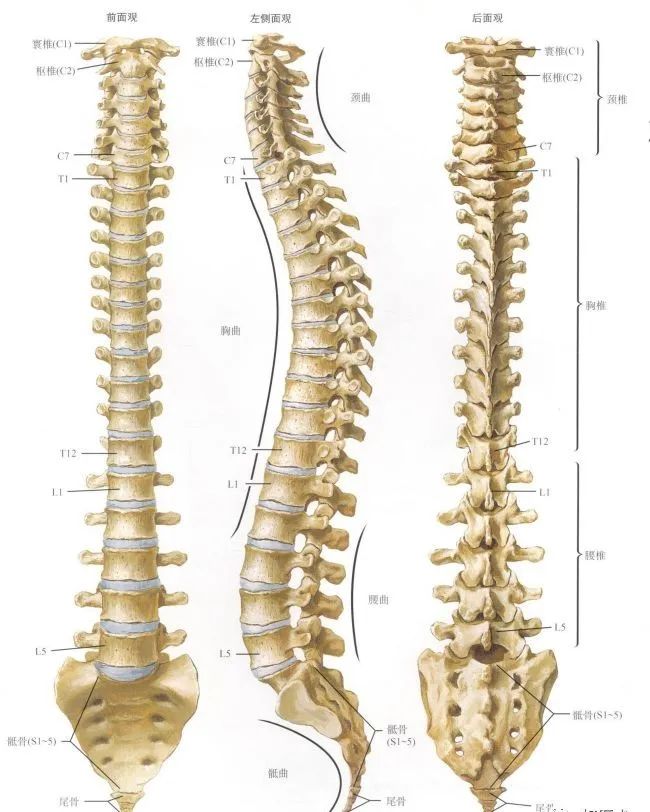
前面观:椎体自上而下渐加宽,第2骶椎最宽
侧面观:可见颈、胸、腰、骶四个生理性弯曲,颈和腰曲凸向前,胸和骶曲凸向后。
颈椎前凸 20°- 40°,胸椎后凸 20°- 40°,腰椎前凸 30°- 50°,骶骨后凸倾斜。
后面观:颈椎棘突短而分叉,近水平位。胸椎棘突细长,斜后下方。腰椎棘突呈板状水平向后。

脊柱的韧带
1、韧带:坚韧,纤维组织连在骨,软骨或其他结构,当应力加大到移动的最大范围后起作用,高弹性保护关节。
2、前纵韧带:起自枕骨或寰椎前结节,沿椎体的前面向下延伸至骶骨,该韧带下端增宽,与椎体紧密相连,但与椎间盘连结较松。
3、后纵韧带:沿椎体的后面走行,分为浅、深两层。
浅层在枢椎体处与覆膜相连,向下延伸至 L3和L4之间的椎间盘。深层相当于寰椎十字韧带的延续,延伸至骶管。在颈部,浅层较宽,而在胸和腰区变窄,于L3/L4下方与深层愈合。深层在颈部非常薄,而在胸、腰部的椎间盘和椎体上缘的嵴处形成菱形扩展。
前、后纵韧带增加了脊柱的稳固性,这种作用在脊柱的屈、伸运动中尤其明显。因此,它们有两个功能,即限制脊柱运动和保护椎间盘。
4、黄韧带:呈节段性,位于相邻的椎弓之间,构成了椎间孔的后内侧界。由于该韧带主要由呈网格排列的弹性纤维构成,所以呈黄色。这些韧带即使在休息状态也保持紧张。当屈脊柱时,黄韧带伸长,协助脊柱恢复直立姿势。
5、项韧带:从枕外嵴延伸至颈椎棘突,呈矢状位,可供肌肉附着,向下经过颈部,与棘间韧带和棘上韧带相续。
6、横突间韧带:是位于横突之间的短韧带。
7、棘间韧带:是连于棘突(D9)之间的短韧带。
8、棘上韧带:起于第7颈椎的棘突,延伸至骶骨,参与构成椎骨与骶骨的连结。
脊柱的功能
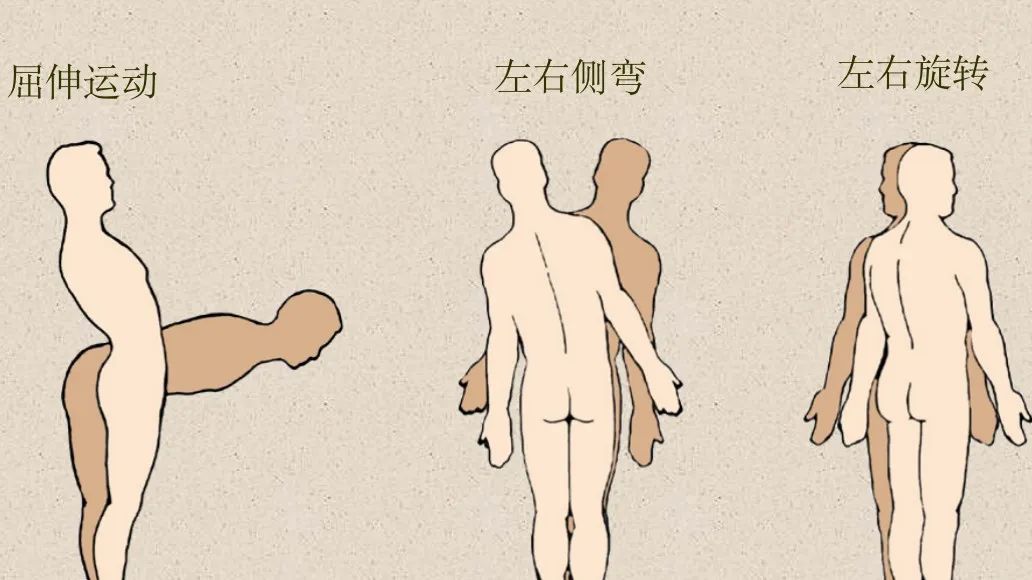
支持人体传导负荷,运动,维持稳定,保护脊髓的功能 ,六个自由度的灵活运动
脊神经各自的功能

脊柱骨折概述
脊柱骨折是骨科常见创伤,包括颈椎、胸椎、胸腰段及腰椎的骨折,以胸腰段骨折最多见,青壮年多见;其次为颈、腰椎,胸椎最少,常可并发脊髓或马尾神经损伤。临床表现包括局部疼痛、局部活动受限,部分患者还可出现瘫痪、感觉障碍等,甚至危及生命。
脊柱的致病因素
脊柱骨折的病因:暴力是主要原因
1、间接暴力:绝大多数,如:高空坠落,重物砸伤、车祸伤、重物撞击腰背部、塌方事件等。
2、直接暴力:少数,如:枪弹伤。
三柱结构分类
从解剖结构和功能上可将整个脊柱分成前、中、后三柱。
Denis将脊柱理解成三条纵行的柱状结构,即:
(1)前柱,包括脊柱前纵韧带、椎体及椎间盘的前2/3部分;
(2)中柱,由椎体及椎间盘后1/3和后纵韧带组成;中柱损伤者属于不稳定性骨折。
(3)后柱,由椎弓、椎板。附件及黄韧带、棘间、棘上韧带组成。
脊柱骨折的临床分型
1、依据损伤机制分类
压缩骨折:①屈曲压缩 (砸伤);②垂直压缩(坠落伤)


屈曲-分离骨折:轴向旋转载荷,前柱压缩,中后柱张力性损伤。Chance骨折(汽车安全带损伤)
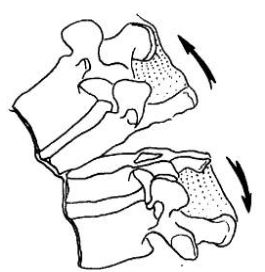
旋转骨折:旋转+屈曲损伤;旋转+压缩损伤

伸展-分离骨折:过伸位承受外力。

2、依据骨折的稳定性分类
(1)稳定性骨折
轻度和中度的压缩骨折,脊柱后柱完整。
(2)不稳定性骨折
①脊柱三柱中二柱骨折:如屈曲分离损伤累及后柱和中柱骨折。
②爆裂骨折:中柱骨折、骨折块突入椎管,有潜在神经损伤,属于不稳定性骨折。
③骨折-脱位:累及脊柱三柱的骨折脱位,常伴有神经损伤症状。
3、依据骨折形态分类
(1)压缩骨折
为临床最常见的一种类型,椎体前方受压缩楔形变。压缩程度以椎体前缘高度占后缘高度的比值计算。分度为前缘高度与后缘高度之比,Ⅰ°为1/3,Ⅱ°为1/2,Ⅲ°为2/3。
(2)爆裂骨折
椎体压缩骨折的一种特殊形式,椎体呈粉碎骨折,骨折块向四周移位,向后移位可压迫脊髓、神经,椎体前后径和横径均增加,两侧椎弓根距离加宽,椎体高度减小。
(3)撕脱骨折
在过伸、过屈位损伤时,在韧带附着点发生撕脱骨折,或旋转损伤时的横突骨折。
(4)Chance骨折
经椎体、椎弓及棘突的横向骨折,也可以是前后纵韧带-椎间盘-后柱韧带复合体的损伤。
(5)骨折-脱位
脊柱骨折并脱位,脱位可为椎体的向前或向后移位并有关节突关节脱位或骨折。脱位亦可为旋转脱位,一侧关节突交锁,另一侧半脱位。
脊柱、脊髓损伤临床表现
1、一般症状
【疼痛】具有骨折患者所特有的剧烈疼痛,除昏迷或重度休克病例者外,几乎每个病例均出现,尤其在搬动躯干时为甚,常感无法忍受。因此,患者多采取被动体位而不愿做任何活动。在检查与搬动时应设法减轻这一症状。
【压痛、叩痛及传导痛】骨折局部均有明显之压痛及叩痛(后者一般不做检查以免增加患者痛苦),并与骨折的部位相一致。单纯椎体骨折者,压痛较深时,其主要通过棘突传导。椎板及棘突骨折,压痛较浅表。除单纯棘突、横突骨折外,一般均有间接叩痛,疼痛部位与损伤部位相一致。
【活动受限】无论何型骨折,脊柱均出现明显的活动受限。在检查时,切忌让患者坐起或使身体扭曲,以防使椎管变形而引起或加重脊髓及脊神经根受损;亦不应让患者做各个方向的活动(包括主动与被动),以免加剧骨折移位及引起副损伤,甚至造成截瘫。
二、神经症状指脊髓、马尾或神经根受累症状。
【高位颈髓伤】指C1,2或枕颈段骨折脱位所引起的颈髓损伤,如该处的生命中枢直接受到压迫并超过其代偿限度时,患者多立即死亡。所幸该处椎管矢径较大,仍有一定数量的存活者,但也可引起四肢瘫痪及因并发症而发生意外。
【下位颈髓伤】指C3以下部位之颈髓伤。严重者,不仅四肢瘫痪,且胸部呼吸肌多受累而仅保留腹式呼吸。完全性瘫痪者,损伤平面以下呈痉挛性瘫痪。
【胸段或腰段脊髓伤】以完全性损伤多见,尤以胸段。平面以下感觉、运动及膀胱直肠功能均出现障碍。
【马尾伤】视受损之范围不同其症状差异较大,除下肢运动及感觉有程度不同的障碍外,直肠膀胱功能亦可波及。
【根性损害】多与脊髓症状同时出现。常因神经根受压而引起剧烈疼痛,尤以完全性脊髓伤者多见,且常常成为该类患者要求手术的主要原因之一。
三、脊髓损伤平面的临床判定脊髓损伤平面一般与骨折平面相一致,但其顺序数按照成人脊髓末端止于第一腰椎下端之解剖特点,脊髓损伤时其椎节平面应该是:颈椎+1,上胸椎+2,下胸椎+3,圆锥位于T12与L1之间处。此外,临床上尚可根据受累肌肉的部位来推断脊髓神经根受损平面。
四、其他症状根据骨折脱位的部位、损伤程度、脊髓受累情况及其他多种因素不同,尚可出现某些其他症状与体征,其中包括:
【肌肉痉挛】指受损椎节椎旁肌肉的防御性挛缩。实质上,它对骨折的椎节起固定与制动作用。
【腹肌痉挛或假性急腹症】常见于胸腰段骨折。主要原因是由于椎体骨折所致的腹膜后血肿刺激局部神经丛,造成反射性腹肌紧张或痉挛。个别病例甚至可出现酷似急腹症样的症状与体征以致易被误诊而行手术探查,最后在术中才发现系腹膜后血肿所致。
【发热反应】多见于高位脊髓伤者。主要因全身的散热反应失调所致,亦与中枢反射、代谢产物的刺激及炎性反应等有关。
【急性尿潴留】除脊髓伤外,单纯胸腰段骨折亦可发生。后者主要由于腹膜后出血反射性反应所致。
【全身反应】除全身创伤性反应外,其他如休克、创伤性炎症反应及其他各种并发症等均有可能发生,应全面观察。
体格检查
体格检查时,患者的脊柱和四肢必须充分显露,但要注意保暖。
1、体位:观察患者能否站立行走,是否为强迫体位。
2、压痛:医生通常会从上至下逐个按压或叩击棘突,如发现位于中线部位的局部肿胀和明显的局部压痛,则提示后柱已有损伤。
3、畸形:胸腰段脊柱骨折常可看见或扪及后凸畸形。
4、感觉:需检查躯干和四肢的痛觉、触觉、温度觉,以了解有无感觉减退等情况。
5、肌力:通常分为6级,即0~5级。根据肌力情况,有助于评估病变严重程度。
6、反射:可能需检查膝、踝反射,病理反射,肛门反射和球海绵体反射等,有助于检查有无脊髓等神经系统损害。
肌力的分级标准主要分为0-5级,具体内容如下:
1、0级肌力:没有任何肢体运动;
2、1级肌力:出现手指轻微的肌痉挛;
3、2级肌力:能够在床上来回移动,但是不能抗地心引力,不能抬离床面;
4、3级肌力:能够抬离床面,但是不能抗阻力;
5、4级肌力:抬离床面能抗部分阻力,不能完全抗阻力;
6、5级肌力:能完全抬离床面,也能完全抗阻力。
脊髓损伤定位诊断
【上颈髓损伤】上颈段主指颈椎1、2节段者,为便于表达,现将颈髓分为C1-4及C5-8上下两段。颈髓1-4之间受损时,病情多较危笃,且病死率高,约半数死于现场或搬运途中。其主要表现为:
1.呼吸障碍:多较明显,尤以损伤在最高位时,常死于现场。视膈神经受损之程度不同而表现为呃逆、呕吐、呼吸困难或呼吸肌完全麻痹等。
2.运动障碍:指头、颈及提肩胛等运动受限,视脊髓受损程度不同而出现轻重不一的四肢瘫痪,肌张力多明显增高。
3.感觉障碍:受损平面可出现根性痛,多表现在枕部、颈后部或肩部。在受损平面以下出现部分或完全性感觉异常,甚至消失。
4.反射:深反射亢进;浅反射,如腹壁反射、提睾反射或肛门反射多受波及,并可有病理反射出现,如霍夫曼征、巴彬斯基征及掌颌反射等均有临床意义。
【下颈髓损伤】指C5-8段颈髓受累,在临床上较为多见,且病情较严重。其主要表现如下:
1.呼吸障碍:较轻,因胸部肋间肌受累而膈神经正常之故。
2.运动障碍:主要范围为肩部以下之躯干及四肢。受累局部呈下神经元性瘫痪,而其下方则为上神经元性。前臂及手部肌肉多呈萎缩状。
3.感觉障碍:根性痛多见于上臂以下部位,其远端视脊髓受累程度不同而表现为感觉异常或完全消失。
4.反射:肱二头肌、肱三头肌及桡反射多受波及而出现异常。
【胸髓损伤】比较少见,视其节段不同而表现受累范围不同的运动及感觉障碍。在通常情况下,受累范围介于前者及后者之间。
【胸腰段或腰膨大部损伤】主要表现为腰髓膨大部或稍上方处的脊髓受累:
1.运动障碍:髋部以下多呈周围性瘫痪征,视脊髓损伤程度而表现为完全性或不全性瘫痪,轻者肌力减弱影响步态,重者双下肢呈软瘫状。
2.感觉障碍:指臀、髋部以下温觉、痛觉等浅感觉障碍,脊髓完全性损伤者,则双下肢感觉丧失。
3.排尿障碍:因该节段位于排尿中枢以上,因此表现为中枢性排尿障碍,即呈间歇性尿失禁。膀胱在尿潴留情况下出现不随意反射性排尿,此与周围性排尿障碍有所差异。
【圆锥部脊髓损伤】该处位于脊髓之末端,呈锥状,故名。由于T12-L1处易引起骨折,故此处脊髓损伤临床上十分多见,在损伤时主要表现如下:
1.运动:多无影响。
2.感觉障碍:表现为马鞍区的麻木、过敏及感觉迟钝或消失。
3排尿障碍: 因系排尿中枢所在地,如脊髓完全损伤,则因尿液无法在膀胱内滞留而出现小便失禁。如系不完全性损伤,括约肌尚保留部分作用,当膀胱充盈时出现尿液滴出现象,但在空虚时则无尿液滴出。
【马尾受损】见于上腰椎骨折,临床上亦多见。其主要表现如下:
1.运动障碍:指下肢周围性软瘫征,其程度视神经受累状况差异较大,从肌力减弱到该支配肌肉的完全瘫痪。
2.感觉障碍:其范围及程度亦与运动障碍一致,除感觉异常外,且常伴有难以忍受的根性痛。
3.排尿障碍:亦属周围性排尿障碍。
急救处置措施
对脊髓伤的治疗仍应遵循骨折的基本原则实施,即急救、复位、固定及功能锻炼这一顺序。开放性脊柱脊髓应首先将其变成闭合性骨折,再按上述原则处理;对有严重合并伤及合并症者,应视危及生命之程度,择严重者而优先处理。
1、保证现场安全,正确判断是否有损伤。通常我们首先要根据受伤的现场情况判断,如:开车时发生追尾,头部受到惯性影响造成颈部屈曲向前;高处坠落伤造成颈部扭曲等,即我们考虑这些因素可能会造成头颈部或者脊柱损伤时都应按脊柱脊髓颈椎损伤处理,并及时拨打急救电话。
2、快速检查伤势。
致命性损伤:判断有无致命性损伤,如患者意识状态、窒息,大出血、心脏呼吸骤停等,如果有需要及时给予相应处置。
受损部位:可根据患者主诉及对脊柱由上而下的快速检查决定。在检查时,切勿让患者坐起或使脊柱前屈,仅就地左右翻动即可。
有无瘫痪:主要依据患者伤后双侧上、下肢的感觉、运动及有无大小便失禁等检查结果判定。
3、合理运用现场合适的物品急救。通常我们先用双手固定头部,而后用物品固定颈部,如:用报纸、衣服围住颈部保护或者用两卷手纸夹住颈部,再用布带固定手纸圈等。
最好选用制式急救器材:如用于颈椎损伤的充气式颈围、制式固定担架(指配备于救护车上之担架,质硬,适用于脊柱骨折等)或其他设计成品。
随手可以拿到的器材:无专门器材时,应选择硬质担架或门板、床板等能保持胸腰部稳定的材料将脊柱予以临时固定。
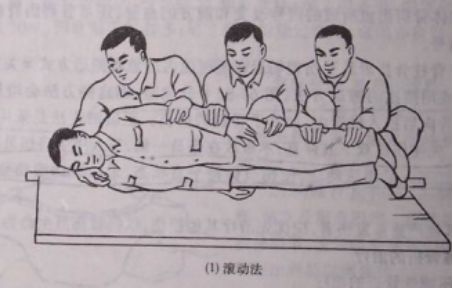
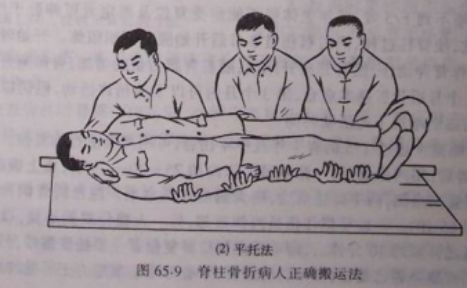
1.原位固定伤员,伤员应被固定在硬木板担架上搬运,绝不可用帆布软担架抬运伤员。
2.两人或三人用手分别托住伤员的头、肩、臀和下肢,动作一致地将伤员托起,平放在硬板或门板担架上。绝不可一人抱头、一人抱脚的不一致搬动。
3.对颈椎损伤的伤员,要另有一人专门托扶头部,并沿纵轴向上略加牵引。躺到木板上后,用砂袋或折好的衣物放在颈两侧加以固定。
4.脊柱骨折伤员搬运:骨折的脊椎骨容易损伤脊髓,不能活动和负重。
5.病人有胸、腰椎骨折时,应使病人取俯卧位,胸部稍微垫高。
6、注意搬运脊柱损伤的伤者必须用硬木板,且不能覆盖柔软物品。
滚动法
平托法
禁忌:一人抬头、一人抬脚或拥抱运送
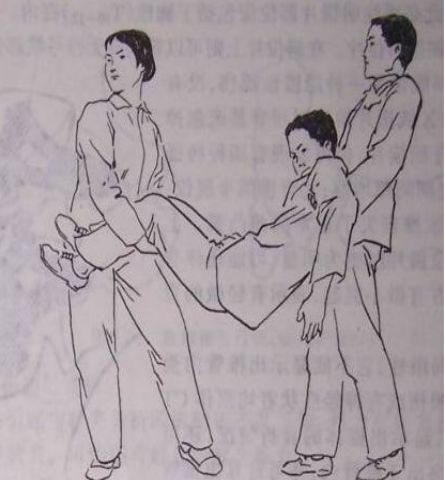
颈椎外伤患者搬运方法
局部搬运方法
整体搬运方法

4、快速后送(运)
视患者之伤情及附近医院情况,迅速将患者送到有进一步治疗能力的综合性或专科医院。途中应密切观察病情,出现生命体征危象者应及时抢救。对颈椎损伤者应尽可能在利用充气式颈围、一般颈围、沙袋或在一般牵引带的牵引下后送。切忌因脊柱的过屈、过伸或旋转等异常活动而引起或加重脊髓损伤。在输送过程中,应尽量让患者之躯干随救护车的起伏而同步运动。
注意事项
1:要观察伤情
在伤情没弄清之前,绝不可乱动伤员。现场救援者首先需要做的是观察伤情,如果伤者的头、胸、脊柱、骨盆等重要部位受创,绝不可以随便变动体位。
2:要牵拉取直
凡怀疑有头、颈、脊椎外伤者,应尽量原地不动,等待救护人员;搬动伤员时,应使其脊柱处于牵拉取直状态,这样即使有椎骨骨折,也不会再挫伤椎管内的脊髓神经。
绝不可以折曲脊柱,采取一人抬掖窝部,一人抬下肢的“拎口袋”式的搬运方法,致使椎骨骨折碎片刺伤脊髓神经。
3:要同轴翻身
凡怀疑有脊柱损伤者,翻身时一定要头、颈、躯干、下肢上下一致同轴翻转,绝不可“扭麻花”式地翻身。那样会扭断或挤碎骨折部位的脊髓,导致或加重截瘫。
所以给伤员翻身时至少要三人上下同时用力,让其脊柱保持在轴线位置,同速翻转体位。
4:要硬板固定,不要帆布软担架
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#院前#
24
怎么没有手锁的运用
42
已学习
31
学习
42
已学习
48
#院前急救#
0
学习脊柱骨折的处理情况,非常有用
53