JAMA Oncol:迄今为止大规模免疫“超进展”研究,你想知道的都在这里!
2019-01-14 肿瘤资讯 肿瘤资讯
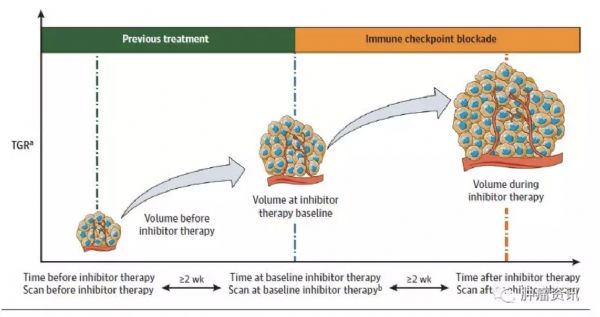
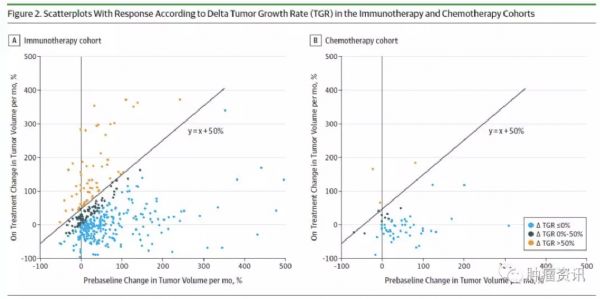
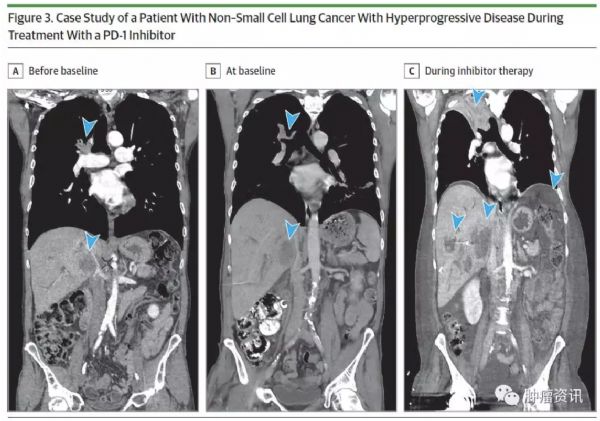
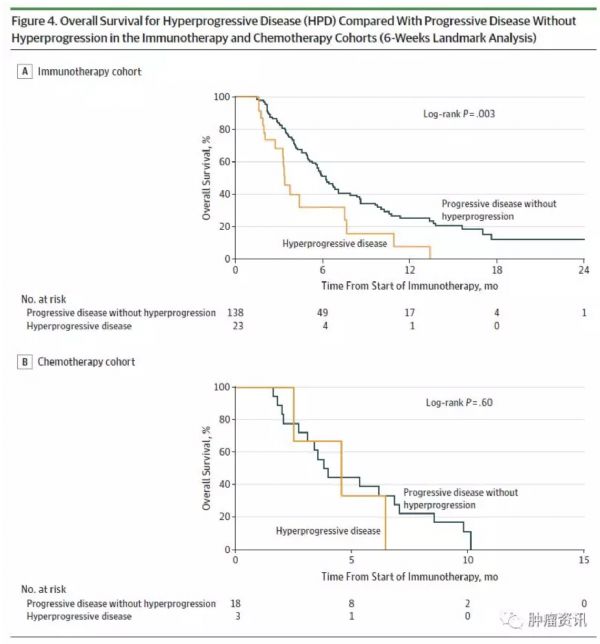
免疫治疗是被寄予众望的一种抗肿瘤治疗模式,是完全不同于化疗和靶向治疗的一种全新的抗肿瘤治疗方式。因而,免疫治疗在使用过程中也有其独特的现象,如超进展(HPD)。HPD在免疫治疗的发生率在不同的瘤种存在一定的差异,但数据均来源于回顾性研究,但是由于超进展对患者生存影响巨大,因此对免疫治疗超进展现象的研究显得尤为重要。近期,来自法国Caroline Caramella教授团队发表了一篇迄今为止为大规模
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#大规模#
42
#Oncol#
36
#超进展#
36
谢谢分享,学习了
74