陈旧性髋关节中心脱位治疗1例
2019-11-05 秦祖盛 赵泽雨 王丹平 临床骨科杂志
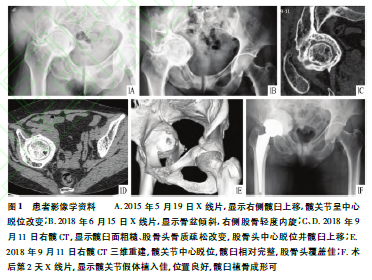
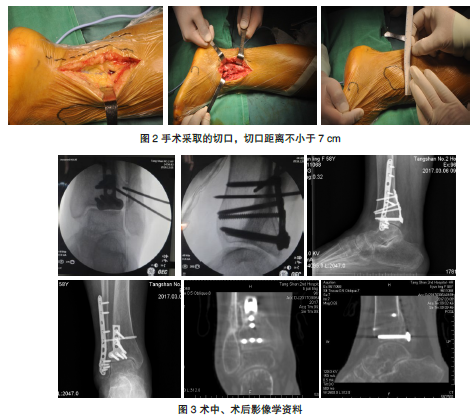
患者,女,64岁,因右髋部疼痛伴跛行43年,加重4年在当地医院就诊。患者43年前在农作时不慎摔伤后感觉右髋部疼痛,因条件受限,未予以任何检查及治疗。自行卧床3个月后可拄拐下床活动,伴右髋部轻度疼痛;经2个月拄拐下床非负重活动后,疼痛缓解,行走尚可,遂弃拐开始负重及田间劳作,之后间断出现髋部疼痛,并逐渐加重。当地医院X线检查:右侧陈旧性髋臼骨折伴髋关节中心脱位,见图1A、B。经中药、针灸、理疗等治疗
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#髋关节中心脱位#
23
#陈旧性#
33
#脱位#
24