静脉移植物在游离皮瓣重建中的应用
2022-03-29 宁咸襄 MedSci原创
在椎弓根长度不足、附近受体血管缺乏、外伤或放疗造成大面积损伤的情况下,静脉移植可以重建软组织。
在椎弓根长度不足、附近受体血管缺乏、外伤或放疗造成大面积损伤的情况下,静脉移植可以重建软组织。

图1原始文章
有四种类型的静脉移植物要考虑。
第一种是通过中间静脉移植,采集供体静脉,并将其用作导管,将供体连接到受体动脉或静脉,这需要两个单独的吻合口。
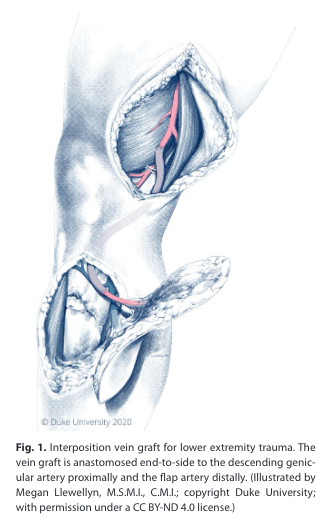
图2置入式静脉移植治疗下肢创伤。静脉移植物端侧吻合冠状动脉降支,远端吻合皮瓣动脉。
第二种是换位静脉移植物使用受体静脉的一个分支,因此只需要一个带蒂血管的吻合口。
第三种选择是动静脉环,供体静脉用于桥接动静脉间隙。这种方法需要四次吻合,可以分一个或两个阶段进行。
最后一种选择是转位动静脉环,其中受体静脉的一个分支用作环,需要三次吻合。
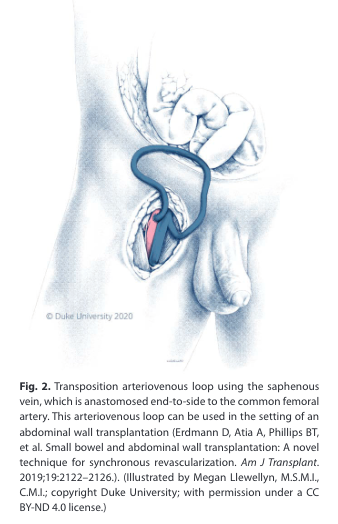
图3使用大隐静脉进行动静脉转位,大隐静脉端侧吻合股总动脉。这种动静脉环可用于腹壁移植
使用哪种类型取决于间隙大小、附近静脉的可利用性以及外科医生的偏好。
当血管间隙小于10厘米时,通常使用插入式静脉移植物,较大的间隙则使用动静脉环。大间隙的另一种选择是流通皮瓣,其中第二个游离皮瓣用于将受体血管桥接到主要的缺损填充皮瓣。
尽管供体部位的发病率增加,但与定义为大于10 cm的长间置静脉移植相比,使用桡侧前臂皮瓣作为流通皮瓣导致皮瓣受损的事件更少。当四肢缺损需要带或不带软组织的骨也需要动脉重建时,可在特殊情况下使用流通式游离腓骨骨皮瓣。
在计划重建时,供体静脉的选择取决于长度、合适的大小匹配、供体部位的发病率和手术时间
大隐静脉通常是最容易收获的下肢重建。除了伤口愈合并发症外,收获供体静脉还会导致33%至41%的患者出现麻木或感觉异常。
头静脉转位是头颈胸壁重建的常用选择,因为它具有良好的长度,且在照射区之外。其他不太常见的供体静脉包括颈外静脉、贵要静脉、小隐静脉和足背静脉。在检查头颈部重建中插入式静脉移植并发症时,静脉移植供区与皮瓣妥协或皮瓣丢失无关。
在血管间隙长度方面,小于10cm的血管间隙可以通过插入或转置静脉移植进行重建。
对于较长的间隙,外科医生应考虑使用动静脉环、转位动静脉环或流动皮瓣。
根据患者的合并症、关键结构的潜在暴露和外科医生的偏好,可以使用一段和两段动静脉循环。虽然一期动静脉循环加速了重建过程,但二期动静脉循环需要更短的手术时间,并有助于识别有皮瓣失败风险的患者。
当面临挑战性的重建时,静脉移植物是一种重要的工具。整形外科医生应熟悉间置静脉移植物、换位静脉移植物、动静脉环和流通皮瓣的手术技术和适应症。使用哪种类型的静脉移植取决于血管间隙的大小和缺损部位。
尽管静脉移植是否会增加皮瓣失败率仍存在争议,但并发症在下肢重建、两期动静脉循环期间隔延长和非计划静脉移植中发生率最高。
原始文章:
Langdell, Hannah, Shammas, Ronnie, Atia, Andrew, Chang, Edward, Matros, Evan, Phillips, Brett. Vein Grafts in Free Flap Reconstruction: Review of Indications and Institutional Pearls. Plast Reconstr Surg. 2022;149(3):742-749. doi:10.1097/PRS.0000000000008856.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#植物#
62
#静脉#
35
#皮瓣#
42
#移植物#
38