JCI:研究发现治疗乳腺癌的新靶标
2014-02-11 生物谷 生物谷
乳腺癌是女性最常见的癌症,乳腺癌患者是激素依赖性的,目前的治疗重点是利用药物,阻断雌激素(一种激素)附着于肿瘤细胞上的雌激素对受体,防止癌细胞生长和扩散。【原文下载】 在一项新研究中,Sandro Santagata博士以及一组研究人员发现,还有其他的受体(雄激素和维生素D受体),可以有针对性的靶向治疗乳腺癌。 这些发现可能会改变我们如何治疗乳腺癌,Santagata说,由于至少有50%乳腺癌
乳腺癌是女性最常见的癌症,乳腺癌患者是激素依赖性的,目前的治疗重点是利用药物,阻断雌激素(一种激素)附着于肿瘤细胞上的雌激素对受体,防止癌细胞生长和扩散。【原文下载】
在一项新研究中,Sandro Santagata博士以及一组研究人员发现,还有其他的受体(雄激素和维生素D受体),可以有针对性的靶向治疗乳腺癌。
这些发现可能会改变我们如何治疗乳腺癌,Santagata说,由于至少有50%乳腺癌患者表达所有三种受体:雌激素,雄激素和维生素D,新研究可以帮助临床医师考虑三种激素联合治疗,这是一个全新的概念,而不是只针对雌激素受体治疗患者。
相关研究结论发表在Journal of Clinical Investigation杂志上。当临床医师归类人类乳腺癌肿瘤时,主要根据肿瘤细胞表面存在或不存在三类受体:雌激素受体(ER阳性/阴性),孕激素受体(PR阳性/阴性),人表皮生长因子受体2(HER2阳性/阴性)。
在这项研究中,研究人员探讨乳腺组织的细胞表面,以更好的定义存在于乳腺表面的细胞的亚型。他们研究了超过15,000类正常乳腺细胞,并发现11类是以前未定义的细胞亚型。有趣的是,这些11类正常乳腺细胞类型被分为四个新的激素分类组(HR 0,1,2和HR 3),划分依据是维生素D,雄激素和雌激素受体的表达不同。
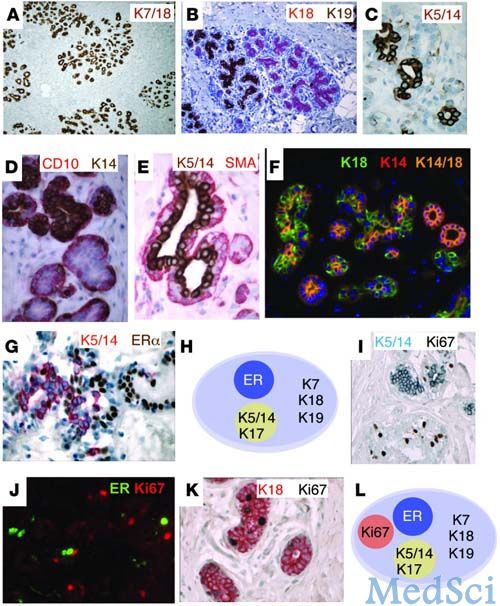
Figure 1.Expression of intermediate filaments and ER in normal human breast
研究人员把这些信息,与3,157名乳腺肿瘤患者进行了比较,发现乳腺癌患者的肿瘤组成类似于11类正常细胞类型。此外,依赖于细胞类型是否是HR 0,1,2,或3这些亚型分类中的一类,乳腺癌患者有不同的生存率和激素治疗响应。
据研究人员介绍,HR分类对于分类目前德乳腺癌可能是有用的。此外,调查结果将开启三种激素联合治疗的大门,这可能会比单一激素治疗更有效,更可以帮助耐抗雌激素疗法的患者。
Santagata说:有迹象表明,我们的研究结果可能会导致出现许多其他有趣的治疗方法,例如,数据表明,除了标准的化疗,靶向雄激素和维生素D受体,可以提高治疗效率,并且可以允许在具有相同效果下,使化疗剂量降低。
另外,根据Santagata解释:有类乳腺癌称为三阴性乳腺癌,这无法用常规内分泌靶向疗法进行治疗。该研究结果表明,三分之二的这些患者可能是雄激素和维生素D激素疗法的候选患者人群。
原始出处:
Santagata S, Thakkar A, Ergonul A, Wang B, Woo T, Hu R, Harrell JC, McNamara G, Schwede M, Culhane AC, Kindelberger D, Rodig S, Richardson A, Schnitt SJ, Tamimi RM, Ince TA.Taxonomy of breast cancer based on normal cell phenotype predicts outcome.J Clin Invest. 2014 Feb 3;124(2):859-70. doi: 10.1172/JCI70941. Epub 2014 Jan 27.【原文下载】
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#JCI#
35
#研究发现#
30
#靶标#
32