机械通气 负与正的轮回
2023-09-06 重症医学 重症医学 发表于上海
本文中,我们将通过机械通气模式转变的几个实例从另外一个视角来理解呼吸机的工作方式。这为我们在前进的道路上修正我们的知识和信念提供了一个有趣的方向。
在脊髓灰质炎流行的年代,“铁肺”就已经是无创通气方式之一了。尽管它挽救了许多生命,但其仍有很多不足:它比较笨重,不方便照料病人,治疗肺实质性疾病效果欠佳,清除起分泌物来比较困难。后来出现了有创正压通气方式,通过一根插入气管内的管子,直接进入到下呼吸道里,可以更有效的提供机械辅助。自20世纪50年代出现以来,正压通气已经成为机械通气的标准模式,患者通过气管插管或者气管切开导管和呼吸机相连。然而,由于正压通气的侵入性以及一些并发症,几十年后,一些新型的无创通气模式又重返ICU,时至今日,有创和无创两种模式,都有其各自的适应症。
回顾这段历史是很有意义的,本文中,我们将通过机械通气模式转变的几个实例从另外一个视角来理解呼吸机的工作方式。这为我们在前进的道路上修正我们的知识和信念提供了一个有趣的方向。
历史
Galen,希腊哲学家、作家和医生(公元129年-公元216年),关于人体的功能他提出了一个聪明的但也有一定局限性的理论,他认为人体的生理状况是受四种体液(黑胆汁、黄胆汁、血液和粘液)调节的,这一理论统治了……差不多1300年。是时候需要一些勇敢的先驱者来挑战这些教条,开启现代解剖学和生理学的新篇章了。动物和人体的解剖是理解器官功能的基石,新兴的解剖学知识挑战了所谓的真理,重新定义了生理学。先驱之一,Andreas Vesalius(1514-1564)在他著名的解剖学课程中写到,通过一根插入气管的管子吹气可以使肺膨胀(图1),Miguel Servet(1511-1553)发现血液通过肺循环流经肺部后与气体混合后会变成淡红色,据此他推断出了肺循环的作用。虽然Servet的观点最终被证明是正确的,但他的这些观点发表在了一本神学书籍《Christianismi Restitutio》上,在这本书中,他还对三位一体的教义发起了挑战,这引起了天主教徒和新教徒的愤怒。他的观点被当成了异端邪说,随后的1553年,他在日内瓦被烧死在火刑柱上,他的大部分书籍也随之付之一炬。几年后,William Harvey(1578-1657)更完整地阐述了肺循环。人工呼吸的概念还需要等待一段更长的时间,一直到18世纪至19世纪上半叶,为了抢救淹溺者,它才得以发展起来,这其中包括了一些我们今天仍然用的上的技术或原理。有趣的是,Leroy d'Etiolles在1827年发表文章提出“警告”,提醒气管内插管可能会对胸膜肺造成损伤,这是对呼吸机相关肺损伤的一项富有远见卓识的论述,他推荐改用外部手动方法来代替。正压技术被淘汰的一部分原因就是由于这些争议。1854年,Eugene Woillez发明了一种柜式人工呼吸器——未来铁肺的前身,它是用风箱手动驱动的,通过一个可以调节的颈圈固定到身体上,然而没有发现这种机器在临床上使用的记录。

图1:字母Q中描绘的是Vesalius在猪的身体上进行气管切开术的活体解剖实验。
铁肺
其他人也利用了围绕身体产生负压这一原理进行了一些发明(Alfred Jones博士曾在病人身上进行过实际应用),但是,直到1928年,哈佛大学的教师Phillip Drinker博士(1894-1972)和Louis Agassiz Shaw博士(1886-1940)才发明了第一个被广泛使用的负压“呼吸器”。风箱产生的压力可以低至-60 cmH20,呼吸频率10~40次/分。1931年,Emerson对其进行了一些改进,并在随后的专利争夺中取得了胜利。
这些负压罐,或者叫做“铁肺”,20世纪上半叶到20世纪50年代期间,这些昂贵的设备捐赠给了美国的几家中心,在临床上用于患有呼吸功能不全的脊髓灰质炎患者。由于这些设备又大又笨,难以护理,并且不能提供气道保护,它们很少用于没有脊髓灰质炎的患者。在同一时期,正压呼吸机开始在手术室中应用,但并没有常规使用,当时认为只有短期应用才是安全的。
正压通气
在哥本哈根脊髓灰质炎流行期间,长期正压通气作为一种安全有效的呼吸支持手段得以证实。1952年7月的脊髓灰质炎疫情大爆发可能和一年前在该市举行的一次关于脊髓灰质炎的国际会议有关(医生和病人均参加了这场今天被称为超级传播事件的会议)。1952年夏天,在哥本哈根,数十名患者患有呼吸道脊髓灰质炎,死亡率极高。Blegdam传染病医院只有1台铁肺和6台铁甲呼吸器。麻醉医生Bjørn Ibsen曾在波士顿接受过一段时间的培训,他发现患者在手术室里可以方便的通过气管造口来进行通气,于是他建议给病人做气管切开术并进行手动通气,数百名医学生守护在床旁完成了这一壮举。令人震惊的事情发生了,在随后的几个星期,死亡率从87%直线下降至30%,当Lassen(Blegdam医院的主任医师)公布这一成果后,正压通气便成为呼吸衰竭的治疗规范,由专人24小时×7天的照顾患者。ICU的概念应运而生。不久之后,Severinghaus(CO2)和Clark(O2)研制出了第一个用于血气测量的电极并很快用于通气参数的调节。丹麦医生Claus Bang和瑞典麻醉医生Carl-Gunnar Engström发明了第一批高效能呼吸机。正压呼吸机开始风靡全球,如美国的Morch Piston和欧洲的Draeger Spiromat。随后出现了更为灵活的呼吸机,如Bird Mark 7,它们都可以提供不同形式的正压通气。Servo 900 (Siemens-Elema, Solna, Sweden)由临床生理学家Bjorn Jonson和一个由麻醉医生、外科医生、工程师组成的团队于1972年在瑞典发明,它是符合现代定义的第一台真正具有调节呼气末正压(PEEP)阀门的机械呼吸机。控制流量的“剪刀”伺服阀使新型通气模式的出现成为可能,比如压力控制通气和压力支持通气(PSV)。呼吸机越来越小巧,使用方便,应用了电子驱动,而基于气体驱动的机器则越来越少。这些设备使用了电磁伺服阀等精密阀门,可以提供多种通气模式和先进的监测功能。
心肺复苏期间的通气
1826年,Leroy d’Etiolles在给法国科学院的《窒息回忆录》中描述了一个可怕的后果,当直接通过气管向兔子肺部强行充气时,会出现肺出血、气胸、膈肌扩张、循环衰竭等损伤,可迅速导致死亡。他强烈反对在人类抢救时使用插入气管的风箱,他反对的观点正是我们今天所说的大潮气量通气。
复苏下一个重要节点是1960年胸外心脏按压技术的出现,这项技术是在心脏骤停期间维持血液循环的一种既简单又具有革命性的方法。不久之后,Peter Safar和他的同事们证明了正压通气对于有效复苏也是必需的,无论是口对口通气,还是使用气囊或呼吸机。他们发现,在大多数情况下,尽管对胸部进行了积极的按压和减压,但是单纯的胸部按压并无法产生气流。他们首先发现,上呼吸道阻塞是导致没有气体交换的原因之一(将“气道”放在复苏“ABC”的首位)。然而,这种通气不足也可以发生在插管患者中。直到最近(大约50年后),人们才认识到胸腔内气道关闭是一种导致通气障碍的病理生理现象。
无创通气重返ICU
20世纪80年代末,新型无创通气技术问世,它既可以用于需要呼吸支持的慢性病患者家庭使用,也可以用于重症监护病房的急性患者。
家用机械通气治疗慢性呼吸衰竭
在以前,家用机械通气是通过气管造口术进行的,主要用于患有严重慢性限制性呼吸系统疾病的患者,而阻塞性呼吸系统疾病的患者较少,其长期生存率各不相同。20世纪80年代末,为了改善这些患者的生活质量,无创技术得以研究和应用,其中的一些技术在以前是被认为只能用于有呼吸道后遗症的脊髓灰质炎患者的。家用无创通气的主要目的是改善那些需要气管造口进行家庭通气的患者的生活质量,家用无创通气逐渐得到实施。后来,生产厂家致力研究专用“泄漏”通气的家用呼吸机,并提供了舒适和强适应性的接口。人们认识到,睡眠障碍主要可能由于呼吸异常引起的,这促进了各种家庭呼吸支持的广泛使用。因此,无创机械通气逐渐成为家用机械通气的标准,尤其是患有限制性肺部疾病的患者。
急性呼吸衰竭
插管技术和正压通气技术在ICU内应用不久,其并发症便接踵而来。人们对机械通气的侵入性产生了担忧,并尽量避免应用它。气管插管技术和管子本身即涉及大量的并发症。一部分与插管过程直接相关,如插管时的心脏骤停,以及可导致长期后遗症的喉或气管损伤。其它原因包括气管插管破坏了上呼吸道屏障,为呼吸机相关肺炎的发生创造了条件,增加了其发病率和死亡率。机械通气需要的镇静又延长了其使用时间。出于这些安全性的考虑,人们致力于无创正压通气的研究。20世纪80年代末和90年代初,随着家用无创机械通气的发展,为了避免急救时的气管插管,临床医生们也开始对这项技术表现出了浓厚兴趣。PSV模式的出现是一大进展,它以减速波提供压力,具有良好的同步性,是一项很有趣的改进,提高了这一技术的接受性。
对于急性呼吸衰竭的患者来说,无创机械通气的主要目的是提供呼吸辅助支持,减少有创通气的需要从而降低不良事件的风险。无论是随机对照试验、荟萃分析,还是大型队列研究以及病例对照试验,均强有力的证实了无创机械通气可以减少感染并发症的发生风险,这些研究表明,所有类别的医院感染均有显著降低。与有创机械通气相比较,无创机械通气患者的各种侵入性操作均减少:无镇静或者浅镇静,应用中心静脉导管,尿管和其它有创操作的机会更少或时间更短。另外一个支持无创通气的因素是越来越多的患者不愿意接受气管插管或者因为身体原因不适合气管插管。在推迟气管插管期间,无创通气也为医生、家庭和患者提供了一个选择治疗目标的时机。
慢性呼吸衰竭急性加重
大量研究均证实,应用面罩进行无创通气对于COPD急性加重是有效和有益的。20世纪90年代初,一项新型的生理学研究/临床对照试验证实:通过降低患者的呼吸作功、改善肺泡通气可以避免插管,降低与病情恶化相关的死亡率。人机接口(口鼻面罩,全面罩以及后来的头盔)的改进(图2),呼吸机的改进,无论是ICU中呼吸机的无创模式还是基于涡轮的便携式呼吸机,均可提供双水平正压。自2007年以来,基于高成功率(80~85%),慢性阻塞性肺病全球倡议组织(https://goldcopd.org)强调了无创通气在COPD急性加重期的重要性(A级证据)。2017年的一篇Cochrane数据库综述发现,与包括氧气、药物和气管插管在内的传统治疗方法相比,面罩无创通气降低了死亡率,减少了插管率,降低了治疗失败率,临床改善更快,治疗并发症和住院时间也更短。2017年的一项国际共识会议建议将面罩无创PSV模式作为COPD加重患者的一线治疗方法,不同国家的指南也都推荐这种做法。在一项对1998年至2008年美国700多万COPD加重入院患者的分析中,其中8.1%需要呼吸支持,随着时间的推移,无创通气的使用逐渐增加(从入院人数的1.0%增加到4.5%),有创通气下降了42%(从入院人数的6.0%下降到3.5%)。在此期间,插管率和住院死亡率均有下降,到2008年,无创通气比有创通气更频繁地用于该适应症的一线治疗。
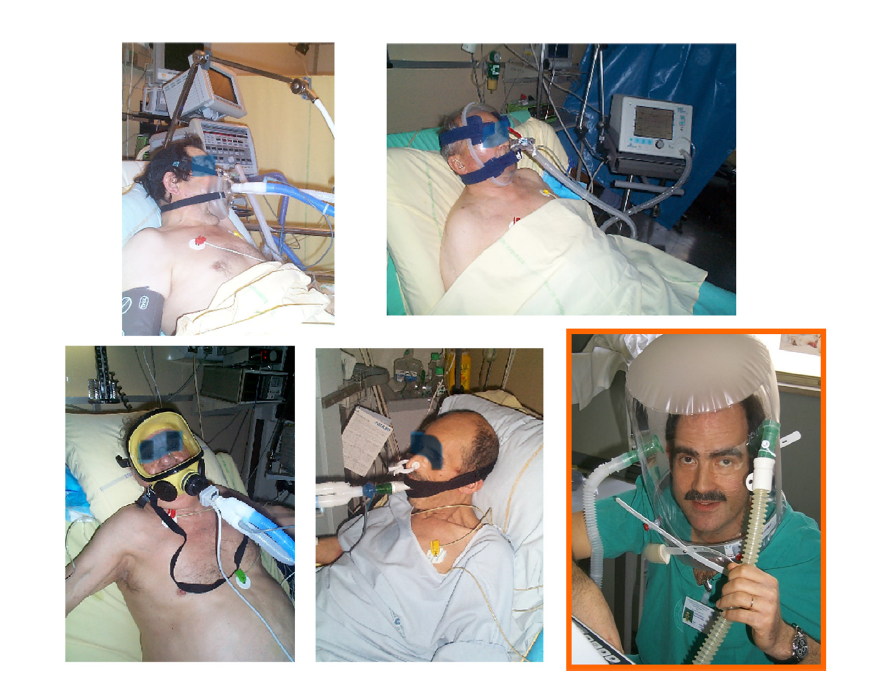
图2:5种不同的人机接口:口鼻面罩,全面罩,另外一种全面罩,咬嘴式,以及后来的头盔。
时至今日,慢性呼吸衰竭的流行病学已经发生了变化。许多患者因“未特指的高碳酸血症呼吸衰竭”收入急诊科或重症监护病房。肥胖已成为急性高碳酸血症发作的主要原因,有时是单纯的肥胖性低通气,有时还合并有心力衰竭、气道疾病或慢性阻塞性肺病。在这些更为复杂的慢性呼吸衰竭组别中,尽管证据较少,但现有数据表明,至少和单纯COPD患者一样,无创通气可以有效地预防随后的病情恶化和减少插管的需要。
低氧性呼吸衰竭和COVID-19
技术的进步也使无创通气的广泛应用成为可能,它开始被用于其他适应症,如低氧性呼吸衰竭。在急性低氧性呼吸衰竭中,无创通气的成功率在中等水平,持续应用无创通气,延迟插管的风险一直存在争议。2019年的新冠(COVID-19)大流行期间,低氧性呼吸衰竭患者使用有创机械通气的情况存在很大波动。在早期的COVID-19急性呼吸窘迫综合征患者中,插管率非常高,并且有明显的数据支持,最初的高插管率可能导致过多的患者接受了有创通气,并对患者造成了伤害。疫情期间,包括随机临床试验在内的许多研究均表明,无创技术(包括经鼻高流量吸氧、无创机械通气、持续气道正压通气[CPAP]和头盔无创通气)可以成功地避免气管插管。COVID-19流行期间的这些结果证实了先前针对非COVID-19患者研究的荟萃分析,即无创通气技术现在有数个可能的适应症,可以避免急性低氧性呼吸衰竭患者的气管插管。
心源性肺水肿
20世纪30年代,经口施加正压可以改善心源性肺水肿患者的呼吸困难。1936年,Poulton是这样解释的,“循环系统起源的急性肺水肿是由于左右心室不协调,每分钟输送到肺循环的血容量没有完全通过左心室传递到体循环,造成肺循环充血和局部血压升高”。他表示,“肺部加压机”和面罩一起使用有利于缓解患者的症状,因为“给肺内的气道加压,可以对抗肺内血压的升高”。这个设备是一个“倒置”的真空吸尘器(使用前需严格清洁以避免灰尘)。他提到,最佳压力必须“以病人的感受为指导,通过实验确定”。他们还展示了在一些支气管哮喘病例中试用这种机器的情况。
正压通气可以有效治疗急性肺水肿是在1991年的一项随机试验中得以正式证实的,39例患者被分配到常规氧疗或通过面罩进行CPAP(10cmH2O)组中,试验组显示气体交换改善,呼吸频率降低,插管率降低。此后,一些CPAP或无创通气与标准治疗进行比较的随机试验也发现了类似的益处。
速览PEEP在ARDS中的应用
PEEP的应用是呼吸机发展史上关键的一大步。虽然PEEP在20世纪30年代就早有提及,但是一直到20世纪60年代,由于ARDS的发现,它才普遍用于治疗呼吸衰竭。Ashbaugh和他的同事们在柳叶刀上的一篇重磅文章中描述了ARDS(该文先前已被3家期刊拒稿)。他们发现PEEP可以显著降低低氧所致的迅速死亡(更准确的说,他们使用了在Engstrom呼吸机上发现的“呼气延迟旋钮”)。然而,在过去的50年里,尽管对高PEEP和低PEEP进行了一系列随机对照实验,但是对于如何设定PEEP,尤其是ARDS患者的PEEP,我们仍然难以达成明确的共识。
传统上认为,PEEP可以改善ARDS患者的氧合。Ashbaugh和他的同事发现PEEP“有助于防止肺不张和改善低氧血症”。然而,我们很快就迷失了方向,我们的目标究竟仅仅是为了避免致命的低氧血症,还是为了尽可能地改善氧合并减少吸入氧浓度。后者得到了早期观点的支持,在使用呼吸机死亡的患者中观察到的部分肺损伤主要是氧中毒的结果。事实上,从尸检研究来看,人们所说的“呼吸机肺”看起来很像氧中毒。随后的几年里,基于最小FiO2或分流值的多种氧合目标被提出。很快人们发现,高PEEP会影响血流动力学。一些作者认为这是一种不可避免的副作用,可以很容易地通过液体和血流动力学支持手段来控制,而另一些作者则试图在气体交换和心输出量的影响之间找到最佳的平衡点。Falke和他的同事首先描述了呼吸力学、肺容量、气体交换和血流动力学之间的关系,后来Suter和他的同事在1972年更加完美地阐述了这一概念。他们发现,PEEP值在一定范围内时,氧输送(即氧含量×心输出量)和呼吸系统顺应性的变化与PEEP值成正比,并可以达到氧输送的最大值 (即最佳值 )。尽管PEEP继续增大超出此范围后,氧分压仍能继续升高。不久之后,也证明了由PEEP引起的心输出量减少本身就能引起更好的氧合。因此,PEEP滴定的本质是找到增加组织氧供的最有效方法,以及可用于床旁的最佳替代方法。目标是最佳氧运输,顺应性是PEEP滴定的最佳替代目标,但不幸的是,有很多种方法可以用于滴定PEEP以及随后对肺顺应性的测量和解释。在观察PEEP影响的研究中,循环、氧合和氧运输的这些基本相互作用已逐渐被遗忘,部分原因是ICU放弃了肺动脉导管的应用。(那就是另外一个故事了)。
另外一种滴定PEEP的力学方法是使用压力容积曲线,可以更清楚的了解大容量时的肺力学变化,并找到“物理”意义上的肺开放的最佳压力。这项技术是第一次量化肺复张的力学描述。肺复张似乎是改善气体交换所必需的,同时,也许是去除了肺的反复开闭的不良影响更有助于“治愈疾病”。随后,由于在实验研究中发现的肺过度扩张导致肺损伤的风险证据越来越充足,因此,临床上建议避免达到曲线的上半部分,以免发生肺过度扩张,这也促进了临床工作中应用小潮气量。为避免肺复张/肺塌陷,人们提出了很多不同的方法来滴定PEEP,但是低氧血症仍然是最常用的临床指标,因为它是可用于床旁的最简单的替代指标。此外,纠正低氧血症在很大程度上被错误的当成了一种治愈疾病的方法。虽然低PEEP组与高PEEP组的对照试验在设计和临床结果上存在差异,但是均没有证实单独检测PEEP可以降低死亡率。一个可能的原因是这些研究缺乏PEEP滴定的个体化。事实上,增加PEEP带来的影响依赖于肺可复张性的潜力,研究表明,ARDS患者肺的可复张性差异很大。因此,不同患者的收益/风险平衡可能存在显著差异。PEEP和ARDS之间的故事还远远没有结束。
潮气量
1963年,Bendixen和他的同事们发表了一项非常有影响力的研究,探讨了通气模式本身是否会影响麻醉和手术期间的氧合。在18名患者中,他们可以展示在手术麻醉过程中采用低通气时氧合是如何快速下降的。他们的研究结果支持了进行性机械肺不张的假设,即在肺不张区域由于分流的原因导致静脉血掺杂入动脉血增多。过度充气可以逆转下降的氧分压进一步证实了这一点。这些强有力的数据不仅用于在手术室中设置呼吸机,也用于在ICU中快速设置呼吸机,特别是因为氧合被视为ARDS患者的主要问题。因此,多年来,使用高达20 mL/kg的潮气量对ARDS患者进行通气以试图达到正常血气的情况并不罕见。
Webb和Tierney在1974年进行的实验研究,以及后来的Dreyfuss和Saumon等人在20世纪90年代进行的一系列具有启发意义的实验,证明了过大的潮气量会对肺部产生直接损伤(先前Leroy dE'tiolles的观点)。由于这一强有力的实验证据和对患者的生理观察,1993年由AS Slutsky主持的一次共识会议首次提到“……肺泡过度膨胀可能会导致肺泡损伤或气体泄漏(气压伤),必要时应采取措施防止肺泡内压力(或跨肺压)过大。虽然认识到呼吸机相关肺损伤的原因是多方面的,但共识委员会普遍认为吸气末闭合压(即平台压)最适用于在临床上估计肺泡的平均峰压。共识委员会中许多人认为,对大多数患者来说,高平台压(>35 cm H2O)可能比高氧浓度更有害。”在Pepe和Marini关于内源性PEEP的开创性研究之后,Darioli和Perret在1984年建议对于严重哮喘的患者,采用限制潮气量的方法以减小压力和允许性高碳酸血症。Tuxen和Lane在1987年针对阻塞性肺病患者也提出了类似的观点。Hickling于1990年首次提出ARDS患者允许性高碳酸血症的概念。然而,直到2000年,ARMA (ARDS network的一项临床试验)才有力地证明了大潮气量的危害。6ml/kg(理想体重)的潮气量被广为接受。此后,有证据表明,驱动压是预测呼吸机相关肺损伤风险的最优简便指标,这引发了一场新的讨论,是否应该根据跨肺压调整潮气量,而不是一成不变的采用同一数值。然而,这个故事也仍无定论。
总结
通过回顾机械通气的历程,我们取得了两大收获:(1)自从急性呼吸衰竭的现代化管理理念诞生以来,我们在很短的时间内取得了巨大的进步;(2)事情往往是物极必反的,我们需要继续保持开放的心态接纳新生概念,并以谦逊的态度审视我们已取得的成就。
临床要点
历史告诉我们,病理生理学是不断发展的,这一点有重要的临床意义。
我们的主要推理是基于生理学证据的,但需要实验和临床实践的证实。
机械通气的一些重大改变是为了降低风险,减少危害(更少的插管并发症,更小的血流动力学影响,更少的呼吸机相关损伤),但是需要仔细评估新方法的得失与影响。
Brochard, Laurent J. “Mechanical Ventilation: Negative to Positive and Back Again.” Critical care clinics vol. 39,3 (2023): 437-449. doi:10.1016/j.ccc.2022.12.002
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












