J Pediatr:早产儿肺高压可能与支气管肺的发育有关
2015-02-19 MedSci译 MedSci原创
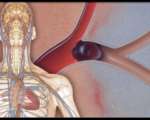
目标:为了研究早产儿出生10-14天内肺高压与支气管肺发育不良的关系,来自布朗大学阿尔珀特医学院的Hussnain Mirza等对36周月经龄的早产儿进行了研究。研究设计:这是一项前瞻性的队列研究,纳入的婴儿均小于28周龄。排除标准为:患有严重基因缺陷综合征或者在行首次超声心动图之前死亡的病例。研究者在这些婴儿出生后10-14天时对其进行超声心动图检查,以评估肺高压的严重程度。最后,研究者根据美国

早产儿
为了研究早产儿出生10-14天内肺高压与支气管肺发育不良的关系,来自布朗大学阿尔珀特医学院的Hussnain Mirza等对36周月经龄的早产儿进行了研究。
研究设计:
这是一项前瞻性的队列研究,纳入的婴儿均小于28周龄。排除标准为:患有严重基因缺陷综合征或者在行首次超声心动图之前死亡的病例。研究者在这些婴儿出生后10-14天时对其进行超声心动图检查,以评估肺高压的严重程度。最后,研究者根据美国国立卫生研究院对支气管肺发育不良的定义,对患儿进行诊断并评估支气管肺发育不良的严重程度。
结果:
从2011年3月至2013年4月,共有146名小于28周龄的婴儿入院就诊,最终研究者纳入了其中120名婴儿。其中根据排除标准排除1名婴儿,有17名患儿没有获得其知情同意,另外有8名患儿在进行超声心动图前死亡。结果发现,生后10-14天时,有10名婴儿有早期肺动脉高压,占总人数的8%。将无肺高压组和早期肺高压组进行比较后发现,两组间的男性患儿比例为56%比40%,平均胎龄为26+2 ± 1+2 天比 25+6 ± 1+4天,出生体重为837 ± 205g 比 763 ± 182g,小于胎龄儿的比例为14%比20%。生后10天,早期肺高压的婴儿需要大于0.3的吸入氧流分数。相对于没有没有肺高压的患儿,患早期肺高压的婴儿患中度到重度的支气管肺发育不良或者死亡的比率要高。
结论:
本次前瞻性、单中心的队列研究的结果表明,对于36周月经齢的患儿,中度到重度的支气管肺发育不良或死亡与患儿的早期肺高压有相关性。
原始出处:
Trittmann, J.K., et al., Plasma asymmetric dimethylarginine levels are increased in neonates with bronchopulmonary dysplasia-associated pulmonary hypertension. J Pediatr, 2015. 166(2): p. 230-3.
本文是MedSci原创编译整理,欢迎转载! 转载请注明来源并附原文链接。谢谢!
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#支气管#
35
#DIA#
28
#PE#
30
#发育#
31