BMJ:早期乳腺癌分期诊断仍然至关重要
2015-11-13 徐媛 MedSci原创
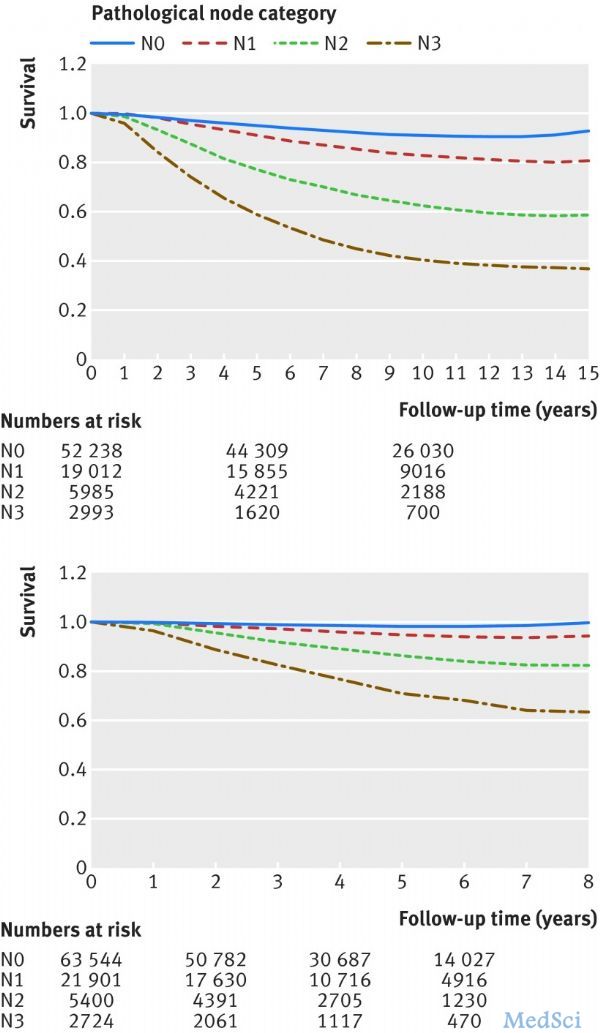
Fig 2 Nodal stage specific relative survival of breast cancer patients in Netherlands Cancer Registry diagnosed as having breast cancer in 1999-2005 (top) and 2006-12 (bottom). Relative survival was
Fig 2 Nodal stage specific relative survival of breast cancer patients in Netherlands Cancer Registry diagnosed as having breast cancer in 1999-2005 (top) and 2006-12 (bottom). Relative survival was defined as observed survival divided by expected survival of corresponding general population, matched by sex, age, and year of diagnosis. N0=no pathologically assessed regional lymph nodes with metastasis/isolated tumour cells; N1=metastasis in 1-3 regional lymph nodes; N2=metastasis in 4-9 regional lymph nodes; N3=metastasis in ≥10 regional lymph nodes
研究人员基于荷兰全国范围内人群进行了一项的前瞻性研究,这项研究旨评估在拥有更好的辅助系统治疗当下乳腺癌分期诊断、肿瘤生物学治疗对乳腺癌患者生存的影响。
研究人员收纳了来自1999-2012年间的173797名原发性乳腺癌患者,并根据诊断时间分成两组:1999-2005年 (n=80228)和2006-2012年(n=93 569)。通过Cox回归分别分析传统预后因子对死亡率的影响。
与1999-2005组相比,2006-2012组患者的肿瘤更小(≤T1 65% (n=60 570) v 60% (n=48 031; P<0.001),很有可能转变为淋巴结阴性[N0 68%(n=63 544) v 65% (n=52 238); P<0.001],但接受了更多的化疗、激素治疗和靶向治疗[新辅助/辅助系统性治疗60% (n=56 402) v 53% (n=42 185); P<0.001]。
研究人员对1999-2005组进行了为期9.8年的中位随访时间,2006-2012组的中位随访时间为3.9年。2006-2012组5年相对生存率为96%,与1999-2005组相比,在肿瘤≤1 cm的女性中5年相对生存率为100%,并且在所有肿瘤和不同淋巴结分期的女性中均有改善。调整年龄和肿瘤类型后进行多变量分析,通过手术、放疗和系统性治疗后总死亡率都有所下降。
在两组中随肿瘤质量的变大,死亡率也随之升高[2006-12 T1c v T1a: HR 1.54, 95% CI1.33 to 1.78],但是在小于1cm的浸润性乳腺癌中没有显著差异(2006-12 T1b v T1a:风险比HR 1.04, 0.88 to 1.22),而且与阳性淋巴结的进展数目不相关(2006-12 N1 v N0: 1.25, 1.17 to 1.32)。
在目前的有效的系统性治疗时代,乳腺癌确诊时的肿瘤分期仍然会对患者的总生存具有显著的影响。
原始出处
Saadatmand S1, Bretveld R2, Siesling S3, Tilanus-Linthorst MM4.Influence of tumour stage at breast cancer detection on survival in modern times: population based study in 173 797 patients.BMJ. 2015 Oct 6
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












#BMJ#
34